Corazón
| Corazón | |
|---|---|
 | |
| Corazón humano | |
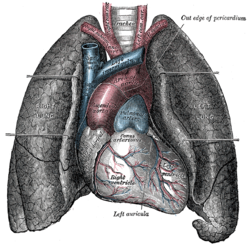 | |
| Posición do corazón en relación cos pulmóns. | |
| Latín | cor |
| Grego | kardía (καρδία) |
| Sistema | Circulatorio |
| Arteria | Aorta,[a] tronco pulmonar e arterias pulmonares esquerda e dereita [b] Arteria coronaria dereita, arteria coronaria esquerda dominante[c] |
| Vea | Vea cava superior, vea cava inferior,[d] veas pulmonares esquerda e dereita,[e] vea cardíaca magna, vea cardíaca media, vea cardíaca pequena, veas cardíacas anteriores.[f] |
| Nervio(s) | nervio acelerador, nervio vago |
| MeSH | Heart |
O corazón[1] é un órgano muscular dos humanos e outros animais, que bombea o sangue a través dos vasos sanguíneos do sistema circulatorio.[2] O sangue fornece o corpo de osíxeno e nutrientes, e tamén axuda á eliminación de residuos metabólicos.[3] En humanos, o corazón atópase entre os pulmóns, no mediastino medio da cavidade torácica.[4]
Nos seres humanos, outros mamíferos e aves, o corazón está dividido en catro cámaras: aurículas superiores esquerda e dereita; e ventrículos esquerdo e dereito.[5][6] A aurícula e o ventrículo dereito adoitan ser designados en conxunto como corazón dereito e as súas contrapartes como corazón esquerdo.[7] Os peixes, en contraste, teñen dúas cámaras, unha aurícula e un ventrículo, mentres que os réptiles posúen tres cámaras.[6] Nun corazón saudable o sangue flúe nun só sentido a través do corazón debido ás válvulas cardíacas, que impiden o refluxo.[4] O corazón está pechado nunha protección sacular, o pericardio, que tamén contén unha pequena cantidade de fluído. A parede do corazón está composta de tres capas: epicardio, miocardio e endocardio.[8]
O corazón bombea o sangue cun ritmo determinado por un grupo de células marcapaso no nó sinoauricular. Estas xeran unha corrente que provoca contracción do corazón, viaxando a través do nó auriculoventricular e ao longo do sistema de condución cardíaco. O corazón recibe sangue con baixa concentración de osíxeno desde o aparato circulatorio, que entra na aurícula dereita polas veas cavas superior e inferior e pasa ao ventrículo dereito. A partir de aquí, é bombeado cara á circulación pulmonar, a través dos pulmóns, onde recibe o osíxeno e libera o dióxido de carbono. O sangue osixenado despois volve á aurícula esquerda, pasa a través do ventrículo esquerdo e é bombeado para fóra a través da aorta ao sistema circulatorio, onde o osíxeno é utilizado e metabolizado a dióxido de carbono.[9] O corazón bate cunha frecuencia cardíaca de repouso de preto de 72 latexos por minuto.[10] O exercicio físico aumenta temporalmente a frecuencia, pero diminúe a frecuencia cardíaca de repouso a longo prazo e é bo para a saúde do corazón.[11]
As doenzas cardiovasculares (DCV) son a causa máis común de morte en todo o mundo dende 2008, correspondendo a un 30% de mortes.[12][13] Destas, máis de tres cuartos son resultado da doenza arterial coronaria e ataque cerebrovascular.[12] Os factores de risco inclúen: tabaquismo, sobrepeso, pouco exercicio físico, colesterol alto, hipertensión arterial e diabetes mal controlados, entre outros.[14] As doenzas cardiovasculares a miúdo non presentan síntomas ou poden causar dor no peito ou dificultade para respirar. O diagnóstico da doenza cardíaca faise moitas veces tendo en conta a historia clínica, escoitando os sons do corazón cun estetoscopio, ECG e ultrasóns.[4] Os especialistas en doenzas do corazón chámanse cardiólogos, aínda que moitas outras especialidades da medicina poidan estar implicadas no tratamento.[13]
Descrición histórica[editar | editar a fonte]
- Véxase tamén: Historia da cardioloxía.
O corazón é un dos órganos que máis intrigou e suscitou interese ao ser humano, en gran parte por implicacións filosóficas e afectivas que sempre estiveran relacionadas con este músculo: o misterioso, o mítico e a fascinación entre o sagrado e o máxico, que sen descanso marcaba o tempo a vida e a morte, decretándoa coa súa parada.[15][16]
Na historia da medicina, o home prehistorico[17], os babilonios[18], os exipcios[19], a civilización precolombiana[20], os gregos[21], os hindús[22] e a civilización chinesa[23] ocupáranse do corazón tanto como o órgano sede da alma e das emocións coma orixe da forza vital. O coñecemento da anatomía do corazón baseándose no estudo autóptico do home iniciouse no período helenístico, coa constituición da escola de medicina de Alexandría (325-250 a.C.): a disección de cadáveres, prohibida na Grecia clásica, era consentida na Alexandría de Tolomeo.
Antes deste período, o coñecemento sobre a estrutura do corazón era moi sumario. No Exipto, malia a práctica do embalsamamento, non había coñecemento suficiente sobre anatomía, porque os órganos eran extraídos a través de pequenas incisións. Na Grecia antiga as observacións anatomicas eran realizadas soamente en animais. A escola hipocrática do século V a.C., que alcanzou niveis inimaxinables no campo clínico, non tiña unha clara representación do sistema cardiovascular. Unha descrición bastante detallada pódese atopar na obra "Sul cuore" (peri karion), contida no Corpus hippocraticum, pero é amplamente aceptado que o texto foi engadido ao Corpus moito máis tarde; este tratado foi aínda importante fonte de coñecemento ata finais do século XVI.
Aristóteles (384-322 a.C.), grazas ao uso sistemático da disección animal, estableceu as bases anatómicas para unha nova medicina que ía alén da clínica. O gran filósofo identificou tres cavidades no corazón (a aurícula dereita era considerada parte da vea cava) e gañou creto por ter sido o primeiro en considerar que o sistema vascular ten orixe no corazón.[24]

Atribúese aos médicos alexandrinos, que recorreron tamén á vivisección dos condenados á morte, a diferenciación, baseada na estrutura, entre arterias e veas e a descuberta do valor semiolóxico da pulsación arterial. A Erasístrato (304-250 a.C.) débese a descrición das válvulas cardíacas. A tentativa dos alexandrinos de estableceren un fundamento anatómico da clínica hipocrática, non foi con todo continuada, e foi prontamente abandonada. Unha das principais causas deste fracaso reside na falta de coñecemento no campo fisiolóxico, que debería permitir a relación lóxica entre anatomía e patoloxía. Galeno (129-201)[25] retornou, entón, á teoría humoral hipocrática, fundada no equilibrio entre os catro humores do corpo (sangue, flegma, bile amarela e bile negra) e á primacía da clínica (semiótica e terapéutica) dada ao estudo da medicina, integrada, con todo, co estudo anatómico de animais (símios e suínos), coa súa experiencia como médico dos gladiadores e experimentos que presentou por primeira vez no campo da medicina. En gran parte grazas á vivisección, Galeno mostrou que o ventrículo esquerdo e as arterias conteñen sangue e non só pneuma (aire vital), como teorizaban os seus predecesores, e que a causa da pulsación é a contracción cardíaca; porén, cría erroneamente, que o septo interventricular posuía pequenos poros a través dos cales o sangue do ventrículo dereito pasaba para o esquerdo.[26][27]
Seguindo o progreso da ciencia médica, grazas sobre todo ao traballo de Galeno que influenciou o coñecemento médico ata o Renacemento, observouse que a parada cardíaca súbita acontecia debido á oclusión dunha arteria coronaria. Así, o corazón pasou da condición de ser considerado a base do intelecto, como así o definiran os sumerios, ou de dono absoluto do corpo, como era chamado polos exipcios, á condición dunha bomba usada para un traballo puramente mecánico, aínda que vital. Cun funcionamento moi simple, comparado co doutros órganos do corpo, o corazón conserva aínda unha dose considerable de encanto, causada probablemente por ser un órgano pulsante que marca sen interrupción o ritmo de vida.[16]

Por moitos séculos foi o principal obxecto de estudo dos médicos e científicos: desde os árabes Avicena (980 - 1037) e Averroes (1126-1198)[28] a Vesalio[29], Leonardo da Vinci[30], que representou con moita precisión a anatomía do músculo cardíaco, a Giovanni Maria Lancisi (1654-1720)[31] que detallou os síntomas do infarto, dos aneurismas e da arteriosclerose.[32] Antes de Lancisi, un traballo fundamental sobre a función cardíaca e a circulación sanguínea escribiuno William Harvey (1568-1657) Exercitatio anatomica de motu cordis et sanguinis in animalibus.[33]

O galenismo difundiuse ata o século XVIII, e só despois comezou a perder terreo e, finalmente, apareceron os primeiros cardiólogos reais, como Giovanni Battista Morgagni[34] e William Heberden.[35] Por primeira vez introdúcese o concepto de anxina de peito, que se mantivo como un clásico da terminoloxía cardiolóxica.
Os séculos XVIII e XIX[36] marcaron a base da experimentación e da observación directa do corazón, pero só no século seguinte se puido testemuñar a verdadeira investigación clínica que estableceu a base para o desenvolvemento da cardioloxía moderna.[15][37]

No século XIX, chegaran os primeiros grandes médicos clínicos, como René Laennec[38] que inventou o estetoscopio, un instrumento que lle permitiu auscultar os latexos cardíacos, pero inicialmente non foi ben aceptado polos cardiólogos do período que preferiran a auscultación clásica.[39]
En 1901, Willem Einthoven, continuando os estudos de Augustus Desiré Waller, que descubrira a actividade eléctrica do corazón, de Gabriel Lippmann, que usara un electrómetro capilar para amosala, e de Étienne-Jules Marey , que introduciu o rexistro fotográfico, e construíu o galvanómetro a corda da súa propia invención: no mesmo ano, el publicou o primeiro electrocardiograma.[40] Einthoven recibiu o Premio Nobel de Fisioloxía ou Medicina en 1924.

O 6 de maio de 1925, Henry Souttar, en Londres, fixo a primeira comisurotomía mitral de corazón pechado[41], pero o seu traballo pasou practicamente desapercibido e irrepetible. Entre 1931 e 1952, ano en se utilizou a hipotermia para as primeiras intervencións de cirurxía mitral, eran moitas as dificultades para os futuros cirurxiáns cardíacos.[42] A partir de 1955, poderíase, finalmente, dispoñer dunha máquina de circulación extracorpórea, o que cambiou radicalmente a cirurxía cardíaca.[43] O 3 de decembro de 1967 Christiaan Barnard realizou o primeiro transplante cardíaco, que non surtiu os efectos desexados (o paciente sobreviviu soamente 19 días, e morreu de septicemia), pero pouco despois, o 2 de xaneiro de 1968 o doutor Barnard operou un compañeiro: neste caso, o seguimento postoperatorio durou máis de 19 meses.[44] A propósito da intervención de Barnard, Gorny comentou no seu tratado de historia da cardioloxía:
"Para a opinión pública o inimaxinable fíxose realidade: desmoronárase un mito.[45]"
Esta declaración refírese ao escrito do autor, cando, no inicio do seu traballo, reporta que o corazón para os occidentais era considerado un órgano "mítico" e misterioso.[46]
Sistema cardiovascular[editar | editar a fonte]
- Artigo principal: Sistema cardiovascular.
O sistema cardiovascular, ou sistema circulatorio, está constituído polo corazón e polos vasos sanguíneos. O corazón, aínda que sexa un órgano único, pode ser descrito como un conxunto de dúas bombas que fan circular o sangue de forma continua en dous circuítos distintos: a circulación sistémica e circulación pulmonar. Os vasos sanguíneos transportan o sangue rico en osíxeno e nutrientes para as células do corpo.[47]
Embrioloxía[editar | editar a fonte]
- Artigo principal: Embrioxénese humana.
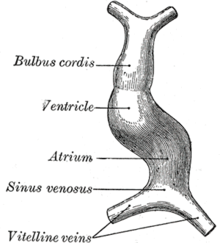
O corazón deriva embrioloxicamente do mesoderma e o seu desenvolvemento termina no segundo mes de xestación.[48]. Os primeiros trazos aparecen entre a terceira e a cuarta semanas do desenvolvemento do embrión antes da delimitación (é dicir, o enroscamento do embrión sobre si mesmo, tanto no sentido latero-lateral coma cranio-caudal, proceso que fai que unha estrutura plana se torne tubular e pechada), na rexión cefálica.[49] Trátase de células mesenquimais especializadas na vasculoxénese, inicialmente amontoadas de forma irregular, que progresivamente se organizan para delimitar os tubos endocardicos dereito e esquerdo, os cales se unirán ó tubo cardíaco primitivo que, finalmente, despois de 22 ou 23 días desde a fertilización do ovocito, empezará a latexar.[50][51]
O tubo cardíaco está inmerso no mesoderma esplánenico que engrosa para formar o manto, do cal derivan o miocardio e o epicardio; esta é a primeira estrutura con capacidade de contraerse.

No tubo cardíaco primitivo aparecen dilatacións e sucos (na dirección caudal-cranial):[50]
- seo venoso (formado polos cornos esquerdo e dereito);[52]
- atrio primitivo co suco atrioventricular;[53]
- ventrículo primitivo co suco bulboventricular;
- bulbo (formado polo cono de exección do tronco arterial coas vías aórtica e pulmonar).
O tubo primitivo é sometido a un proceso de reflexión en forma de "S" (cor sigma) e de rotación, co cal o seo venoso e o atrio primitivo se xuntan co ventrículo e o bulbo e se dirixen cara a arriba e cara a atrás. Un suco circular marca a fronteira entre a parte arterial e a parte venosa ou, máis precisamente, entre o ventrículo e a aurícula. Internamente, este suco corresponde a un relevo (crista) circular que estreita o lume para formar a canle auricular ou atrial (atrioventricular), a canle de comunicación das aurículas cos ventrículos, a cal será transformada nunha ampla fisura polo crecemento de dous coxins musculares, anterior e posterior. Dende aquí desenvolveranse as vávulas atrioventriculares.
Subsecuentemente, a partir da cuarta semana, ocorre a septación das aurículas e dos ventrículos; a través deste proceso formaranse, sobre o plano saxital, o septo interatrial primitivo (septum primum) nas aurículas e o septo interventricular muscular. O septum primum separa parcialmente os dous atrios, presentándose como unha crista semilunar que xorde a partir do teito da aurícula cara aos coxins endocárdicos en fusión. Este proceso dá orixe ó forame oval primitivo. Ao crecer o septum primum, antes da obliteración total do forame oval primitivo, xorden perforacións no septum primum, resultantes de apoptoses, representando o forame secundum. Iníciase entón a formación do septum secundum e a dexeneración cranial do septum primum; simultaneamente, á dereita do septum primum, dende a parede superior das aurículas, prodúcese o septo interatrial secundario, que reduce a amplitude do forame oval secundario, pero sen pechalo completamente. Este peche só ocorrerá no nacemento, ata entón os dous atrios permanecen en comunicación entre si, co fin de permitir que o sangue proveniente das veas cavas sexa derramado directamente no corazón esquerdo sen pasar polos pulmóns.
O septo interventricular muscular orixínase na parte inferior e crece cara a arriba, asumindo unha forma semilunar coa marxe superior libre e cóncava, cuxa extremidade se une ó septum intermedium, unha estrutura que separa a canle auricular e é esencial para o aliñamento das canles atrioventriculares[54] no cal van formar dous retallos con funcións de vávulas (a futura válvula mitral e a vávula tricúspide) e os cordóns tendinosos, que emerxen dende o engrosamento da parede interna dos ventrículos.[55] O septum intermedium circunscribe, conxuntamente coa marxe libre do septo interventricular, o transitorio forame interventricular, que será obliterado na parte membranosa do septo interventricular.
A parte cranial dos ventrículos comunica co cono e co tronco arterial (cono-tronco) onde terá orixe o tronco da arteria pulmonar e o tracto ascendente da aorta.[56] A partir das paredes opostas do cono e tronco orixínanse dous coxins endocárdicos que conforme crecen fúndense na liña mediana, creando o septo aórtico-pulmonar, septo que sofre espiralización e que separa a aorta ascendente da arteria pulmonar. A extremidade proximal deste septo fúndese coa marxe superior do septo interventricular, pechando o burato interventricular e xerando a parte membranosa do dito septo. Despois de rematada a fusión, a arteria aorta comunícase exclusivamente co ventrículo esquerdo, mentres que a arteria pulmonar comunica só co ventrículo dereito.
Circulación sistémica e circulación pulmonar[editar | editar a fonte]
- Artigos principais: Circulación sistémica e Circulación pulmonar.

O corazón actúa de forma semellante a unha bomba hidráulica, facendo o sangue circular continuamente no sistema cardiovascular. O sistema cardiovascular divídese en dous circuítos distintos: a circulación pulmonar, que transporta o sangue para os pulmóns onde se dan os intercambios gasosos, e a circulación sistémica, que fornece sangue a todos os órganos do corpo, incluíndo aos pulmóns e ao propio corazón.[47]
O corazón esquerdo irriga a circulación sistémica, bombeando sangue arterial rico en osíxeno para a maior arteria do corpo, a arteria aorta. A aorta ramifícase en numerosas arterias que levan o sangue a todas as células do corpo. Nas células, o sangue libera osíxeno e nutrientes e recolle dióxido de carbono e outros residuos metabólicos. O sangue venoso, pobre en osíxeno, regresa ao corazón a través das veas.[47][8][57]
O corazón dereito irriga a circulación pulmonar. A aurícula dereita recibe o sangue venoso da circulación sistémica, pobre en osíxeno. De aí pasa ao ventrículo dereito, onde é bombeado para a arteria pulmonar e entra na circulación pulmonar. Nos pulmóns, o sangue libera dióxido de carbono e recibe o osíxeno inhalado polo sistema respiratorio. O sangue rico en osíxeno regresa entón ao corazón esquerdo polas veas pulmonares. Entra pola aurícula esquerda e de aí pasa ao ventrículo esquerdo, onde é novamente bombeado para a circulación sistémica, repetíndose o ciclo. As válvulas cardíacas fan que o sangue flúa en sentido único e axudan a manter a presión necesaria.[47][8][57]
Localización e morfoloxía[editar | editar a fonte]



O corazón humano está situado no mediastino, á altura das vértebras torácicas T5-T8. Está envolvido por un saco con dúas membranas denominado pericardio.[59] A superficie posterior do corazón encóntrase adxacente á columna vertebral, e a superficie anterior encóntrase adxacente ó esterno e ás costelas.[8] A parte superior do corazón é o punto de fixación de varios vasos sanguíneos de grandes dimensións, que son as veas cavas, aorta e tronco pulmonar. A parte superior do corazón atópase á altura da terceira cartilaxe costal.[8] O extremo inferior do corazón, o ápex cardíaco, atópase á esquerda do esterno, a aproximadamente 8 a 9 cm da liña medio-esternal, entre a unión das cuarta e quinta vértebras, próximo da articulación coas respectivas cartilaxes costais.[8]
Normalmente, a maior parte do corazón está lixeiramente desprazado cara á esquerda do tórax, aínda que moi raramente poida estar desprazado cara á dereita. A percepción de que se atopa no lado esquerdo é ampliada polo feito de que o corazón esquerdo é a parte máis grande e máis forte, xa que ten a función de bombear o sangue a todo o corpo. Como o corazón está entre os pulmóns, o pulmón esquerdo é menor que o pulmón dereito e o seu bordo ventral presenta unha concavidade para acomodar o corazón que é a incisura cardíaca.[8]
O corazón ten forma cónica, coa súa base orientada cara a arriba e o ápex cara á parte inferior do corpo.[8] Un corazón adulto ten unha masa de 250 a 350 gramos.[60] O corazón ten normalmente o tamaño dun puño: 12 cm de lonxitude, 8 cm de ancho, e 6 cm de grosor.[8] Atletas ben adestrados poden ter corazóns máis grandes debido ao efecto dos exercicios sobre o músculo cardíaco, similar á resposta do músculo esquelético.[8]
Anatomía[editar | editar a fonte]
Parede cardíaca[editar | editar a fonte]
- Véxase tamén: Músculo cardíaco.

A parede cardíaca está formada por tres capas: o endocardio, o miocardio e o epicardio. Estas capas están rodeadas por un saco con dúas membranas chamado pericardio.
A capa máis interna do corazón é o endocardio. Está composta por un revestimento de tecido epitelial escamoso simple e reviste as cavidades e válvulas cardíacas. Este forma unha capa continua co endotelio das veas e das arterias do corazón e únese ao miocardio cunha delgada capa de tecido conxuntivo.[8] O endocardio, a través da secreción de endotelinas, tamén pode desempeñar un papel na regulación da contracción do miocardio.[8]

A capa intermedia da parede cardíaca é o miocardio, que é o músculo cardíaco, unha capa de tecido muscular estriado envolvida por un esqueleto de coláxeno. O padrón do músculo cardíaco é intricado e complexo, xa que as células musculares retórcense en espiral ó redor das cavidades do corazón, onde os músculos externos forman un 8 ó redor das aurículas e das bases dos grandes vasos, e os músculos interiores forman un 8 en torno dos dous ventrículos e avanzan cara ao ápex. Este complexo con modelo circular permite ao corazón bombear o sangue de forma máis eficiente.[8]
Hai dous tipos de células no músculo cardíaco: células musculares que teñen a capacidade de se contraer facilmente, e as células marcapaso do sistema condutor. As células musculares compoñen case a totalidade (99%) das células nas aurículas e nos ventrículos. Estas células contráctiles están conectadas por discos intercalares que permiten unha resposta rápida aos impulsos do potencial de acción cardiaco das células marcapaso. Os discos intercalares permiten que as células actúen como sincicio e permitan as contraccións que bombean o sangue polo corazón e polas principais arterias.[8] As células marcapaso compoñen o 1% das células e forman o sistema de condución do corazón. Son xeralmente moito menores que as células contráctiles e teñen poucas miofibrilas, o que lles dá unha contractilidade limitada. A súa función é similar en moitos aspectos á das neuronas.[8] O tecido muscular cardíaco ten autorritmia, a capacidade única de iniciar un potencial de acción cardíaco a unha velocidade fixa: a rápida difusión do impulso de célula a célula para provocar a contracción de todo o corazón.[8]
O pericardio rodea o corazón e está constituído por dúas membranas: unha membrana serosa interna chamada epicardio e unha membrana fibrosa externa. Pola súa banda, o epicardio divídese en pericardio visceral e pericardio parietal. Dentro destas capas existe a cavidade pericárdica, que contén o líquido pericárdico que lubrifica o corazón.[8] Este axuda a regular a frecuencia cardíaca[8] e a través do pericardio os vasos sanguíneos e os nervios irrigan o músculo cardiaco.[61]
Cavidades[editar | editar a fonte]

O corazón ten catro cámaras, ou cavidades, dúas aurículas superiores, as cámaras que reciben sangue, e dous ventrículos inferiores, as cámaras de descarga. As aurículas ábrense dentro dos ventrículos a través das vávulas auriculoventriculares, presentes no septo atrioventricular. Esta distinción é visible tamén na superficie do corazón como sucos coronarios.[62] Existe unha estrutura en forma de orella no atrio dereito superior chamado apéndice atrial dereito, e outra no atrio esquerdo superior, o apéndice atrial esquerdo.[63] A aurícula dereita e o ventrículo dereito xuntos ás veces son chamados corazón dereito. Do mesmo xeito, a aurícula e o ventrículo esquerdos xuntos ás veces son chamados corazón esquerdo.[7] Os ventrículos están separados un do outro polo septo interventricular, visible na superficie do corazón como o suco interventricular anterior e o suco interventricular posterior.[62]
O esqueleto cardíaco está composto por tecido conxuntivo denso, que lle dá gran resistencia ao corazón. Isto forma o septo atrioventricular, que separa as aurículas dos ventrículos, e os aneis fibrosos que serven como base para as catro vávulas cardíacas.[64] O esqueleto cardíaco tamén ofrece unha importante fronteira no sistema de condución eléctrica do corazón xa que o coláxeno non pode conducir a electricidade. O septo interauricular separa os atrios e o septo interventricular separa os ventrículos.[8] O septo interventricular é moito máis espeso que o septo interatrial, xa que os ventrículos precisan xerar unha presión maior cando se contraen.[8]
Corazón dereito[editar | editar a fonte]
A parte dereita do corazón está formada por dúas cámaras, a aurícula dereita e o ventrículo dereito, separadas por unha válvula, a válvula tricúspide.[8]
A aurícula dereita recibe sangue case continuamente das dúas veas principais do corpo, a vea cava superior e a inferior. Unha pequena cantidade de sangue procedente da circulación coronaria tamén drena na aurícula dereita a través do seo coronario, que está inmediatamente enriba e no medio da apertura da vea cava inferior.[8] Na parede do atrio dereito hai unha depresión oval coñecida como fossa ovalis (fosa oval), que é un remanente dunha apertura no corazón fetal coñecida como forame oval.[8] A maior parte da superficie interna do atrio dereito é lisa, a depresión da fossa ovalis é medial e a superficie anterior ten prominentes cristas de músculos pectíneos, que tamén están presentes no apéndice atrial dereito.[8]
O atrio dereito está conectado ao ventrículo dereito pola válvula tricúspide.[8] As paredes do ventrículo dereito están aliñadas coas trabéculas carnosas, cristas do músculo cardíaco cuberto polo endocardio. Ademais destas cristas musculares, unha banda de músculo cardíaco, tamén cuberta polo endocardio, coñecida como banda moderadora (trabécula septo marxinal) reforza as paredes delgadas do ventrículo dereito e ten un papel crucial na condución cardíaca. Provén da parte inferior do septo interventricular e atravesa o espazo interior do ventrículo dereito para conectarse co músculo papilar inferior.[8] O ventrículo dereito ábrese no tronco pulmonar, no cal expulsa sangue ó contraerse. O tronco pulmonar ramifica nas arterias pulmonares esquerda e dereita que levan o sangue a cada pulmón. A válvula pulmonar sitúase entre o corazón dereito e o tronco pulmonar.[8]
Corazón esquerdo[editar | editar a fonte]
O corazón esquerdo ten dúas cámaras: a aurícula esquerda e o ventrículo esquerdo, separadas pola válvula mitral.[8]
A aurícula esquerda recibe osíxeno do sangue que vén dos pulmóns a través dunha das catro veas pulmonares. A aurícula esquerda ten unha evaxinación denominada apéndice atrial esquerdo. Do mesmo xeito que a aurícula dereita, a aurícula esquerda está revestida por músculos pectíneos.[65] A aurícula esquerda está conectada ao ventrículo esquerdo pola válvula mitral.[8]
O ventrículo esquerdo é moito máis groso en comparación co dereito, debido á maior forza necesaria para bombear o sangue a todo o corpo. Do mesmo xeito que o ventrículo dereito, o esquerdo tamén ten trabeculas carnosas, pero non hai bandas moderadoras. O ventrículo esquerdo bombea sangue ao corpo a través da válvula aórtica e para dentro da aorta. Dúas pequenas aperturas sobre a válvula aórtica levan o sangue ao corazón, a arteria coronaria esquerda dominante e a arteria coronaria dereita.[8]
Válvulas[editar | editar a fonte]
- Artigo principal: Válvulas cardíacas.

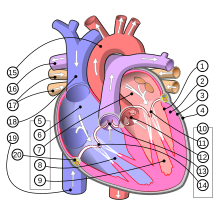
Partes 1. Endocardio (capa interior ao miocardio) 2. Miocardio 3. Epicardio (capa exterior ao miocardio) 4. Pericardio 5. Cámaras cardíacas 6. Aurícula dereita 7. Aurícula esquerda 8. Ventrículo dereito 9. Ventrículo esquerdo 10. Válvulas cardíacas 11. Válvula mitral ou bicúspide 12. Válvula sigmoide aórtica 13. Válvula sigmoide pulmonar 14. Válvula tricúspide 15 Arteria aorta 16. Arteria pulmonar 17. Veas pulmonares 18. Vea cava superior 19. Vea cava inferior
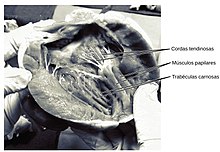
O corazón ten catro válvulas que separan as cámaras. Unha válvula sitúase entre cada aurícula e ventrículo, e hai outra vávula na saída de cada ventrículo.[8]
As vávulas que están entre as aurículas e os ventrículos chámanse vávulas auriculoventriculares. Entre a aurícula dereita e o ventrículo dereito encróntrase a válvula tricúspide. A válvula tricúspide ten tres cúspides,[66] que están conectadas a cordas tendinosas e tres músculos papilares nomeados músculos anterior, posterior e septal.[66] A válvula mitral sitúase entre o atrio esquerdo e ventrículo esquerdo. É tamén coñecida como a vávula bicúspide debido a que ten dúas cúspides, unha cúspide anterior e unha posterior. Estas cúspides están tamén ligadas mediante cordas tendinosas a dous músculos papilares proxectados dende a parede do ventrículo.[67]
A cavitación das paredes ventriculares forma unha esponxa de feixes musculares, as trabeculae carneae. Algúns deses feixes convértense nos músculos papilares e cordas tendinosas. Os músculos papilares esténdense dende as paredes do corazón cara ás válvulas por conexións cartilaxinosas chamadas cordas tendinosas. Estes músculos, xunto coas cordas tendinosas, auxilian o funcionamento da sístole (mecanismo de contracción) na aurícula dereita e da diástole (relaxamento) na aurícula esquerda por medio das válvulas.[68] Durante a diástole do ciclo cardíaco, os músculos papilares son músculos que, cando están relaxados, deixan frouxa a tensión das cordas tendinosas. A medida que as cámaras cardíacas contraen, o mesmo ocorre cos músculos papilares, que empezan a contraerse antes da contracción do ventrículo dereito. Isto xera tensión nas cordas tendinosas e achega as válvulas, axudando a manter as cúspides das vávulas atrioventriculares no lugar. Como están fixadas ós lados adxacentes de dúas válvulas, as cordas impiden a separación das válvulas ou a inversión cando se aplica a tensión ás cordas tendinosas e mantida ao longo de toda a contracción ventricular (sístole), é dicir, impídese que as cúspides da válvula atrioventricular dereita sufran prolapso (sexan levadas para o atrio dereito) cando a presión ventricular aumenta.[g] Así, a regurxitación (fluxo retrógrado) de sangue do ventrículo dereito á aurícula dereita é impedida polas válvulas.[66][8]
Na saída de cada un dos ventrículos están dúas vávulas semilunares adicionais. A válvula pulmonar sitúase na base da arteria pulmonar. Esta ten tres cúspides que non están ligadas a ningún dos músculos papilares. Cando o ventrículo relaxa, o sangue reflúe cara ao ventrículo dende a arteria e este fluxo de sangue enche a válvula en forma de cúpula, presionando as cúspides que pechan para selar a válvula. A válvula aórtica semilunar está na base da aorta e tampouco está ligada aos músculos papilares. Esta tamén ten tres cúspides que se pechan coa presión do sangue que reflúe desde a aorta.[8]
Vascularización[editar | editar a fonte]
- Véxase tamén: Circulación coronaria.


Na superficie do corazón pódese observar a arteria coronaria da dereita e da esquerda que se orixinan da aorta ascendente; as arterias coronarias ramifícanse abastecendo todo o corazón ata o ápex.[69]
A arteria coronaria esquerda é a principal arteria do corazón, e inclúe a arteria descendente anterior (tamén coñecida como interventricular anterior), a arteria circunflexa e a máis pequena, inconstante, arteria intermedia; a arteria coronaria dereita dá orixe corrente arriba á arteria do nódulo sinusal e ás arteríolas atriais, e corrente abaixo ó ramo interventricular posterior, alén dalgúns vasos menores. As arteríolas que irrigan os ventrículos penetran no miocardio no cal terminan formando pequenos fíos.[69][70]. Os canais colaterais permiten a comunicación entre a arteria principal e as súas ramificacións, ou entre as dúas arterias coronarias, a través dos vasa vasorum[71]; en caso de que se determinase un gradiente presor, a través dunha estenose dos grosos ramos do epicardio, a canle colateral pódese dilatar co tempo e fornecer un fluxo hemático máis alá da obstrución.[72]
Pódese resumir do seguinte xeito: a arteria coronaria esquerda irriga dous terzos do corazón que alcanza case todo o ventrículo esquerdo, a parte anterior do septo interventricular e unha pequena parte do ventrículo dereito[69]; a arteria coronaria dereita irriga a maior parte do ventrículo dereito, a parte posterior do septo e unha boa parte da parede posterior do ventrículo esquerdo. Os músculos papilares son alcanzados por ambas as arterias, mentres que o sistema de condución eléctrica do corazón é prevalentemente, se non totalmente, irrigado a partir da arteria coronaria dereita.[69]
A arteria coronaria dereita e os dous ramos da arteria coronaria esquerda (descendente anterior e circunflexa) son considerados os tres vasos principais para a irrigación do corazón, e, se está afectado por aterosclerose, desempeñan un papel fundamental na patoxénese da cardiopatia isquémica.[73]
Os vasos que levan o sangue para o corazón son as veas cardíacas: corren paralelamente ós ramos da arteria coronaria e conflúen nun tronco venoso presente sobre a superficie do diafragma do corazón no suco coronario, o seo coronario[74], para despois fluír no atrio dereito.[75]

Os vasos linfáticos do corazón son moi numerosos: divídense nunha rede subendocárdica[76] e unha miocárdica[77], ambas as redes alcanzan unha terceira rede, a rede epicárdica[78], da cal se forman os grandes vasos colectores que alcanzan e flúen dentro dos ganglios linfáticos traqueobrónquicos da bifurcación da traquea.[79]
As arterias coronarias e os vasos venosos corren sobre a superficie externa do miocardio, inmersos nunha acumulación de graxa que impide que os vasos sexan forzados durante a contracción do miocardio, o que permite un fluxo do sangue constante tanto na sístole coma na diástole. Isto facilita a irrigación arterial, sobre todo durante a sístole, que é o momento no cal resulta máxima a entrada de enerxía e osíxeno.[80]
Innervación[editar | editar a fonte]
- Véxase tamén: Sistema nervioso autónomo.
O corazón é innervado por un gran número de fibras nerviosas autónomas que no seu conxunto se chaman plexo cardíaco.[81] No plexo cardíaco poden distinguirse nervios que se atopan en dous planos diferentes principais, o primeiro está entre o arco aórtico e a superficie frontal da arteria pulmonar dereita, e constitúe a parte ventral ou superficial do plexo, mentres que o segundo está entre a superficie posterior do arco aórtico e a superficie anterior da traquea e bronquios principais dereito e esquerdo e denomínase parte dorsal ou profunda.[82]
En adición a estas dúas porcións do plexo cardíaco é tamén distinguido un plexo coronario dereito que está formado por nervios do plexo cardíaco profundo que seguen nas inmediacións da arteria coronaria dereita e que innervan o corazón dereito e o plexo coronario esquerdo, máis extenso do que o dereito, formado polo prolongamento dos nervios da parte esquerda do plexo cardíaco profundo, o cal segue a arteria coronaria esquerda innervando principalmente o corazón esquerdo. Porén, non faltan ligazóns entre os dous plexos coronarios.[82]
Por último, tamén podemos distinguir dous plexos atriais[83], un esquerdo e un dereito, formado polas extensións de nervios do plexo cardíaco, respectivamente, cara á esquerda da aurícula esquerda e cara á dereita da aurícula dereita; os nervios do plexo teñen ligazóns cos plexos coronarios. O plexo aórtico[84] que consiste nunha rede de nervios finos da aorta é por veces considerado (polo menos no que se refire á parte arredor da aorta ascendente e ó arco aórtico) como unha parte do plexo cardíaco.[82]
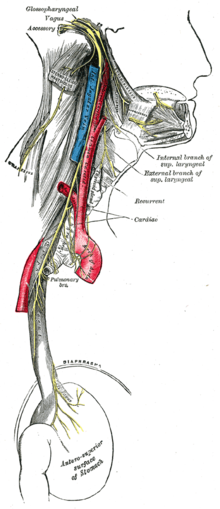
A innervación cardíaca está a cargo do nervio vago (X nervio cranial) e do ortosimpático. O sistema nervioso simpático e o parasimpático están presentes no corazón, realizando como na maioría dos órganos unha acción antagonista. O estímulo do corazón é intrínseco, soportado polo nó sinoatrial, que recibe innervación tanto do sistema parasimpático coma do sistema simpático. O miocardio é innervado soamente polo sistema adrenérxico, e, polo tanto, non hai innervación vagal do músculo cardíaco; só o nodo sinoatrial está innervado polo nervio vago; o sistema simpático innerva tanto o tecido de condución coma o músculo.[85]
O nervio vago é o principal nervio encargado pola innervación parasimpática e sensitiva do corazón, as súas ramificacións dereita e esquerda baixan lateralmente á cartilaxe tiroide e á cartilaxe cricoide da larinxe e ó nivel da primeira proxección das ramificacións que se combinan con outras provenientes do ganglio cervical superior formando os nervios cardíacos cervicais superiores, caracterizado por un contido de fibras simpáticas posganglionares, preganglionares, parasimpáticas e sensitivas.[75]
Estas continúan baixando lateralmente ata tiroide e, a este nivel, proxectan unha ramificación que se xunta a fibras provenientes do ganglio estrelado ou outros ganglios torácicos do tronco simpático, que forman o nervio cardíaco cervical inferior, que pasa posteriormente ao tronco arterioso braquiocefálico como fai a súa contraparte superior.[75]

Neste punto, o ramo dereito segue anteriormente á arteria inominada, cruzándoa no punto en que esta se bifurca na arteria carótide común dereita e na arteria subclavia dereita, o ramo esquerdo, polo contrario, continúa anteriormente cara á arteria subclavia esquerda, despois descende inferiormente, lateralmente ó arco aórtico (o ramo esquerdo anterolateral) e proxectan numerosos ramos mediais directos cara ó plexo cardíaco profundo; estes ramos chámanse ramos cardíacos torácicos do nervio vago.[75] Algúns ramos anastomosan co nervio larínxeo recorrente, outros con fibras nerviosas provenientes dos ganglios torácicos do tronco do simpático. Estes ramos no seu conxunto forman gran parte tanto do plexo cardíaco profundo coma do superficial, algúns de feito proxéctanse posteriormente ao arco aórtico e anteriormente cara á traquea, outros anteriormente ó arco aórtico e posteriormente ó tronco pulmonar. O ramo dereito do nervio vago diríxese do brônquio principal dereito e posteriormente á arteria pulmonar dereita, despois por detrás do esófago, constituíndo o nervio vago posterior, mentres que o ramo esquerdo vai a continuación da aorta torácica descendente (proxectando o nervio larínxeo recorrente a esquerda) e transpórtase anteriormente ao esófago, constituíndo o nervio vago anterior.[75]

A innervación simpática do corazón é fornecida polas fibras simpáticas posganglionares procedentes do tronco do sistema simpático, en particular do ganglio cervical superior e medio, do ganglio estrelado e do ganglio torácico ata o cuarto. Xeralmente hai outro ganglio accesorio, o ganglio vertebral.[75]
O tronco do simpático decorre da parte inferior e posterior da arteria innominada para a dereita e para a arteria subclávia á esquerda. En intervalos moi regulares no seu curso presenta ganglios de tamaño e forma diferentes: o máis voluminoso é o ganglio cervical superior e o ganglio cérvico-torácico (ou estrelado)[86];o primeiro fornece polo menos un ramo que se xunta ao nervio vago para constituír os nervios cardíacos cervicais superiores. O ganglio cervical medio dá orixe ós nervios cardiacos cervicais do simpatico que contribúen a formar o plexo cardíaco profundo.[87]
O ganglio estrelado dá orixe a fibras que constitúen os nervios cardíacos cervicais inferiores do simpático. Os ganglios do tronco do simpático do segundo ó cuarto emiten medialmente fibras que constitúen os nervios cardíacos torácicos do tronco do simpático e que contribúen á formación tanto da parte superficial coma tamén do plexo cardíaco profundo.[88]
As ramificacións preganglionares parasimpáticas do vago diminúen os latexos cardíacos e teñen acción vasoconstritora sobre as arterias coronarias, mentres que as fibras preganglionares simpáticas teñen unha acción vasodilatadora sobre a coronaria e aceleran o latexo cardíaco.[73]
Sistema de condución[editar | editar a fonte]
- Véxase tamén: Sistema de condución do corazón, nó sinoatrial e nó atrioventricular.


O corazón como todos os músculos ten a capacidade de contraerse aproveitando a enerxía producida pola oxidación de substancias enerxéticas (como ácidos graxos, hidratos de carbono) en presenza de osíxeno. As células involuntarias do músculo estriado[69] das cales está composto o corazón, a diferenza coas doutros músculos teñen a capacidade de autoexcitarse e autocontraerse. O control nervioso do corazón pode modular a frecuencia de contracción aumentándoa ou diminuíndoa, aínda que esta é xerada de forma espontánea polo miocardio.
Existe unha parte do miocardio dedicada unicamente á xeración e condución dos impulsos a través do músculo cardíaco: o chamado miocardio específico . É un sistema sofisticado do corazón que permite que, en condicións normais, o corazón bata de maneira eficiente e ordenada (primeiro as aurículas, despois os ventrículos, permitindo completa enchedura deste último) e que o pulso xerado se difunda rapidamente, facendo contraer todas as partes do ventrículo de xeito practicamente simultáneo.[73]
Este sistema está composto por varias partes.
- O nó sinoatrial (NSA) é unha pequena banda aplanada elipsoidal do miocardio específico cunha anchura de aproximadamente 3 mm, 15 mm de lonxitude e 1 mm de grosor que se atopa na parte superior lateral da aurícula dereita xusto debaixo da saída da vea cava superior.[89] As fibras do NSA teñen un diámetro variable entre 3 e 5 mm, mentres que as fibras circundantes son dun tamaño dunha décima de micrómetro. Neste nó xérase o impulso rítmico normal, e para facer de xeito que o impulso se transmita ás fibras atriais as fibras do NSA conéctanse directamente coas atriais; o potencial de acción difúndese, así, dunha maneira simultánea nos atrios.[90]
- Vías internodais é o nome dunhas tiras de tecido condutor que deben conducir o sinal cara ó nódulo atrioventricular.[91]
- O nó atrioventricular (NAV)[92]: é o principal responsable do atraso que debe aplicarse no paso do sinal dos atrios aos ventrículos.[93] Outra función importante do NAV é a de permitir o paso só nun sentido do impulso cardíaco, impedindo o paso dos ventrículos a outros atrios por medio dunha capa fibrosa que funciona como un illante para o impulso.[94][95]
- As fibras do fascículo de His propagan o impulso cara á masa cardíaca ventricular, dividíndose en dúos ramos, dereito e esquerdo.[96] O ramo esquerdo posúe dous fascículos: anterior, máis groso, e posterior, máis fino.
- As partes terminais do sistema de condución do corazón son as fibras de Purkinje, células cardíacas con condutividade máis elevada en comparación cos cardiomiocitos.
Propagación do impulso eléctrico[editar | editar a fonte]
- Véxase tamén: Impulso nervioso.
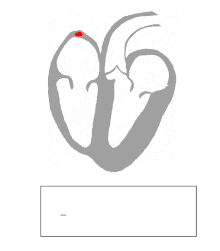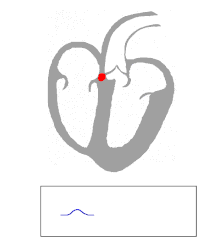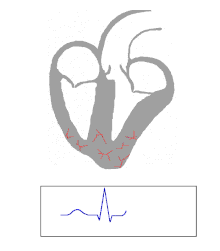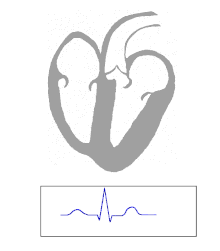
A particularidade do miocardio específico consiste na posibilidade de xerar autonomamente os impulsos eléctricos; na práctica, a eletroxénese principal reside no NSA, pero non é a única presente no miocardio.[97] Isto foi descuberto excluíndo da condución o NSA: o corazón continúa a bater, aínda que a un ritmo inferior (40/60 pulsos por minuto, en comparación ao normal 60/100) e o ritmo que se impón chámase "substitutivo", porque se orixina fóra do NSA.
Este mecanismo pode explicarse como unha especie de autoprotección por parte do corazón: hai patoloxías[98] por mor das cales a condución do NSA é retardada ou bloqueada e neste caso o corazón pode continuar a bater, xa que o NAV comeza a marcar o paso do ritmo con frecuencias máis baixas, pero compatibles coa vida.
O impulso xerado no NSA pasa ás fibras atriais chegando a elas de forma simultánea; neste punto, a través das fibras internodais, o sinal é transmitido ao nó atrioventricular cun tempo de preto de 0,02 segundos. Neste punto, cando o sinal se transfire dos atrios aos ventrículos, evidénciase un atraso de transmisión: este atraso é necesario para que o pulso cardíaco non poida propagarse desde o atrio aos ventrículos de forma moi rápida, porque se tal acontecese, sería imposible para os ventrículos unha enchedura suficiente e isto levaría a unha redución do rendemento da bomba cardíaca.[99]

O NAV introduce un atraso de cerca 0,09 segundos antes que o impulso invada o feixe de His. Inmediatamente despois da pasaxe a través do NAV temos un atraso adicional de 0,04 segundos, debido a unha porción do feixe fibroso que separa as aurículas e ventrículos: o atraso global desde a xeración de impulsos á chegada dos mesmos ós ventrículos é, polo tanto, de aproximadamente 0,16 segundos.[99]
Inmediatamente debaixo atopamos as fibras de Purkinje, que desde o NAV conducen aos ventrículos pasando a través do septo ventricular. Estas fibras son executadas moi rápido, o que fai posible obter unha transmisión de impulsos aos ventrículos practicamente inmediata e simultánea (uns 0,03 segundos). A alta velocidade diminúese unha vez que se alcanzan as partes terminais das fibras de Purkinje, polo que as últimas células do miocardio serán atinxidas cun atraso de cerca de 0,03 segundos; consecuentemente, o tempo calculado para facer contraer os ventrículos é de aproximadamente 0,06 segundos.[99]
Sistema de excitación do miocardio[editar | editar a fonte]
- Véxase tamén: Potencial de acción.
Con respecto ao sistema de excitación e de condución do potencial de acción, atopamos dous tipos de desenvolvemento do potencial eléctrico: un refírese ás fibras atriais e ventriculares, outro refírese ás células do nódulo sinoatrial (ou células marcapasos).[100] As fibras atriais e ventriculares deben comportarse de xeito semellante ás fibras musculares, pero tamén deben garantir un alto rendemento da bomba cardíaca. O nó sinoatrial compórtase dun xeito diferente de calquera outra fibra, sobre todo porque debe asegurar a xeración do potencial de acción.
- Comportamento das fibras musculares auriculares e ventriculares

- O potencial de membrana en repouso é de preto de -90 mV, potencial en función das diferentes concentracións de ións entre o interior e o exterior da célula.[101]
- A amplitude do potencial de acción é duns 105 mV, o que leva a ter un pico de potencial duns 20 mV. Este número é maior que na maior parte das células musculares porque debe poder tirar o máximo partido da bomba cardíaca.[101]
- Un miocito que se despolarizara deixará de estar dispoñible para un novo potencial de acción ata que sexa parcialmente repolarizado. O intervalo entre o potencial de acción e o momento en que o miocito está dispoñible para un novo potencial defínese como Período Refractario Absoluto. A excitabilidade total non é restablecida ata que a repolarización do miocito estea completa: o intervalo é chamado Período Refractario Relativo. Este período é indispensable para o bo funcionamento do corazón, no momento en que o ventrículo pode encherse por completo de sangue antes de efectuar outra contracción; ademais permite que haxa unha clara distinción entre a fase pulsoria (sístole) e a fase de repouso (diástole), de tal forma que permita o abastecemento de sangue a través da arteria coronaria, que pode ocorrer só na fase diastólica.
- Comportamento das células marcapaso
- Nas células marcapaso nace o verdadeiro latexo cardíaco. Por esta razón, o comportamento destas células difire dun modo coherente con respecto á de todas as outras células e, consecuentemente, o comportamento eléctrico asume un modo particular: este non posúe un verdadeiro potencial de repouso.[73]
- Entre un potencial de acción e un outro rexístrase unha progresiva despolarización da célula a partir dun valor de aproximadamente -65 mV, a despolarización prosegue ata cero, coma se fose para acadar un potencial de repouso, pero antes de que teña tempo para estabilizarse atinxe o limiar do potencial (-50 mV), tras o cal iníciase o pico do potencial de acción.[73]
Fisioloxía[editar | editar a fonte]

No ser humano e nos demais mamíferos defínese como circulación simple aquela na que o sangue pasa só unha vez polo corazón para realizar un circuíto completo, e como circulación dobre aquela na que o sangue pasa dúas veces. Isto significa que as dúas metades do corazón funcionan de forma autónoma e o sangue venoso non se mestura co arterial. O corazón funciona como unha bomba de succión e de descarga: colecta na súa cavidade o sangue venoso, envíao aos pulmóns a través da arteria pulmonar: este sistema é tamén coñecido como circulación menor. A partir de aí, as veas pulmonares envían o sangue novamente ao corazón que, a través da aorta, entra en todas as redes capilares: tal sistema tamén é coñecido como gran circulación ou circulación sistémica.[102][103]
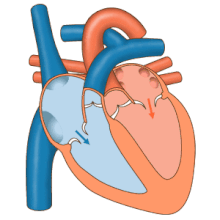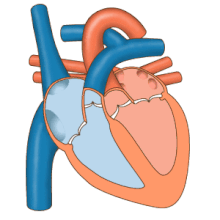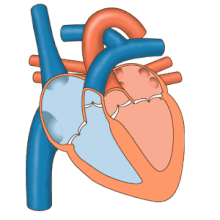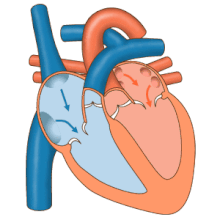
O fluxo sanguíneo que chega ao corazón faino por medio do sistema venoso, e o fluxo que parte do corazón cara ó sistema periferico faino por medio do sistema arterial. As aurículas reciben as veas, nas que o sangue presenta un percurso centrípeto, do exterior do organismo ao corazón. Dos ventrículos nacen as arterias nas cales o sangue presenta un percurso centrífugo.[102]
Normalmente, as arterias transportan o sangue osixenado (sangue arterial) para ser distribuído aos tecidos, mentres que as veas transportan o sangue desosixenado (sangue venoso) proveniente dos tecidos que consumiron o osíxeno. Como se pode notar, a excepción é a arteria pulmonar que transporta sangue venoso, non osixenado, car ós pulmóns e as veas pulmonares, que transportan ao corazón o sangue arterial (osixenado) proveniente dos pulmóns.[102]
A circulación coronaria é considerada especial: das arterias epicárdicas orixínanse unha extensa rede de arterias intramurais, arteríolas e capilares. Dada a elevada demanda de osíxeno do miocardio, a rede capilar corresponde a aproximadamente o 15% da masa total do corazón[103] e iso facilita o intercambio de substancias nutricionais para os miocitos e dos residuos que expulsan estes, que son recollidos nunha rede de vénulas intramurais e desde ests son transportados a grandes veas epicárdicas e considerable capacidade. A maior parte do sangue venoso do ventrículo esquerdo corre no seo coronario e de alí á aurícula dereita.[103] O resto da drenaxe ocorre a través das veas de tebesio e da vea cardíaca anterior, que drenan nas cámaras cardíacas dereitas.[103]

Unha frecuencia cardíaca entre os 60 e 100 latexos por minuto (bpm) é considerada fisiolóxica; unha frecuencia inferior a 60 bpm é designada por bradicardia; unha frecuencia superior a 100 bpm defínese como taquicardia. Non sempre a bradicardia ou a taquicardia son patolóxicas (como por exemplo a taquicardia fisiolóxica consecuente da actividade física).[104] Nun neonato a frecuencia atinxe os 120 BPM; nun feto é aínda máis elevada e diminúe desde o nacemento ata puberdade co crecemento do organismo.
No electrocardiograma, a onda P corresponde á contracción das aurículas e o complexo QRS á contracción dos ventrículos.[105]
Durante o sono o corazón bombea 5 litros de sangue por minuto, mentres que durante unha actividade física moderada a cantidade duplícase. Para unha actividade física forte ou unha vigorosa actividade deportiva o corazón chega a bombear 20 litros por minuto. En repouso, a presión normal non debe ser superior a 130/80 mmHg, aínda que valores máis baixos son igualmente considerados normais, sempre que sexan ben tolerados polo individuo. Só no caso de patoloxías cardiovasculares, os valores da presión mantéñense por baixo dos 130/80 mmHg.[106]

A fracción de exección ou a cantidade de sangue bombeado con cada latexo é igual a preto de 50-70% do volume telediastólico (cantidade de sangue presente no corazón no final da diástole). A cantidade restante representa unha reserva funcional que o corazón pode bombear se a demanda periférica aumenta.[107]
O ciclo cardíaco que leva o corazón do estado de contracción ao estado de repouso e despois de volta ao estado de contracción chámase "revolución cardíaca". O ciclo cardíaco comprende dúas fases esenciais nas cales se desenvolve a actividade do corazón: diástole e sístole.[108]

Durante a diástole todo o corazón está relaxado, permitindo que o sangue flúa nas catro cavidades. O sangue flúe a partir das veas cavas para a aurícula dereita e das veas pulmonares para a aurícula esquerda. As válvulas cardíacas ábrense simultaneamente e permiten o paso do sangue das aurículas aos ventrículos. A diástole dura uns 0,4 segundos, o suficiente para permitir que os ventrículos se enchan case por completo.[108]
A sístole comeza cunha contracción das aurículas, cunha duración de aproximadamente 0,1 segundos, o que determina a enchedura completa dos ventrículos. Así, os ventrículos contráense durante aproximadamente 0,3 segundos. A súa contracción pecha as válvulas atrioventriculares e abre as válvulas semilunares; o sangue pobre en osíxeno é empurrado cara aos pulmóns, mentres que o sangue rico en osíxeno diríxese a todo o corpo a través da aorta.[108]
Estas fases cardíacas son audibles e traducibles a dous sons distintos, chamados sons cardíacos. Cando os ventrículos se contraen temos o primeiro son cardíaco (S1), que é xerado pola vibración das válvulas atrioventriculares que se pechan. Despois do primeiro son segue unha pausa durante a cal os ventrículos empurran o sangue cara ás arterias. Despois vén o segundo son cardíaco (S2), determinado pola vibración das válvulas semilunares que se pechan. Ao segundo son segue unha pausa máis longa, coa enchedura dos ventrículos.[108]
Enfermidades[editar | editar a fonte]
As doenzas cardiovasculares son a causa máis importante de morte a nivel mundial. As enfermidades do corazón que globalmente representan un problema de saúde máis importante son a cardiopatía isquémica e a insuficiencia cardíaca.
A cardiopatía isquémica débese á diminución do fluxo sanguíneo que recibe o corazón a través das arterias coronarias como consecuencia da arteriosclerose, dentro da cardiopatía isquémica inclúese a anxina de peito e o infarto de miocardio. Os principais factores de risco coñecidos son o tabaquismo, a obesidade, a diabetes mellitus, cifras elevadas de colesterol e hipertensión arterial.[13]
A insuficiencia cardíaca é a consecuencia final da maior parte das enfermidades do corazón, pode ser aguda ou crónica, esta última é un trastorno de longa duración que aparece con descompensacións ou agravamentos periódicos e constitúe unha causa importante de mortalidade e ingreso hospitalario.[13]
Outro grupo de trastornos son as cardiopatías conxénitas, conxunto de enfermidades do corazón e os grandes vasos que se orixinan antes do nacemento durante a vida intrauterina. A maioría débense a un desenvolvemento defectuoso do embrión durante o embarazo, cando se forman as estruturas cardiovasculares principais. Algunhas producen trastornos leves, pero outras son moi graves e incompatibles coa vida; entre as máis frecuentes atópanse a comunicación interauricular, a comunicación interventricular, o ductus arterioso persistente, a coartación de aorta e a tetraloxía de Fallot.
Anomalías adquiridas[editar | editar a fonte]
- Véxase tamén: Síndrome coronaria aguda e cardiomiopatia.

O cadro é moi complexo e amplo, a continuación indícanse as alteracións máis comúns:
- alteracións do pericardio: pericardite, pericardite adhesiva, derramo pericárdico e tamponamento cardíaco;
- alteracións da arteria coronaria: cardiopatía isquémica con manifestacións que varían dende anxina estable, a anxina inestable e infarto agudo do miocardio;
- alteracións do miocardio como cardiomiopatía e miocardite;
- doenzas do endocardio de orixe diversa, a máis común é a endocardite infecciosa;
- lesións das válvulas cardíacas estenose valvular ou insuficiencia valvular secundarias a doenzas reumáticas, como cardíopatia reumática ou trauma torácico;
- disturbios da parte eléctrica: dende arritmias a bloqueos auriculoventriculares.
Anomalías conxénitas[editar | editar a fonte]
- Véxase tamén: Valvulopatía.
Os casos en que o corazón está completamente ausente (axenesia) ou está presente en forma rudimental, non son compatibles coa vida e, xeralmente, nesa condición chégase a unha morte intrauterina.
Noutros casos, máis frecuentes, pode non haber un correcto desenvolvemento dunha parte do corazón coa consecuencia de presenza de comunicación (derivacións ou shunts) interauriculares ou interventriculares: defecto interatrial (ou forame oval patente) e defecto interventricular. As causas poden ser múltiples, en particular xenéticas ou lesións tóxicas e infecciosas durante a vida fetal.

Véxase tamén:
- Dextrocardia;
- Tetraloxía de Fallot;
- Atresia tricuspídea;
- Síndrome da hipoplasia do corazón esquerdo;
- Anomalía de Ebstein;
- Obstrución da canle arterial;
- Coartación aórtica simple e localizada;
- Aneis vasculares;
- Transposición dos grandes vasos;
- Orixe anómala da arteria coronaria esquerda na arteria pulmonar;
- Estenose aórtica, mitral, pulmonar, tricúspide conxénita;
- Insuficiencia aórtica, mitral, pulmonar, tricúspide conxénita.
Ferramentas de diagnóstico[editar | editar a fonte]
- Véxase tamén: Electrocardiograma e Ecocardiografía.

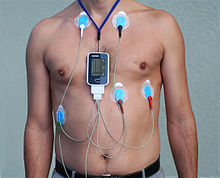
O exame de diagnóstico máis inmediato para o corazón é a auscultación do tórax que permite ao médico escoitar os sons cadíacos e a presenza de eventuais sopros.[109] O exame instrumental máis común é o electrocardiograma que, mediante a aplicación de eléctrodos no tórax do paciente, permite vizualizar a actividade eléctrica do corazón sobre diversas derivacións. Ás veces recórrese á proba de esforzo[110] para medir a capacidade do corazón de responder a sinais de estrés xunto coa ecocardiografía so estrés[111] e electrocardiograma Holter que consiste na monitorización continua do trazado electrocardiográfico, por medio da utilización dun instrumento portátil.[112]
Outro exame fácil de aplicar é a análise e a medición da presión arterial. Os valores de medición, en adultos, deben establecerse en 130-135 mmHg para a presión sistólica e uns 80-85 mmHg para a presión diastólica. Podemos axustar a presión durante un período de 24-48 horas cun sistema similar á monitorización electrocardiografica.[113]
No que se refire a técnicas de imaxe biomédica, unha radiografía de tórax fornece unha morea de información sobre a morfoloxía cardíaca e dos grandes vasos. Aproximadamente entre 1998 e 2006 desenvolvéronse exames de radioloxía cada vez máis avanzados como a tomografía computerizada cardíaca que permite detalles anatómicos con gran resolución, a un custo dunha exposición non totalmente inocua á radiación ionizante e o uso do medio de contraste.

Ata o momento, é común a utilización de imaxes de resonancia magnética[114] para o estudo do corazón en tempo real. No campo da medicina nuclear, a escintilografía miocardica é utilizada para buscar posibles anomalias na perfusión do miocardio baixo estrés, tras a administración dun radiofármaco.
A técnica de diagnóstico por imaxe frecuentemente utilizada en cardioloxía, tanto por non ser invasiva como polo seu potencial de diagnóstico, é a ecografia cardiaca. Grazas ao uso dos ultrasóns, é posible detectar a presenza de alteracións anatómicas e funcionais das válvulas cardíacas e o grosor e o estado do músculo cardiaco, pódese identificar a inflamación do pericardio e a eventual a presenza de líquido en exceso (risco de tamponamento cardíaco). A ecografía permite calcular a fracción de exección e sempre co uso de ultrasóns é posible obter imaxes dinámicas mediante técnicas de ecografía Doppler.
A disciplina de cardioloxía intervencionista permite realizar investigacións cardiacas invasivas; entre estas, atopamos a coronografía (o estudo das arterias coronarias), a anxiografía dos grandes vasos, a medición da presión cavitaria (a través de catéteres de Swan-Ganz) e o estudo de electrofisioloxía. Estas probas realízanse por medio da introdución por vía percutánea, con anestesia local, dos catéteres nas cavidades do corazón.
Terapia[editar | editar a fonte]

A abordaxe terapéutica máis inmediata para o corazón, como para o resto dos nosos aparatos e órganos, é de tipo famacolóxico.
As categorías de medicamentos utilizados en cardioloxía son bloqueadores beta-adrenérxicos[115], os antiarrítmicos[116], os anticoagulantes[117], os antihipertensivos[118], as estatinas [119], os diuréticos[120] e outras categorías de fármacos como os bloqueadores das canles de calcio.[121]
Non sempre as patoloxías poden beneficiarse só da terapia médica e por esta razón o tratamento require terapia cirúrxica, que é moitas veces a única solución para problemas cardiolóxicos.
O nacemento de cirurxía cardíaca remóntase a 1945, coa intervención de Alfred Blalock sobre o corazón dun neno con tetraloxía de Fallot.[122] En 1967 efectuouse o primeiro transplante de corazón, feito na Cidade do Cabo por Christiaan Barnard[123] e gradualmente as técnicas foron melloradas considerablemente, entre as intervencións máis comúns o bypass coronario e as de substituición valvular.
A cardioloxía intervencionista tamén fixo posible a produción de complexos procedementos minimamente invasivos para os pacientes; estes realízanse a través da introdución de catéteres no corazón ou arterias coronarias, como acontece na anxioplastia coronaria e TAVI (Transcatheter Aortic Valve Implantation), que é a substitución da válvula aórtica por vía percutánea.[124][125]
Breves notas de anatomía comparada[editar | editar a fonte]
Nos vertebrados, o sistema circulatorio presenta unha complexidade crecente dende os peixes aos mamíferos, e as modificacións que sufriu ao longo da evolución están relacionadas co desenvolvemento dun sistema respiratorio[126] cada vez máis eficiente.
Nos peixes o corazón está constituído por unha soa aurícula, que recolle o sangue pobre en osíxeno proveniente de todo o corpo, e un só ventrículo, que recolle o sangue procedente da aurícula: pero existe un seo venoso no que desembocan as veas e un bulbo arterial no inicio das arterias, polo que as cámaras son realmente catro.[126]

A circulación nestes animais é considerada simple porque o sangue fai un ciclo completo a través dunha soa volta polo corazón, onde alcanza as branquias para ser osixenado, de modo que chegue ós tecidos transportado polas arterias. Unha vez que o osíxeno chega ás células e se produce a eliminación do dióxido de carbono e produtos residuais, o sangue volve á aurícula por medio das veas. Neste punto, o sangue torna para o ventrículo e de aquí para as branquias: e entón, o ciclo recomeza.[126][127]
Nos vertebrados terrestres, mamíferos e aves, existe unha dobre circulación (pulmonar e sistémica), en que o sangue, no decurso dun ciclo completo, pasa dúas veces polo corazón. Nos anfibios e na maioría dos réptiles o corazón ten dúas aurículas, pero un só ventrículo de forma que os dous tipos de sangue acaban no único ventrículo, e aquí é parcialmente mesturado e queda reducida a cantidade de osíxeno destinada ós tecidos; xunto coa aorta, nas arterias e veas pulmonares hai unha arteria pulmocutánea, que transporta o sangue cara á pel, onde o sangue circulante é oxixenado.[126]
- Corazón dos varanos
-
Anatomia: RVH= aurícula dereita; LVH= aurícula esquerda; KK= circulación sistémica; LK= circulación pulmonar; SAK= válvula do septo auriculo-ventricular; CP= cavidade pulmonar.
-
Sístole: Frechas azuis= sangue venoso, Frechas vermellas= sangue arterial
-
Diástole: Frechas azuis= sangue venoso, Frechas vermellas= sangue arterial
Só nos crocodilos os ventrículos están separados, mentres que a aorta e a arteria pulmonar están conectadas polo forame de Panizza.
Para recapitular os distintos tipos de circulación, podemos resumilos deste xeito[127]:
- nos peixes a circulación é simple, unidireccional e ten só un ventrículo;
- nos réptiles e nos anfibios a circulación é dobre e incompleta;
- nos mamíferos e aves a circulación é dobre e completa, e existen dous ventrículos completamente separados.
Notas[editar | editar a fonte]
- ↑ Do corazón ao corpo
- ↑ Arterias que conteñen sangue desoxigenado, do corazón aos pulmóns
- ↑ Fornecendo sangue ao propio corazón
- ↑ Do corpo ao corazón
- ↑ Veas que conteñen sangue osixenado dos pulmóns ao corazón
- ↑ veas que drenan sangue do propio tecido cardíaco
- ↑ Téñase en conta que os músculos non fan que as vávulas se abran. A diferenza de presión entre o sangue nas aurículas e nos ventrículos é a que fai iso.
Referencias[editar | editar a fonte]
- ↑ Definicións no Dicionario da Real Academia Galega e no Portal das Palabras para corazón.
- ↑ Taber, Clarence Wilbur; Venes, Donald (2009). F. A. Davis Co., ed. Taber's cyclopedic medical dictionary. p. 1018–23. ISBN 0-8036-1559-0.
- ↑ Guyton & Hall 2011, p. 157.
- ↑ 4,0 4,1 4,2 Moore, Keith L.; Dalley, Arthur F.; Agur, Anne M. R. "1". Clinically Oriented Anatomy. Wolters Kluwel Health/Lippincott Williams & Wilkins. pp. 127–73. ISBN 978-1-60547-652-0.
- ↑ Starr, Cecie; Evers, Christine; Starr, Lisa (2 de xaneiro de 2009). Biology: Today and Tomorrow With Physiology. Cengage Learning. p. 422. ISBN 978-0-495-56157-6.
- ↑ 6,0 6,1 Reed, C. Roebuck; Brainerd, Lee Wherry; Lee,, Rodney; Inc, the staff of Kaplan, (2008). CSET : California Subject Examinations for Teachers (3rd ed.). New York, NY: Kaplan Pub. p. 154. ISBN 978-1-4195-5281-6.
- ↑ 7,0 7,1 Gray's Anatomy 2008, p. 960.
- ↑ 8,00 8,01 8,02 8,03 8,04 8,05 8,06 8,07 8,08 8,09 8,10 8,11 8,12 8,13 8,14 8,15 8,16 8,17 8,18 8,19 8,20 8,21 8,22 8,23 8,24 8,25 8,26 8,27 8,28 8,29 8,30 8,31 8,32 8,33 8,34 Betts, J. Gordon (2013). Anatomy & physiology. pp. 787–846. ISBN 1-938168-13-5. Consultado o 11 de agosto de 2014.
- ↑ Guyton & Hall 2011, pp. 101, 157.
- ↑ Guyton & Hall 2011, pp. 105–07.
- ↑ Guyton & Hall 2011, pp. 1039–41.
- ↑ 12,0 12,1 "Cardiovascular diseases (CVDs) Fact sheet N°317 March 2013". WHO. World Health Organization. Consultado o 20 de setembro de 2014.
- ↑ 13,0 13,1 13,2 13,3 Longo, Dan; Fauci, Anthony; Kasper, Dennis; Hauser, Stephen; Jameson, J.; Loscalzo, Joseph (11 de agosto de 2011). Harrison's Principles of Internal Medicine (18 ed.). McGraw-Hill Professional. p. 1811. ISBN 978-0-07-174889-6.
- ↑ Graham, I; Atar, D; Borch-Johnsen, K; Boysen, G; Burell, G; Cifkova, R; Dallongeville, J; De Backer, G; Ebrahim, S; Gjelsvik, B; Herrmann-Lingen, C; Hoes, A; Humphries, S; Knapton, M; Perk, J; Priori, SG; Pyorala, K; Reiner, Z; Ruilope, L; Sans-Menendez, S; Scholte op Reimer, W; Weissberg, P; Wood, D; Yarnell, J; Zamorano, JL; Walma, E; Fitzgerald, T; Cooney, MT; Dudina, A; European Society of Cardiology (ESC) Committee for Practice Guidelines, (CPG) (Oct 2007). "European guidelines on cardiovascular disease prevention in clinical practice: executive summary: Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (Constituted by representatives of nine societies and by invited experts).". European Heart Journal 28 (19): 2375–414. PMID 17726041. doi:10.1093/eurheartj/ehm316.
- ↑ 15,0 15,1 Grmek, & grmek.
- ↑ 16,0 16,1 Gorny, & Gorny.
- ↑ Gorny & Gorny, pp. 11-14.
- ↑ Gorny & Gorny, p. 14.
- ↑ Gorny, pp. 15-19 & Gorny.
- ↑ Gorny & Gorny, pp. 19-28.
- ↑ Gorny & Gorny, pp. 28-32.
- ↑ Gorny & Gorny, pp. 32-38.
- ↑ Gorny & Gorny, pp. 38-41.
- ↑ J. Jouanna (1999). The Johns Hopkins University Press, ed. Hippocrates. p. 311. ISBN 0-8018-5907-7.
Baltimore
- ↑ Gorny & Gorny, pp. 63-73.
- ↑ P.M. Dunn (2003). "Galen (AD 129-200) of Pergamun: anatomist and experimental physiologis" (PDF). Arch. Dis. Child. Fetal Neonatal Ed. 88: F441–443.
- ↑ J. Martins e Silva (2009). "From the discovery of the circulation of the blood to the first steps in hemorheology: part 1" (PDF). Rev. Port. Cardiol. 28: 1245–1268. Arquivado dende o orixinal (PDF) o 02 de marzo de 2017. Consultado o 07 de xullo de 2017.
- ↑ Gorny, pp. 78-84 & Gorny.
- ↑ Gorny & Gorny, pp. 100-105.
- ↑ Gorny & Gorny, pp. 97-100.
- ↑ Gorny & Gorny, pp. 237 e 246.
- ↑ Joannes Mariae Lancisii (1728). Joannem Mariam Salvioni, ed. De Motu Cordis et aneurysmatibus (en latín). Copia anastatica dall'originale del 1728, eseguita da Arti Grafiche Ricordi-Milano.
Romae
- ↑ Gorny & Gorny, pp. 111-179.
- ↑ Gorny & Gorny, pp. 236-251.
- ↑ Gorny & Gorny, p. 234.
- ↑ Gorny & Gorny, pp. 195-306.
- ↑ "La meravigliosa storia della cardiologia, Capitolo primo" (PDF). Arquivado dende o orixinal (pdf) o 21 de agosto de 2014. Consultado o 20 de agosto 2014.
- ↑ Gorny & Gorny, pp. 265-270.
- ↑ Roguin A. (setembro de 2006). "Rene Theophile Hyacinthe Laënnec (1781-1826): the man behind the stethoscope". Cardiol Prat 4: 230–234.
- ↑ H.A. Snellen (1995). Kluwer Academic Publishers, ed. Willem Einthoven (1860-1927). Father of electrocardiography. Life and work, ancestors and contemporaries. ISBN 978-0792332749.
- ↑ Gorny & Gorny, pp. 311-312.
- ↑ Gorny & Gorny, pp. 313-325.
- ↑ Gorny & Gorny, pp. 326-353.
- ↑ Gorny & Gorny, p. 352.
- ↑ Gorny & Gorny, p. 353.
- ↑ Gorny & Gorny, pp. 11-12.
- ↑ 47,0 47,1 47,2 47,3 Saladin 2016, pp. 540-541.
- ↑ Testut e Latarjet, pp. 472-474 & Testut-Latarjet.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 476-477.
- ↑ 50,0 50,1 De Felici & De Felici, pp. 144-148.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 478-479.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 479-480.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 483-486.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 487-488.
- ↑ "Apparato circolatorio primitivo" (pdf). p. 3-19. Consultado o 2 de outubro 2014.
- ↑ Sadler, Thomas W. (2008). "Capítulo XIII". En Elsevier. Embriologia medica di Langman (4 ed.). ISBN 978-88-214-3045-9. sadler.
Milano
- ↑ 57,0 57,1 "Heart". Enciclopedia Britannica. 10 de xaneiro de 2017. Consultado o 29 de xuño de 2017.
- ↑ "Gray's Anatomy of the Human Body – 6. Surface Markings of the Thorax". Bartleby.com. Consultado o 2010-10-18.
- ↑ Dorland's, William Alexander Newma (2012). Dorland's Illustrated Medical Dictionary (32nd ed.). Elsevier Health Sciences. p. 1461. ISBN 978-1-4160-6257-8.
- ↑ Bianco, Carl. "How Your Heart Works". HowStuffWorks. Consultado o 14 de agosto de 2016.
- ↑ Gray's Anatomy 2008, p. 959.
- ↑ 62,0 62,1 Gray's Anatomy 2008, pp. 960–62.
- ↑ Gray's Anatomy 2008, pp. 964–67.
- ↑ Pocock, Gillian (2006). Human Physiology. Oxford University Press. p. 264. ISBN 978-0-19-856878-0.
- ↑ "pectinate muscle". The Free Dictionary. Consultado o 2016-07-31.
- ↑ 66,0 66,1 66,2 Gray's Anatomy 2008, pp. 966–67.
- ↑ Gray's Anatomy 2008, p. 970.
- ↑ University of Minnesota. "Papillary Muscles". Atlas of Human Cardiac Anatomy. Consultado o 7 de marzo de 2016.
- ↑ 69,0 69,1 69,2 69,3 69,4 Fiocca & fiocca, p. 189-277.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 580.
- ↑ Testut e Latarjet & Testut-Latarjet, pp. 584.
- ↑ Hurst & Hurst, p. 48-78.
- ↑ 73,0 73,1 73,2 73,3 73,4 Ganong, & Ganong.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 586-590.
- ↑ 75,0 75,1 75,2 75,3 75,4 75,5 Testut, & Testut.
- ↑ Testut e Latarjet, p. 599 & Testut-Latarjet.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 596-598.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 593-595.
- ↑ Anastasi, & anastasi.
- ↑ Sbarbati, & sbarbati.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 604.
- ↑ 82,0 82,1 82,2 Anastasi.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 605.
- ↑ Testut e Latarjet, p. 608 & Testut-Latarjet.
- ↑ O.F. HUTTER; W. TRAUTWEIN (maio de 1956). "Vagal and sympathetic effects on the pacemaker fibers in the sinus venosus of the heart". J. Gen. Physiol. (en inglés) 39 (5): 715–33. PMC 2147564. PMID 13319658. Consultado o 11 agosto 2014.
- ↑ Testut e Latarjet, p. 606 & Testut-Latarjet.
- ↑ W. Hasan; P.G. Smith (xaneiro de 2009). "Modulation of rat parasympathetic cardiac ganglion phenotype and NGF synthesis by adrenergic nerves". Auton Neurosci (en inglés) 145 (1-2): 17–26. PMC 2650853. PMID 19019738. doi:10.1016/j.autneu.2008.10.012.
- ↑ J. Nam (abril 2013). "Coronary veins determine the pattern of sympathetic innervation in the developing heart". Development (en inglés) 140 (7): 1475–85. PMC 3596991. PMID 23462468. doi:10.1242/dev.087601.
- ↑ Testut e Latarjet, p. 557-558.
- ↑ G. Steinbeck; B. Lüderitz (setembro de 1975). "Comparative study of sinoatrial conduction time and sinus node recovery time". Br Heart J (en inglés) 37 (9): 956–62. PMC 482903. PMID 1191456. Consultado o 11 agosto 2014.
- ↑ B.K. Kantharia; A.N. Shah (febreiro de 2013). "Nodal and infranodal atrioventricular conduction block: electrophysiological basis to correlate the ECG findings". Indian Heart J (en inglés) 65 (2): 229–31. PMC 3860857. PMID 23647904. doi:10.1016/j.ihj.2013.02.003.
- ↑ Testut e Latarjet & Testut-Latarjet, p. 559-563.
- ↑ M. Lieberman M (xaneiro de 1973). "Low conduction in cardiac muscle. Biophysical model". Biophys. J. (en inglés) 13 (1): 37–55. PMC 1484178. PMID 4709519. Consultado o 11 agosto 2014.
- ↑ I.P. Temple (febreiro de 2013). "Connexins and the atrioventricular node". Heart Rhythm (en inglés) 10 (2): 297–304. PMC 3572393. PMID 23085482. doi:10.1016/j.hrthm.2012.10.020.
- ↑ Sano, T.; Tasaki, M.; Shimamoto, T. (1959-09). "Histologic examination of the origin of the action potential characteristically obtained from the region bordering the atrioventricular node". Circulation Research 7: 700–704. ISSN 0009-7330. PMID 14441539. doi:10.1161/01.res.7.5.700. Consultado o 5 de febreiro de 2020.
- ↑ Testut e Latarjet, p. 563 & Testut-Latarjet.
- ↑ P. Podziemski; J.J. Zebrowski (agosto de 2013). "A simple model of the right atrium of the human heart with the sinoatrial and atrioventricular nodes included". J Clin Monit Comput (en inglés) 27 (4): 481–98. PMC 3689917. PMID 23430363. doi:10.1007/s10877-013-9429-6.
- ↑ T.N. James (decembro de 1974). "Sicknesses of the sinus node". West. J. Med. (en inglés) 121 (6): 496–8. PMC 1129660. PMID 4439892.
- ↑ 99,0 99,1 99,2 Bartoli, & bartoli.
- ↑ R.W. Tsien; R.S. Kass; R. Weingart (Agosto de 1979). "Cellular and subcellular mechanisms of cardiac pacemaker oscillations". J. Exp. Biol. (en inglés) 81: 205–15. PMID 512578. Arquivado dende o orixinal o 13 de abril de 2020. Consultado o 11 agosto 2014.
- ↑ 101,0 101,1 Netter & netter, p. 64-65.
- ↑ 102,0 102,1 102,2 Silverthorn & Silverthorn, p. 424-426.
- ↑ 103,0 103,1 103,2 103,3 Hurst & Hurst, p. 99-101.
- ↑ Silverthorn & Silverthorn, p. 408.
- ↑ Silverthorn & Silverthorn, p. 407-408.
- ↑ Silverthorn & Silverthorn, p. 415-431.
- ↑ Silverthorn & Silverthorn, p. 413-415.
- ↑ 108,0 108,1 108,2 108,3 Silverthorn & Silverthorn, p. 408-413.
- ↑ Bartoli, & Bartoli.
- ↑ L.G. Futterman; L. Lemberg (xullo de 1998). "The ECG in cardiac stress testing: a valuable, but unappreciated source of clues". Am. J. Crit. Care (en inglés) 7 (4): 320–7. PMID 9656047.
- ↑ R. Sicari; et al. (febreiro de 2009). "Stress Echocardiography Expert Consensus Statement--Executive Summary: European Association of Echocardiography (EAE) (a registered branch of the ESC)". Eur. Heart J. (en inglés) 30 (3): 278–89. PMID 19001473. doi:10.1093/eurheartj/ehn492.
- ↑ M.T. Viitasalo; R. Kala; A. Eisalo (marzo de 1982). "Ambulatory electrocardiographic recording in endurance athletes". Br Heart J (en inglés) 47 (3): 213–20. PMC 481124. PMID 7059398. Consultado o 13 de agosto de 2014.
- ↑ Weber, M. A.; Smith, D. H.; Neutel, J. M.; Cheung, D. G. (1991-10). "Applications of ambulatory blood pressure monitoring in clinical practice". Clinical Chemistry 37 (10 Pt 2): 1880–1884. ISSN 0009-9147. PMID 1914204.
- ↑ X. Chen; et al. (xullo de 2014). "Relation of late gadolinium enhancement in cardiac magnetic resonance on the diastolic volume recovery of left ventricle with hypertrophic cardiomyopathy". J Thorac Dis (en inglés) 6 (7): 988–94. PMC 4120178. PMID 25093097. doi:10.3978/j.issn.2072-1439.2014.06.37.
- ↑ Opie, pp. 9-10 & Opie.
- ↑ Opie, pp. 302-360 & Opie.
- ↑ Opie, pp. 367-430 & Opie.
- ↑ Opie, pp. 249-295 & Opie.
- ↑ Opie, pp. 439-475 & Opie.
- ↑ Opie, p. 105 & Opie.
- ↑ Opie, pp. 70-99 & Opie.
- ↑ "Alfred Blalock, M.D." (en inglés). Arquivado dende o orixinal o 11 de decembro de 2018. Consultado o 11 setembro de 2014.
- ↑ Hoffenberg R (2001). "Christiaan Barnard: his first transplants and their impact on concepts of death". BMJ (en inglés) 323 (7327): 1478–80. PMC 1121917. PMID 11751363. Consultado o 11 de setembro de 2014.
- ↑ J. Rodés-Cabau; et al. (marzo de 2010). "Transcatheter aortic valve implantation for the treatment of severe symptomatic aortic stenosis in patients at very high or prohibitive surgical risk: acute and late outcomes of the multicenter Canadian experience". J. Am. Coll. Cardiol. (en inglés) 55 (11): 1080–90. PMID 20096533. doi:10.1016/j.jacc.2009.12.014.
- ↑ A.S. Petronio; et al. (agosto de 2010). "Safety and efficacy of the subclavian approach for transcatheter aortic valve implantation with the CoreValve revalving system". Circ Cardiovasc Interv (en inglés) 3 (4): 359–66. PMID 20606135. doi:10.1161/CIRCINTERVENTIONS.109.930453.
- ↑ 126,0 126,1 126,2 126,3 "Apparato respiratorio nei vertebrati". Consultado o 22 de agosto de 2014.
- ↑ 127,0 127,1 "La circolazione dei vertebrati" (pdf). Consultado o 22 de agosto de 2014.
Véxase tamén[editar | editar a fonte]
| Wikimedia Commons ten máis contidos multimedia na categoría: Corazón |
Bibliografía[editar | editar a fonte]
- Saladin, Kenneth (2016). McGraw Hill, ed. Human Anatomy (5 ed.). ISBN 978-0073403700.
- Mariae Lancisii, Joannes (1728). Joannem Mariam Salvioni, ed. De Motu Cordis et aneurysmatibus (en latín). Copia anastatica dall'originale del 1728, eseguita da Arti Grafiche Ricordi-Milano.
Roma
- Gray, Henry (1918). Lea & Febiger, ed. Anatomy of the human body (20 ed.). ISBN 1-58734-102-6.
Filadelfia
- Léo Testut; André Latarjet (1973). UTET, ed. Trattato di anatomia umana. Anatomia descrittiva e microscopica – Organogenesi. Miologia-Angiologia 2 (5 ed.).
Torino
- Gorny, Philippe (1988). Editiemme, ed. Storia illustrata della cardiologia dalla preistoria ai giorni nostri.
Milán
- Testut, Léo (1998). UTET, ed. Trattato di anatomia topografica, con applicazioni medico-chirurgiche. Collo-Torace-Addome 2. ISBN 88-02-02194-5.
Torino
- Fiocca, Silvio (2000). Sorbona, ed. Fondamenti di anatomia e fisiologia umana (2 ed.). pp. 189–277. ISBN 88-7150-024-5.
Nápoles
- Larsen, William J. (2002). Idelson-Gnocchi, ed. Embriologia Umana. ISBN 88-7947-341-7.
Nápoles
- Netter, Frank H. (2002). Elsevier, ed. Cuore: tavole di anatomia e fisiologia normale e patologica, di embriologia e di malattie del cuore. ISBN 978-88-214-2653-7.
- Sbarbati, Andrea (2003). Sorbona, ed. Anatomia umana normale. ISBN 978-88-7947-364-4.
Nápoles
- Harrison, Tinsley Randolph (2005). Mc Graw Hill, ed. Principi di medicina interna. Malattie del sistema cardiovascolare 2 (16 ed.). ISBN 88-386-2999-4.
- Grmek, Mirko D. (2007). Laterza, ed. Storia del pensiero medico occidentale. ISBN 978-88-420-8403-7.
Milán
- Hurst, John Willis (2009). McGraw-Hill, ed. Il cuore (12 ed.). ISBN 978-88-386-3943-2.
Milán
- De Felici, Massimo (2009). Aracne, ed. Embriologia umana essenziale (2 ed.). pp. 144–148. ISBN 978-88-548-1861-3.
Roma
- Bartoli, Ettore (2010). Restless Architect of Human Possibilities sas (R.A.H.P. sas), ed. Medicina interna: metodologia, semeiotica, fisiopatologia, clinica, terapia medica. ISBN 978-88-904381-1-0.
Genova
- Silverthorn, Dee Unglaub (2010). Pearson, ed. Fisiologia umana. Un approccio integrato (5 ed.). ISBN 88-7192-963-2.
- Ganong, William Francis (2011). Piccin, ed. Fisiologia medica. ISBN 978-88-299-2113-3.
Padova
- Anastasi, Giuseppe (2012). Edi.Ermes, ed. Trattato di anatomia umana 1 (5 ed.). ISBN 978-1-910201-20-6.
Milán
- Opie, Lionel H.; Gersh Bernard J. (2014). Edra, ed. Farmaci per il cuore (8 ed.). ISBN 978-88-214-3768-7.
Milán
Ligazóns externas[editar | editar a fonte]
- Día Mundial do Corazón (en inglés).




