Inflamación
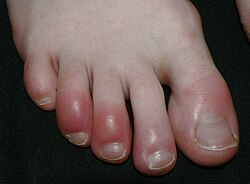
A inflamación (do latín inflammatio: acender, facer lume) é a forma de manifestarse de moitas doenzas, que consiste nunha resposta inespecífica fronte ás agresións do medio (patóxenos, irritantes, células danadas[1]), e está xerada polos axentes inflamatorios. A resposta inflamatoria ocorre só en tecidos conectivos vascularizados e xorde coa finalidade defensiva de illar e destruír o axente daniño, e para reparar o tecido ou órgano danado. Considérase un mecanismo de inmunidade innata, estereotipado, en contraste coa reacción inmune adaptativa, específica para cada tipo de axente infeccioso.[2] Os signos clásicos da inflamación aguda son dor, calor, rubor, inchamento e perda de función.
Inflamación non é sinónimo de infección, porque poden darse inflamacións sen infección, e mesmo nos casos en que a inflamación está causada por unha infección, a infección é causada por un microorganismo, pero a inflamación é simplemente unha das respostas do organismo ante os patóxenos.
Unha inflamación prolongada pode destruír os tecidos, e a destrución progresiva dos tecidos comprometería a supervivencia do organismo. Porén, a inflamación crónica pode tamén orixinarse por enfermidades propias do organismo hóspede como por exemplo a febre do feo (en alérxicos), aterosclerose, artrite reumatoide, e mesmo cancro (por exemplo, carcinoma de vesícula biliar). Por isto a inflamación está normalmente moi regulada polo corpo.
A inflamación pode clasificarse en aguda e crónica. A inflamación aguda é a resposta inicial do corpo a estímulos daniños e orixínase polo aumento do movemento de plasma sanguíneo e leucocitos (especialmente granulocitos) desde o sangue cara aos tecidos danados. Propágase unha cascada de eventos bioquímicos que madura a resposta inflamatoria, a cal implica ao sistema vascular local, o sistema inmune, e varias células nos tecidos lesionados. A inflamación prolongada, coñecida como inflamación crónica, causa un cambio progresivo no tipo de células presentes no sitio da inflamación e caracterízase pola destrución simultánea e curación do tecido debido ao proceso inflamatorio. O maior probema que pode darse na inflamación é que a defensa se dirixa tanto cara aos axentes daniños coma aos non daniños, de maneira que provoque lesións en tecidos ou órganos sans.
A inflamación identifícase xeralmente en medicina co sufixo -ite (farinxite, larinxite, colite, conxuntivite...).
Axentes inflamatorios
[editar | editar a fonte]- Axentes biolóxicos: bacterias, virus, parasitos, fungos. As células de mamíferos dispoñen de receptores que detectan a presenza de microbios. Entre os receptores máis importantes están os receptores de tipo Toll, que detectan bacterias, virus e fungos, e desencadean vías de sinalización que estimulan a produción de diferentes mediadores.
- Axentes ou condicións que producen necrose dos tecidos afectados: as células necróticas liberan moléculas que activan a resposta inflamatoria, como ácido úrico, ADP ou mesmo ADN; entre estes axentes temos:
- Axentes físicos: radiacións, frío, calor, raios ultravioleta.
- Axentes químicos: velenos, toxinas.
- Traumatismos e corpos estraños, que inducen inflamación porque danan os tecidos (necrose) ou achegan microbios.
- Alteracións vasculares: como por exemplo as que producen isquemia.
- Alteracións inmunitarias: como por exemplo as respostas de hipersensibilidade ou as autoinmunes; nestes casos é a propia resposta inmunitaria a que induce a inflamación, que é a causa principal do dano tisular.
Evolución histórica
[editar | editar a fonte]Nas primeiras civilizacións existen testemuñas de que tiñan coñecemento da inflamación e do seu proceso de curación; os primeiros escritos aparecen en papiros exipcios que datan do 3000 a.de C.
En Grecia e Roma existen escritos de Celso, que identificaban catro signos cardinais da inflamación. Posteriormente, Galeno engadiu o quinto signo.[3]
Actualmente, poden recoñecerse os seus cinco signos cardinais, que son:
- Tumefacción. Aumento do líquido intersticial e formación dun edema.
- Rubor. Arroibamento, debido principalmente aos fenómenos de aumento de presión por vasodilatación. O maior fluxo sanguíneo na zona fai que esta teña unha cor máis vermella.
- Calor. Aumento da temperatura da zona inflamada. Débese á vasodilatación e ao incremento do consumo local de oxíxeno.
- Dor. A dor aparece como consecuencia da liberación de substancias que poden provocar a activación dos nociceptores, tales como as prostaglandinas. Estes catro constitúen a tétrade de Celsius de signos.
- Perda ou diminución da función. Chamado 5º signo de Virchow (función laesa).
En 1793, o cirurxián escocés Hunter salientou algo que actualmente se considera obvio: "A inflamación non é unha enfermidade, senón unha resposta inespecífica que produce un efecto saudable no organismo no que ten lugar". Cohnheim (1839-1884) foi o primeiro investigador que utilizou o microscopio para observar vasos sanguíneos inflamados en membranas finas e translúcidas, como o mesenterio e a lingua da ra. Coa observación das alteracións iniciais do fluxo sanguíneo, o edema posterior ao incremento da permeabilidade vascular, a migración leucocitaria, este autor realizou grandes contribucións. O biólogo ruso Metchnikoff descubriu o proceso da fagocitose ao observar a inxestión de espiñas de rosal polos amebocitos das larvas de estrelas de mar, e de bacterias por leucocitos de mamífero (1882); a conclusión deste investigador foi que o obxectivo da inflamación era o de facer chegar as células con capacidade fagocitaria á zona da lesión para que fagocitaran os axentes infecciosos. Con todo, ao pouco tempo quedou claro que tanto os factores celulares (fagocitos) como os factores séricos (anticorpos) eran imprescindibles para a defensa fronte a microorganismos, e por estes descubrimentos Elie Metchnikoff e Paul Ehrlich (que desenvolveu a teoría humoral) compartiron o Premio Nobel de Medicina en 1908.
A estes nomes débese engadir o de Thomas Lewis que, por medio de experimentos sinxelos sobre a resposta inflamatoria da pel, estableceu o concepto de que diversas substancias químicas inducidas localmente polo estímulo dunha lesión, como a histamina, son factores mediadores das alteracións vasculares da inflamación. Este concepto fundamental constitúe a base dos importantes descubrimintos dos mediadores químicos da inflamación e da posibilidade de utilizar fármacos antiinflamatorios.
Lewis chamou aos mediadores químicos da inflamación "H1",e definiu a tripla resposta ante a agresión que consistía en:
- Eritema central
- Inchamento
- Eritema periférico
Dependendo das características temporais da inflamación definimos dous tipos de resposta, que son: inflamación aguda e inflamación crónica.
Inflamación aguda
[editar | editar a fonte]A fase aguda da inflamación é unha reacción inmune innata. Na inflamación aguda distinguimos tres puntos clave: cambios hemodinámicos, alteración da permeabilidade vascular e modificacións leucocitarias.[4]
Cambios hemodinámicos no calibre e no fluxo
[editar | editar a fonte]Despois dun período inconstante e transitorio de vasoconstrición arteriolar, prodúcese vasodilatación e hiperemia activa (aumento de fluxo sanguíneo na zona da lesión), que causa arroibamento e aumento da temperatura. Despois prodúcese un período de hiperemia pasiva na que diminúe o fluxo por un aumento da permeabilidade microvascular con extravasación de líquido e aumento da viscosidade sanguínea nos vasos de menor calibre, que é o que se denomina estase (parálise total do fluxo). A medida que evoluciona a estase prodúcese a orientación periférica (marxinación) dos leucocitos, que se adhiren ao endotelio vascular, atravesan a parede vascular e diríxense ao intersticio.
Paso a paso (aínda que estes procesos ocorren superpoñéndose) o que se observa é o seguinte:
1- Vasodilatacion arteriolar e capilar, que provoca a apertura de capilares e vénulas; inducida pola acción de diferentes mediadores da inflamación sobre o músculo liso vascular, principalmente histamina e óxido nítrico.
2- Aumento da velocidade do fluxo sanguíneo (hiperemia) polas arteriolas, que é a causa da aparición de eritema (cor vermella) no sitio da inflamación;
3- Aumento da permeabilidade da microvasculatura: saída dun exsudado inflamatorio cara aos tecidos extravasculares e aparición de edema inflamatorio.
4- Acumulación anormal e excesiva de sangue: a saída de líquido provoca un aumento da viscosidade do sangue, o cal aumenta a concentración dos glóbulos vermellos (conxestión venosa).
5- Diminución da velocidade do sangue en pequenos vasos (estase sanguínea).
6- Acumulación periférica dos leucocitos: marxinación e pavimentación leucocitaria.
7- Ao mesmo tempo, as células endoteliais son activadas polos mediadores da inflamación, expresando moléculas nas súas membranas que favorecen a adhesión dos leucocitos, fundamentalmente os neutrófilos.
8- Paso de leucocitos (neutrófilos en primeiro lugar, seguidos polos macrófagos) desde os vasos ao intersticio: migración celular, con formación do infiltrado inflamatorio. Denomínase diapédese.
Ademais, durante a fase de reparación que segue á inflamación aguda e durante a inflamación crónica prodúcese un fenómeno de proliferación de vasos sanguíneos denominado anxioxénese.
Alteración da permeabilidade vascular
[editar | editar a fonte]En condicións normais o endotelio non permite a saída de proteínas e o intercambio prodúcese por pinocitose. Durante a inflamación, altéranse as bases morfolóxicas do endotelio pola acción dos mediadores químicos, producíndose unha alteración das unións celulares e as cargas negativas da membrana basal: Majno e Palade viron aberturas entre as células que non estaban rotas. Xeralmente, este efecto prodúcese nas vénulas, mais se é moi intenso chega aos capilares e prodúcese a extravasación por rotura.
A saída de líquidos, proteínas e células a partir do sangue denomínase exsudación. É importante distinguir os seguintes conceptos:[4]
- un exsudado é un líquido extracelular moi denso que contén unha alta concentración de proteínas e restos celulares; a súa presenza implica unha reacción inflamatoria;
- un transudado é un fluído con baixo contido en proteínas (contén sobre todo albumina); é un ultrafiltrado do plasma debido á existencia dunha diferenza de presión osmótica ou hidrostática a través da parede dun vaso, sen aumento da permeabilidade vascular nin proceso inflamatorio;
- un edema é un exceso de líquido no tecido intersticial, que pode ser un exsudado ou un transudado;
- o pus é un exsudado purulento inflamatorio rico en leucocitos (sobre todo neutrófilos), restos de células mortas e, en moitos casos, microbios.
O aumento da permeabilidade vascular xérase por varios mecanismos, que poden producirse simultaneamente:[4]
Contracción das células endoteliais
[editar | editar a fonte]É o mecanismo máis común, desencadeado por diferentes mediadores inflamatorios, como a histamina, a bradicinina, os leucotrienos e a substancia P, entre outros. Estas substancias provocan a contracción brusca, por fosforilación oxidativa, dos filamentos de actina e miosina das células endoteliais que se retraen, de forma que os espazos interendoteliais aumentan. Despois o citoesqueleto reorganízase para manter a contracción durante máis tempo. As substancias inflamatorias deben disolver a membrana basal destas aberturas.
Dano endotelial
[editar | editar a fonte]A necrose das células endoteliais provoca a súa separación da parede do vaso, creando desta forma unha abertura no mesmo. Pode producirse en feridas graves, como queimaduras, ou pola acción tóxica de microbios que afectan directamente ao endotelio. Os neutrófilos que se adhiren ás células endoteliais tamén poden danalas. Neste caso, a perda de líquido continúa ata que se forma un trombo ou se repara o dano.
Aumento da transcitose
[editar | editar a fonte]O transporte de fluídos e proteínas a través das propias células endoteliais (e non entre elas) pode realizarse por medio de canais que se forman a partir de vacúolos e vesículas non recubertas interconectadas (denominado orgánulo vesiculovacuolar). Parece que o VEGF estimula o número e o tamaño destes canais.
Respostas dos vasos linfáticos
[editar | editar a fonte]En condicións normais, o sistema linfático filtra e controla as pequenas cantidades de líquido extravascular que se perderon nos capilares. Durante a inflamación, a cantidade de líquido extracelular aumenta, e o sistema linfático participa na eliminación do edema. Neste caso unha maior cantidade de leucocitos, restos celulares e microbios pasa á linfa. Como ocorre cos vasos sanguíneos, os linfáticos tamén proliferan nos procesos inflamatorios, para así atenderen ao incremento da demanda. Pode ocorrer que os vasos linfáticos se inflamen de forma secundaria (linfanxite), ou que se inflamen os ganglios (linfadenite), a causa da hiperplasia dos folículos linfoides e ao maior número de linfocitos e macrófagos.
Modificacións leucocitarias
[editar | editar a fonte]
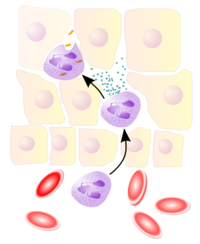
Os leucocitos fagocitan os patóxenos, destrúen as bacterias e os microorganismos, e degradan o tecido necrótico, pero tamén poden prolongar a lesión tisular ao liberaren encimas, mediadores químicos e especies reactivas do oxíxeno (ERO, ou, en inglés, ROS; tamén denominados radicais libres do oxíxeno, RLO). Os dous grupos de leucocitos máis importantes nun proceso de inflamación son os polimorfonucleares neutrófilos (PMN) e os macrófagos.[4]
O tecido conxuntivo contén macrófagos e mastocitos, que son células sentinelas que poden recoñecer a presenza de microbios, células mortas ou corpos estraños. Os macrófagos son os elementos principais no inicio do proceso de inflamación, xa que posúen receptores específicos que recoñecen microbios e células mortas. Cando recoñecen estes elementos, os macrófagos producen as citocinas IL-1 e TNF-α, que desecadean a inflamación propiamente dita actuando sobre as células endoteliais dos vasos sanguíneos próximos (sobre todo as vénulas post-capilares), para permitiren a migración transendotelial dos leucocitos.
Os mastocitos reaccionan ao estrés físico que se detecta nos tecidos (calor, frío, presión) e producen os mediadores serotonina e histamina, que son potentes axentes vasoactivos que actúan sobre a contracción e a permeabilidade dos vasos, tanto arteriais coma venosos.
Como consecuencia da activación de macrófagos e mastocitos, prodúcese a liberación dos mediadores químicos da inflamación. Estes mediadores inducen vasodilatación na zona afectada, o que provoca a saída de líquido do sangue cara aos tecidos, xerando un edema. Por esta razón, a viscosidade do sangue aumenta, debido ao aumento de concentración dos glóbulos vermellos, o que provoca un descenso no fluxo sanguíneo (estase). Nestas condicións hemodinámicas, os leucocitos redistribúense en posición periférica, un fenómeno denominado marxinación. A continuación, os leucocitos rodan sobre a superficie do endotelio, establecendo contactos transitorios coas células endoteliais, soltándose e volvéndose a unir. Finalmente, os leucocitos adhírense firmemente ao endotelio, antes de iniciaren a migración a través dos capilares (ver o apartado "Diapédese").
Os leucocitos que atravesaron os capilares diríxense cara á zona afectada por un proceso de quimiotaxe. Unha vez alí, fagocitan os microbios e destrúenos, xerando a produción de pus. O pus será eliminado cara ao exterior se a lesión está en contacto co exterior, ou xerará un absceso se a zona onde se formou o pus está no interior dun órgano.
Unha vez eliminado o pus (de xeito natural ou por intervención cirúrxica en caso de absceso), os macrófagos e os linfocitos reparan o tecido danado pola inflamación aguda. O dano tisular cáusano xeralmente os neutrófilos, que son moi numerosos e liberan encimas hidrolíticos e radicais libres que danan os tecidos. A reparación prodúcese grazas aos macrófagos, que estimulan aos fibroblastos a sintetizar coláxeno e ás células endoteliais a xerar novos vasos, por medio da secreción de factores de crecemento. Porén, a reparación é sempre incompleta, xa que non se recupera a estrutura orixinal: as glándulas e os pelos da zona non se rexeneran.
A natureza dos leucocitos infiltrados varía segundo o momento da resposta inflamatoria e o tipo de estímulo. Na maior parte dos casos de inflamación aguda, os neutrófilos (PMN) predominan durante as primeiras 6-24 horas, e despois son substituídos por monocitos en 24-48 horas. A rápida aparición dos neutrófilos débese a que son máis abundantes no sangue, responden máis rápido ás quimiocinas e únense máis fortemente ás moléculas de adhesión que aparecen nas células endoteliais activadas, como as selectinas E e P. Porén, despois de entraren nos tecidos, os neutrófilos teñen unha vida media curta: sofren apoptose e desaparecen despois de 24-48 horas. Os monocitos responden máis a modo, pero non só sobreviven nos tecidos, senón que ademais proliferan e dan lugar aos macrófagos, de maneira que se converten na poboación dominante nas reaccións inflamatorias crónicas. Con todo, nalgúns casos as poboacións de leucocitos poden variar: en infeccións por Pseudomonas, os neutrófilos recrútanse de forma continua durante varios días, e en infeccións virais, os linfocitos son os primeiros en chegar, por exemplo.
Mediadores da inflamación
[editar | editar a fonte]Estes mediadores son pequenas moléculas que consisten en lípidos (prostaglandinas, leucotrienos e tromboxanos), aminoácidos modificados (histamina, serotonina) e pequenas proteínas (citocinas, factores de crecemento, interleucinas...) que representan información específica destinada ás células con capacidade de utilizar esta información porque presentan os receptores específicos axeitados na súa membrana plasmática. Os mediadores da inflamación son de orixe plasmática (sintetizados polo fígado) ou celular.[4]
Metabolitos do ácido araquidónico
[editar | editar a fonte]O ácido araquidónico (AA) é un derivado do ácido graxo esencial ácido linoleico, con moitos enlaces dobres, que está normalmente esterificado en forma de fosfolípido nas membranas celulares. O ácido araquidónico libérase por acción das fosfolipases celulares, a partir de calquera célula activada (plaquetas), estresada ou a punto de morrer por necrose. Unha vez liberado, o ácido araquidónico pode metabolizarse por dúas vías:
- as ciclooxixenases (a forma constitutiva COX-1 e a inducible COX-2) xeran intermediarios que, despois de seren procesados por encimas específicos, producen as prostaglandinas (PGD2 producida por mastocitos, PGE2 por macrófagos e células endoteliais, entre outros) e os tromboxanos (TXA2, o principal metabolito do ácido araquidónico xerado polas plaquetas); o endotelio vascular carece de tromboxano sintetase, pero posúe unha prostaciclina sintetase, e por tanto, xera prostaciclina (PGI2);
- as lipoxixenases xeran intermediarios dos leucotrienos e as lipoxinas.
Os derivados do ácido araquidónico (tamén denominados eicosanoides) serven como sinais intra ou extracelulares nunha gran variedade de procesos biolóxicos, entre eles a inflamación e a hemostase. Os seus efectos principais son:
- prostaglandinas (PGD2, PGE2): vasodilatación, dor e febre;
- prostaciclinas (PGI2): vasodilatación e inhibición da agregación plaquetaria;
- tromboxanos (TXA2): vasoconstrición e activación da agregación plaquetaria;
- leucotrienos: LTB4 é quimiotáctico e activador dos neutrófilos; os outros leucotrienos son vasoconstritores, inducen o broncoespasmo e aumentan a permeabilidade vascular (moito máis potentes ca a histamina);
- lipoxinas: vasodilatación, inhibición da adhesión dos neutrófilos; estes metabolitos do ácido araquidónico producen unha diminución da inflamación, polo que interveñen na detención da inflamación; a diferenza do resto dos derivados do ácido araquidónico, necesitan de dous tipos celulares para a súa síntese: os neutrófilos producen intermediarios da síntese, que son convertidos en lipoxinas por plaquetas ao interaccionaren cos neutrófilos.
Aminas vasoactivas: histamina e serotonina
[editar | editar a fonte]A histamina e serotonina son as dúas principais aminas vasoactivas, chamadas así pola súa importante acción sobre os vasos. Almacénanse xa preformados en gránulos, dentro das células que os producen, polo que son mediadores precoces da inflamación. O principal produtor de histamina é o mastocito, aínda que tamén se produce polos basófilos e as plaquetas. No caso dos mastocitos, a histamina libérase cando estas células producen desgranulación, en resposta a diferentes tipos de estímulos:
- dano físico, como traumatismo, frío ou calor;
- unión de anticorpos aos mastocitos, que é a base das reaccións alérxicas;
- unión de elementos do sistema do complemento denominados anafilotoxinas (sobre todo C3a, C5a);
- proteínas que inducen a liberación de histamina derivadas de leucocitos;
- neuropéptidos (por exemplo, a substancia P;
- citocinas (IL-1, IL-8).
A histamina dilata as arteriolas e aumenta a permeabilidade das vénulas. É o principal mediador do aumento transitorio inmediato da permeabilidade vascular, producindo espazos interendoteliais nas vénulas que favorecen a saída do exsudado plasmático. Este efecto realízase a través de receptores H1 presentes nas células endoteliais.
A serotonina é outro mediador preformado que produce efectos similares. Está presente nas plaquetas e en certas células neuroendócrinas, por exemplo no tracto gastrointestinal. A liberación de serotonina (e histamina) actívase cando as plaquetas se agregan en contacto co coláxeno, a trombina, ADP e complexos antíxeno-anticorpo (ver Hemostase).
Citocinas
[editar | editar a fonte]As citocinas son pequenas proteínas (entre 5 e 20 kDa) que permiten o intercambio de información entre as diferentes células durante o proceso de inflamación, a hematopoese e as respostas inmunes. Os factores de crecemento que utilizan as células epiteliais para estimular a súa renovación son tamén citocinas.
En xeral, as citocinas poden considerarse en certo modo similares a hormonas pero cun raio de acción limitado, a excepción da IL-1 e o TNF-α, que se pode considerar que funcionan como verdadeiras hormonas, transmitindo información a través de todo o organismo.
As citocinas liberadas polos macrófagos durante a inflamación van afectar ás células endoteliais, aos neutrófilos (durante a fase aguda) e despois aos fibroblastos e de novo ás células endoteliais durante a fase de reparación. A información emitida por unha citocina só será recibida por aquelas células que presenten receptores específicos para esa citocina. As mensaxes das citocinas son múltiples; as principais son:
- a proliferación (factores de crecemento);
- a diferenciación;
- a migración (quimiocinas);
- a apoptose (familia TNF);
- acción pro-inflamatoria (IL-1 e TNF-α);
Algunhas mensaxes moi importantes, como a estimulación dos linfocitos T, son emitidas por moitas citocinas. Esta redundancia asegura a transmisión da información.
Factor activador das plaquetas
[editar | editar a fonte]O factor activador das plaquetas (PAF) é outro mediador derivado de fosfolípidos. Atópase en plaquetas, mastocitos, basófilos, neutrófilos, monocitos, macrófagos e células endoteliais. As súas accións principais son:
- agregación das plaquetas;
- vasoconstrición e broncoconstrición;
- adhesión leucocitaria ao endotelio;
- quimiotaxe;
- desgranulación e explosión oxidativa;
- activación da síntese de eicosanoides.
Óxido nítrico
[editar | editar a fonte]O óxido nítrico (NO) é un gas soluble producido nalgunhas neuronas do cerebro, macrófagos e células endoteliais. Actúa de forma parácrina (acción curta e local) sobre as células diana, a través da indución da formación de GMPc, que inicia unha serie de eventos intracelulares que causan a relaxación do músculo liso (vasodilatación). A vida media in vivo do NO é moi curta, polo que só actúa sobre as células moi próximas ao lugar de produción.
O NO sintetízase a partir de L-arxinina polo encima NO-sintase (NOS). Hai tres tipos de NOS: endotelial (eNOS), neuronal (nNOS) e inducible (iNOS). As dúas primeiras son constitutivas, exprésanse a niveis baixos e poden activarse rapidamente aumentando os niveis de calcio intracelular. Porén, a iNOS actívase soamente cando os macrófagos e outras células son activados por citocinas (como IFN-γ ) ou produtos microbianos.
Radicais libres do oxíxeno
[editar | editar a fonte]Os radicais libres do oxíxeno (RLO) son un tipo de especies reactivas do oxíxeno (ERO, ou, en inglés, ROS). Estes radicais poden liberarse ao medio extracelular polos leucocitos despois de que estes foran activados pola presenza de microbios, quimiocinas, complexos inmunes, ou despois da fagocitose. A súa produción depende da activación do sistema NADPH oxidase. As principais especies producidas intracelularmente son o anión superóxido (O2~), o peróxido de hidróxeno (H2O2) e o radical hidroxilo (*OH). O anión superóxido pode combinarse co óxido nítrico para formar especies reactivas do nitróxeno (RNS). Estas substancias atacan todos os compoñentes biolóxicos (ADN, proteínas, lípidos...), arrincándolles electróns ou átomos de hidróxeno ou adicionándose sobre os enlaces dobres, xa que funcionan como potentes oxidantes. Xa que logo, a consecuencia é a alteración e a posterior perda de función das moléculas afectadas.
A liberación extracelular destas potentes substancias a baixas concentracións activan quimiocinas, citocinas e moléculas de adhesión leucocitaria endotelial, amplificando a resposta inflamatoria. Están implicados nas seguintes respostas inflamatorias:
- dano das células endoteliais, que consecuentemente produce un aumento da permeabilidade vascular; cando os neutrófilos se adhiren ao endotelio, en caso de que se activen, poden non só liberar estes produtos, senón tamén inducir a produción de especies reactivas do oxíxeno no endotelio;
- dano a outras células, como glóbulos vermellos ou células do parénquima;
- inactivación de antiproteases, como a α1-antitripsina, o cal provoca un incremento da destrución dos tecidos; isto ocorre, por exemplo, no enfisema pulmonar;
O plasma, os fluídos dos tecidos e as células posúen mecanismos antioxidantes para protexerse dos radicais libres do oxíxeno. Entre estes están:
- o encima superóxido dismutase, que converte o anión superóxido en peróxido de hidróxeno;
- o encima catalase, que detoxifica o peróxido de hidróxeno;
- a glutatión peroxidase, outro potente detoxificador do H2O2;
- o ácido úrico,[5] un potente antioxidante presente no plasma nunha concentración moito maior ca o ascorbato (vitamina C);
- a proteína ceruloplasmina, a principal transportadora de cobre no soro;
- a fracción plasmática libre de ferro da proteína transferrina.
Ademais existen compostos de orixe alimentaria con capacidade antioxidante que tamén interveñen na neutralización de EROs:
- o α-tocoferol (vitamina E), liposoluble, con capacidade de protección das membranas celulares;
- os carotenoides (como o β-caroteno) e os polifenois (como o ácido cafeico e a quercetina);
- o ascorbato (vitamina C), hidrosoluble, que pode rexenerar os demais antioxidantes, como o glutatión ou o α-tocoferol.
Por todo isto, o efecto negativo das especies reactivas do oxíxeno obsérvase se se produce un desequilibrio debido a unha produción esaxerada destas substancias ou por unha diminución dos sistemas de defensa, encimáticos e non encimáticos.
Constituíntes dos lisosomas dos leucocitos
[editar | editar a fonte]Os neutrófilos e os monocitos conteñen gránulos lisosómicos necesarios para a dixestión dos materiais fagocitados. Se os compostos que conteñen se verten ao exterior, poden amplificar a respuesta inflamatoria, xa que teñen un efecto destrutor sobre os tecidos (elastases, colaxenases, proteases...). Para contrarestar o seu efecto, existen antiproteases no soro, fundamentalmente a α1-antitripsina, que é o principal inhibidor da elastase. Outra antiprotease importante é a α2-macroglobulina.
Neuropéptidos
[editar | editar a fonte]Os neuropéptidos son substancias segregadas polos nervios sensoriais e varios tipos de leucocitos, e xogan un papel na propagación da resposta inflamatoria. Entre eles están a substancia P e a neurocinina A, pertencentes á familia dos taquininos e producidas no sistema nervioso central e no periférico. Os pulmóns e o tracto gastrointestinal son ricos en fibras que conteñen substancia P. Esta ten moitas funcións: transmisión dos sinais dolorosos, regulación da presión arterial, estimulación da secreción das células endócrinas e aumento da permeabilidade vascular.
Mediadores derivados de proteínas plasmáticas
[editar | editar a fonte]Unha gran variedade de fenómenos na resposta inflamatoria están mediados por proteínas plasmáticas que pertencen a tres sistemas interrelacionados:
- o sistema do complemento: as proteínas deste sistema están presentes no plasma en forma inactiva, e cando se activan convértense en encimas proteolíticos que degradan outras proteínas do complemento, formando unha cascada; os elementos que participan no proceso inflamatorio son C3a, C5a e en menor medida C4a, denominadas anafilotoxinas, que estimulan a liberación de histamina polos mastocitos, e, por tanto, producen vasodilatación; C5a ademais ten capacidade quimiotáctica e activa a lipoxixenase, xerando leucotrienos;
- a coagulación do sangue; a inflamación aumenta a produción dalgúns factores da coagulación e converte ao endotelio en tromboxénico; pola súa parte, a trombina promove a inflamación por medio da activación de receptores denominados PAR (protease-activated receptors, receptores activados pola protease), que activan diferentes respostas: mobilización de P-selectina, produción de quimiocinas e citocinas, expresión de receptores para integrinas no endotelio, indución da COX-2 e produción de prostaglandinas, produción de NO e PAF, e cambios na forma endotelial. Como a coagulación e a inflamación poden iniciar un círculo sen fin de amplificación, a interferencia coa coagulación pode ser unha estratexia terapéutica nalgunhas patoloxías para reducir a inflamación;
- as quininas son péptidos vasoactivos derivados de proteínas plasmáticas, denominadas quininóxenos, pola acción de encimas específicos denominados calicreínas; o sistema de quininas está intimamente ligado á coagulación: a forma activa do factor XII, FXIIa, converte a precalicreína do plasma en calicreína, que corta unha proteína do plasma de alto peso molecular para xerar bradicinina. A bradicinina aumenta a permeabilidade vascular e causa contracción do músculo liso, dilatación dos vasos e dor, efectos similares aos da histamina. Por outro lado, a calicreína ten efecto quimiotáctico, converte C5 do sistema do complemento en C5a (tamén quimiotáctico) e converte o plasminóxeno en plasmina para degradar o coágulo secundario.
Destes tres sistemas, probablemente os mediadores da inflamación máis importantes in vivo son bradicinina, C3a, C5a e trombina.
| Papel na inflamación | Mediadores |
|---|---|
| Vasodilatación | |
| Aumento da permeabilidade vascular |
|
| Quimiotaxe, recrutamento de leucocitos e activación |
|
| Febre | |
| Dor | |
| Dano tisular |
|
Efectos xerais da inflamación
[editar | editar a fonte]As citocinas IL-1 e TNF-α producidas polos macrófagos funcionan a modo de "hormonas" da inflamación, e actúan sobre o conxunto do organismo para mobilizar todos os recursos dispoñibles para loitar contra o axente infeccioso. En particular, a súa acción sobre o centro da febre permite elevar a temperatura, o que compromete a supervivencia bacteriana. A súa acción sobre o fígado permite aumentar a síntese das proteínas da fase aguda, que son tamén antibacterianas (sistema do complemento, proteína C reactiva). A mobilización dos neutrófilos desde a medula ósea e a súa activación son efectos decisivos, como tamén a activación dos fibroblastos durante a fase reparadora.
Detención da resposta inflamatoria aguda
[editar | editar a fonte]Como este potente proceso de defensa pode producir daños importantes nos tecidos do hóspede, é importante mantelo baixo un estrito control. En parte, a inflamación desaparece simplemente porque os mediadores se producen en estalidos rápidos, só mentres persiste o estímulo, teñen vidas medias curtas, e son degradados tras a súa liberación. Os neutrófilos tamén teñen unha vida media curta e morren por apoptose unhas poucas horas despois de deixaren o sangue. Ademais, durante o desenvolvemento do proceso inflamatorio dispáranse unha serie de sinais de parada que serven para terminar a reacción de forma activa, como son:[4]
- cambio no tipo de metabolitos producidos a partir do ácido araquidónico, cambiando os leucotrienos proinflamatorios polas lipoxinas antiinflamatorias;
- os macrófagos e outras células liberan citocinas antiinflamatorias, como TGF-β e IL-10;
- produción de mediadores lípidicos antiinflamatorios (como resolvinas e protectinas), derivados de ácidos graxos poliinsaturados;
- xeración de impulsos nerviosos (descargas colinérxicas) que inhiben a produción de TFN polos macrófagos.
Inflamación crónica
[editar | editar a fonte]Cando a inflamación se mantén durante un tempo prolongado (semanas ou meses), fálase de inflamación crónica, na que coexisten o dano tisular e os intentos de reparación, en diversas combinacións.[4] Pode producirse por mantemento da inflamación aguda (se non se resolve a causa), ou ben empezar de maneira progresiva e pouco evidente, sen as manifestacións da inflamación aguda. Este segundo caso é o responsable do dano tisular dalgunhas das enfermidades humanas máis invalidantes, como a artrite reumatoide, a aterosclerose, a tuberculose ou a fibrose pulmonar. Ademais, é importante no desenvolvemento do cancro e en enfermidades que anteriormente se consideraban exclusivamente dexenerativas, como o Alzheimer.
En caso de non resolución, drénanse tamén as bacterias e esténdese a infección por vía linfática: linfanxite (inflamación dos vasos linfáticos) e linfadenite (inflamación dos ganglios linfáticos).
Causas
[editar | editar a fonte]Entre as causas da inflamación crónica pódense distinguir:
Infeccións persistentes
[editar | editar a fonte]No caso de microbios difíciles de erradicar, como micobacterias, certos fungos, virus e parasitos. Poden dar lugar á formación de granulomas.
Enfermidades mediadas polo sistema inmune
[editar | editar a fonte]Nalgunhas enfermidades nas que a resposta inmunitaria se produce de maneira esaxerada ou inapropiada en relación ao axente causante, a inflamación crónica xoga un papel importante no aspecto patolóxico das mesmas. Nestes casos, como a resposta inmune está sobredimensionada, non produce beneficio, senón dano. Por exemplo:
- nas enfermidades autoinmunes, o sistema inmune dun individuo produce anticorpos contra os seus propios tecidos, provocando unha reacción inmune continua que dá lugar a unha inflamación crónica e dano dos tecidos; é o caso da artrite reumatoide e a esclerose múltiple;
- noutros casos, prodúcese unha resposta inmune esaxerada fronte a microbios, como na enfermidade de Crohn, na que se produce unha reacción fronte ás bacterias intestinais;
- nas reaccións alérxicas, prodúcese unha resposta desproporcionada a axentes ambientais comúns, como na asma bronquial.
Neste tipo de enfermidades, adoitan producirse episodios repetidos de inflamación, polo que se poden observar características mixtas da inflamación aguda e a crónica.
Exposición prolongada a axentes tóxicos
[editar | editar a fonte]Ditos axentes poden ser:
- exóxenos, como o po de sílice, un material inerte e non degradable, que inhalado por períodos prolongados pode producir a enfermidade inflamatoria dos pulmóns coñecida como silicose;
- endóxenos: a acumulación de lípidos endóxenos tóxicos (véxase tamén LDL) nos vasos sanguíneos produce unha inflamación crónica dos mesmos, causando aterosclerose.
Características
[editar | editar a fonte]Mentres que a inflamación aguda se caracteriza pola aparición de cambios vasculares, edema e infiltración de neutrófilos, a inflamación crónica presenta as seguintes características distintivas:
- infiltración con células mononucleares: macrófagos, linfocitos e células plasmáticas;
- destrución de tecidos, debido á persistencia do axente e/ou das células inflamatorias;
- intentos de reconstrución, substituíndo o tecido danado con tecido conectivo, con proliferación de vasos (anxioxénese) e, sobre todo, fibrose.
Ademais dos infiltrados celulares, na inflamación crónica é moi importante o crecemento de vasos sanguíneos (anxioxénese) e linfáticos, estimulado por factores de crecemento como VEGF, producidos por macrófagos e células endoteliais.
Células implicadas na inflamación crónica
[editar | editar a fonte]Macrófagos
[editar | editar a fonte]Os macrófagos son o tipo celular dominante na inflamación crónica. Son un dos compoñentes do sistema fagocítico mononuclear, tamén denominado sistema retículo-endotelial, que está formado por células orixinadas na medula ósea. Os macrófagos son células residentes nos tecidos, que se orixinan a partir dos monocitos do plasma. Porén, mientres que os monocitos teñen unha vida media curta (1 día), os macrófagos dos tecidos sobreviven durante meses ou anos. Segundo o tecido no que se encontran, os macrófagos tisulares reciben nomes diferentes: por exempo, os histiocitos do tecido conxuntivo, as células de Kupffer do fígado, as células de Langerhans da epiderme, os osteoclastos do tecido óseo, a microglía do sistema nervioso central e os macrófagos alveolares do pulmón. Os macrófagos dos tecidos son células sentinela, conxuntamente cos mastocitos, xa que presentan receptores específicos con capacidade de detectar axentes infecciosos, como os receptores de tipo Toll. A unión destes receptores aos seus ligandos produce a activación dos macrófagos, proceso que pode inducirse ademais pola presenza de citocinas como o interferón-γ (IFN-γ), unha molécula segregada polos linfocitos T activados e polas células NK.
Os produtos dos macrófagos activados eliminan microbios e inician o proceso de reparación dos tecidos, e son os responsables da maior parte dos danos tisulares na inflamación crónica. Entre estes produtos, podemos salientar as especies reactivas do oxíxeno (ERO) e do nitróxeno, así como os encimas dos lisosomas, citocinas, factores de crecemento e outros mediadores da inflamación. Algúns destes produtos, como os radicais libres, son tóxicos e destrúen tanto os microbios coma os tecidos; outros atraen outros tipos celulares ou inducen a produción de coláxeno por parte dos fibroblastos ou a anxioxénese. De feito, poderían existir dúas poboacións diferentes de macrófagos activados, en función do tipo de activación que sufriran:
- activación por microbios ou IFN-γ: produción de substancias inflamatorias, daniñas para os tecidos (ROS e RNS, proteases, citocinas, factores de coagulación, metabolitos do ácido araquidónico);
- activación por IL-4 e outras citocinas: produción de substancias mediadoras da reparación dos tecidos (factores de crecemento, citocinas fibroxénicas, factores anxioxénicos como FGF...).
As armas destrutuvas das que dispoñen os macrófagos convértenos nuns combatentes eficaces na loita contra a invasión por axentes patóxenos, mais isto tamén se converte nunha arma temible de dobre gume cando se dirixe cara aos propios tecidos. Por iso, a destrución de tecidos é un elemento característico da inflamación crónica, xa que a diferenza da inflamación aguda, na cal os macrófagos desaparecen cando se elimina a causa (morren ou entran nas vías linfáticas), na inflamación crónica os macrófagos acumúlanse, aumentando os danos colaterais.
Linfocitos
[editar | editar a fonte]Os linfocitos son células que se mobilizan na resposta inmunitaria específica, activándose co obxectivo de producir anticorpos e células con capacidade de identificar e destruír o microbio patóxeno. Os macrófagos segregan citocinas (sobre todo TNF e IL-1) e quimiocinas que recrutan leucocitos procedentes do sangue e mobilízanos cara á zona afectada. As interaccións entre linfocitos e macrófagos son bidireccionais, xa que os macrófagos recrutan e activan linfocitos, e estes á súa vez segregan citocinas (sobre todo IFN-γ) cunha potente capacidade de activar macrófagos. De maneira que unha vez que os linfocitos entran en acción, a inflamación tende a agravarse, converténdose en crónica e grave.
Células plasmáticas
[editar | editar a fonte]As células plasmáticas diferéncianse a partir dos linfocitos B activados. A súa función consiste na produción de grandes cantidades de anticorpos dirixidos contra o microbio patóxeno, ou en ocasións contra antíxenos endóxenos (nas enfermidades autoinmunes). Nalgúns pacientes con inflamación crónica (como a artrite reumatoide), as células plasmáticas, linfocitos e células presentadoras de antíxenos acumúlanse en nódulos similares aos ganglios linfáticos, que conteñen mesmo centros xerminais ben definidos. Estes nódulos denomínanse órganos linfoides terciarios.
Eosinófilos
[editar | editar a fonte]Os eosinófilos son abondosos en reaccións inflamatorias mediadas por IgE e en infeccións por parasitos. Estes leucocitos teñen gránulos que conteñen a proteína básica principal, unha proteína catiónica moi básica que é tóxica tanto para os parasitos coma para os tecidos. Teñen un papel importante na destrución de tecidos en reaccións inmunes, como as alerxias.
Mastocitos
[editar | editar a fonte]Os mastocitos, igual que os macrófagos, son células sentinelas amplamente distribuídas polos tecidos, que reaccionan ao estrés físico (calor, frío, presión), e participan tanto na inflamación aguda coma na crónica. Nas súas membranas teñen receptores para IgE, que en reacciónss de hipersensibilidade inmediata, estimulan a desgranulación, liberando mediadores como histamina e prostaglandinas. Este tipo de reacción ocore nas reaccións alérxicas, e pode chegar a producir un choque anafiláctico. Na inflamación crónica, como presentan unha gran variedade de mediadores, poden promover ou limitar a inflamación, en función das circunstancias.
Neutrófilos
[editar | editar a fonte]Aínda que os neutrófilos (PMN) son característicos da inflamación aguda, en moitos casos de inflamación crónica pode detectarse a súa presenza durante meses, quer debido á persistencia da infección quer debido a mediadores producidos polos linfocitos. Isto ocorre por exemplo na osteomielite (infección bacteriana crónica do óso) ou no dano crónico dos pulmóns inducido polo fume do tabaco e outros irritantes.
Inflamación granulomatosa
[editar | editar a fonte]
É un patrón característico de inflamación crónica que só se encontra nalgúns casos ben definidos de inflamación crónica. Un granuloma orixínase cando as células intentan illar un corpo estraño que non pode ser fagocitado. Prodúcese normalmente unha forte activación de linfocitos T, que induce á súa vez a activación intensa dos macrófagos. Como resultado desta activación, prodúcense os granulomas, que son focos de inflamación crónica, nos que o axente patóxeno está no centro, rodeado por macrófagos transformados en células pseudo-epiteliais, rodeados por leucocitos mononucleares, sobre todo linfocitos e en ocasións células plasmáticas. O prototipo de enfermidade granulomatosa é a tuberculose, pero os granulomas poden identificarse noutras enfermidades, como a sífilis, vasculite, sarcoidose, lepra ou a enfermidade de Crohn. Pódense detectar dous tipos fundamentais de granulomas:
- Por corpo estraño: xerados por materiais externos relativamene inertes, como o talco (asociado co abuso de drogas por vía intravenosa), suturas ou outros materiais que non se fagocitan doadamente; frecuentemente debido ao uso de próteses, material cirúrxico, sílice, berilio...
- Inmunitario: inducido por unha variedade de axentes que poden inducir unha resposta inmune mediada por células, cando o axente patóxeno é dificilmente degradable.
O granuloma pode ir asociado a:
- Necrose.
- Caseosa: producida por micobacterias.
- Abscesificada: na enfermidade por rabuñazo de gato, infeccións por Bartonella...
- Fibrose: que limita perfectamente o granuloma como ocorre na sarcoidose.
- Linfocitos e células plasmáticas: rodeándoo.
- Outros granulomas: non individuais, senón fusionados (tuberculose ou brucelose).
Cando existe moita fibrose diferénciase perfectamente o granuloma e denomínase sarcoidose: enfermidade que afecta principalmente ao pulmón, ganglios linfáticos, pel, conxuntiva, ril... Outras veces pode formarse un espazo con gas; tamén poden aparecer cristais de ácido úrico, que se depositan formando o granuloma (gota). Na tuberculose o granuloma caracterízase por necrose caseosa central sen inclusións e sen fibrose, o que o diferencia da sarcoidose. Porén, hai tantas presentacións atípicas de granulomas que sempre cómpre identificar o axente patóxeno por outros métodos: tinguiduras específicas, cultivos celulares, técnicas moleculares (como a técnica da reacción en cadea da polimerase ou PCR) ou estudos serolóxicos.
Notas
[editar | editar a fonte]- ↑ Ferrero-Miliani L, Nielsen OH, Andersen PS, Girardin SE (2007). "Chronic inflammation: importance of NOD2 and NALP3 in interleukin-1beta generation". Clin. Exp. Immunol. 147 (2): 061127015327006––. PMC 1810472. PMID 17223962. doi:10.1111/j.1365-2249.2006.03261.x.
- ↑ Abbas, A.B.; Lichtman A.H. (2009). "Ch.2 Innate Immunity". En Saunders (Elsevier). Basic Immunology. Functions and disorders of the immune system (3rd ed.). ISBN 978-1-4160-4688-2.
- ↑ Goldsby Richard, Inmunología, 5ta. edición, Editorial Mc Graw Hill, Capítulo I páx. 7.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 4,6 Kumar, MBBS, MD, FRCPath, V.; Abul K. Abbas, MBBS, Nelson Fausto, MD and Jon Aster, MD (2009). "Ch.2 Acute and chronic inflammation". En Saunders (Elsevier). Robbins & Cotran Pathologic Basis of Disease (8th ed.). ISBN 978-1-4160-3121-5.
- ↑ Ames, B.N.; Cathcart, R.; Schwiers, E.; Hochstein, P. (1981). "Uric acid provides an antioxidant defense in humans against oxidant- and radical-caused aging and cancer: a hypothesis" (PDF). Proc Natl Acad Sci USA 78: 6858–6862. Arquivado dende o orixinal (PDF) o 05 de febreiro de 2015. Consultado o 2010-01-26.
