Cancro
Este artigo precisa de máis fontes ou referencias que aparezan nunha publicación acreditada que poidan verificar o seu contido, como libros ou outras publicacións especializadas no tema. Por favor, axude mellorando este artigo. (Desde maio de 2013.) |
| Cancro | |
|---|---|
| Clasificación e recursos externos | |
| DiseasesDB | 28843 |
| MedlinePlus | 001289 |
Se cre que pode requirir tratamento, por favor, consúltello ao médico. | |
O cancro ou cáncer[1] é o nome popular do que tecnicamente se denomina como neoplasia maligna, e refírese xenericamente ás doenzas en que determinado grupo de células do corpo se divide de forma descontrolada, invadindo os tecidos adxacentes ou distantes. É causada por mutacións no ADN, que poden ser hereditarias pero máis frecuentemente son adquiridas ao longo da vida.
Entre os factores que aumentan o risco de cancro inclúense a exposición excesiva á radiación solar (cancros de pel), algúns virus (cancro de pene, colo do útero, algúns linfomas). Non obstante as causas previsibles máis importantes do cancro son o tabaco (cancros de pulmón e vexiga) e o alcohol (cancro de estómago e do páncreas).
O cancro pode ter diversos síntomas e por veces é asintomático ata unha fase avanzada. A perda de peso rápida con falta de apetito está moitas veces asociada á neoplasia maligna. O diagnóstico só se pode comprobar pola análise de tecido recollido en biopsia pola anatomía patolóxica. Calquera masa anormal, sangradura urinaria, intestinal, ou na tose é suxestiva e deberá ser examinada por un médico. As persoas de idade avanzada están en maior risco e deben ser examinadas regularmente.
Hoxe en día, un 40 % dos casos de cancro son curables ou permiten unha supervivencia prolongada. Con todo, case todos os casos de bo prognóstico continúan a ser os de detección precoz: o cancro diagnosticado en fase avanzada aínda resulta case sempre na morte do paciente, con poucas excepcións.
O 4 de febreiro de cada ano celébrase o Día Mundial contra o Cancro.
Neoplasia e cancro
[editar | editar a fonte]Os tumores neoplásicos son calquera masa de células que xorden por divisións inadecuadas dunha célula nai orixinal (multiplicación clonal), na cal a expresión dos xenes que regulaban esa división están alterados. O cancro é entendido como a grave situación patolóxica clínica que se xera por unha neoplasia, a cal se clasifica como maligna debido á situación clínica que orixina, potencialmente fatal.
Tumores malignos e benignos
[editar | editar a fonte]O tumor maligno ou cancro distínguese do tumor benigno principalmente porque o primeiro pon a vida do doente en risco e o segundo, xeralmente, non. A gran maioría dos tumores malignos é invasivo, e a súa infiltración progresiva en estruturas adxacentes ou distantes a través de metástases é o que crea disfuncións nos órganos invadidos e mais reaccións inmunitarias ás lesións, que levan á insuficiencia ou malfunción de órganos vitais e á morte. Así e todo, non todos os cancros son invasivos. Algúns tumores son considerados malignos a pesar de seren en todo semellantes aos benignos porque producen graves danos na produción de hormonas (como tal, o feocromocitoma), mentres outros comprimen órganos debido ás limitacións ao seu crecemento como os tumores do cerebro que non se poden expandir debido ao cranio e acaban comprimindo o cerebro, o que resulta na morte.
As neoplasias benignas en xeral non se transforman en malignas (aínda que existen numerosas excepcións) e poden polo tanto manterse no corpo do paciente, mais xeralmente recoméndase a retirada por motivos estéticos.
Porén, en casos raros as neoplasias de comportamento benigno poden levar á morte se o seu crecemento, por azar, comprimise mecanicamente unha arteria, vea ou nervio importante, por exemplo.
Metástase
[editar | editar a fonte]As células cancerosas poden tamén desprenderse do tecido neoplásico orixinal e, a través da corrente sanguínea, linfática ou a través doutros líquidos (peritoneal, pleural) instalárense noutros órganos distantes da localización inicial, o que se denomina metástases. A metastasización constitúe a fase do cancro cuxo tratamento é máis difícil e cando é obtido menos éxito na recuperación dos pacientes. O paciente con cancro debe, sempre que se poida, ser operado o máis axiña posíbel para a extracción do tecido ou do órgano afectado, seguido dun tratamento de quimioterapia ou radioterapia.
Cancro como doenza xenética
[editar | editar a fonte]O cancro é fundamentalmente unha doenza xenética. En células normais, o crecemento celular está controlado por diversos factores, ou hormonas, liberadas por células adxacentes ou distantes. Deste xeito, un tecido consegue medrar ou atrofiar en resposta a demandas aumentadas ou diminuídas da súa función.
Hai varios factores que promoven o crecemento e multiplicación celulares, algúns sistémicos, como a hormona do crecemento, hormonas da tiroide (t3/t4), insulina, e outros factores locais, como as citocinas.
A progresión do cancro non é máis que a desactivación de determinados xenes e a hiperexpresión doutros, dando orixe a células independentes da regulación local e central do organismo, que se dividen sen inhibición. Outras mutacións noutros xenes poden dar entón novas capacidades invasivas ás células neoplásicas, xa que todas as células do organismo posúen o xenoma completo e polo tanto a capacidade de produciren calquera proteína, desde que os xenes correspondentes se activan (neste caso por mutación). Así, unha célula da cartilaxe (condrocito) neoplásica pode sufrir unha mutación, que lle permite formar proteínas que provocan a formación de novos vasos sanguíneos, a pesar de que tal xene nunca se expresa na célula normal.
Varias das síndromes de cancro familiares son causadas por estar xa mutado nesas familias algún xene importante na progresión ou iniciación tumoral. Máis frecuentemente están mutados os xenes de supresión tumoral (ver adiante) en que son necesarias dúas mutacións en ambas as copias (unha do pai, outra da nai) para que haxa desactivación. Se o individuo herda do pai unha copia defectuosa, é moito máis doado que ocorra a mutación soamente na copia materna que nos dous alelos.
Un dos feitos máis intrigantes en oncoloxía é a restrición de determinadas mutacións a determinados tipos de cancro: case todos os cancros teñen apenas unha, dúas ou tres vías de progresión con mutacións de determinados xenes, en canto que noutros órganos a progresión se dá por mutacións en xenes diferentes. Talvez se dá este feito porque en determinados tecidos funcionan principalmente determinados oncoxenes e xenes supresores tumorais, e non outros, mais a causa exacta permanece escura.
ADN e mutacións
[editar | editar a fonte]A actividade de cada célula ou tecido está dirixida polo seu ADN. Ao longo da embrioxénese, á medida que se orixinan do cigoto células cada vez máis diferenciadas, algúns xenes tórnanse activos en canto que se silencian outros, conforme coa función final da célula. Mais cada célula mantén sempre unha copia do xenoma completo no seu núcleo. As cadeas de ADN son fráxiles e son modificadas facilmente por químicas ou radiación. Existen, con todo, proteínas reparadoras de erros do ADN que reducen a un mínimo a taxa de erros ou mutacións. A maior cantidade de erros ocorre durante a división celular, pola necesidade de duplicar cada cromosoma, de modo que cada célula filla teña unha copia. Continúan, con todo a seren feitos algúns erros, unha simple base movida xa constitúe unha mutación. Ao longo da vida, millóns de células do noso corpo sofren pequenas mutacións, esas células normalmente autodestrúense ordenaaos pola actividade de proteínas xeradas a partir de xenes antitumorais do ADN, como por exemplo o p53.
Ningunha célula se torna neoplásica cunha soa mutación. Normalmente son necesarias varias para que haxa desregulación do ciclo celular e proliferación excesiva, e aínda outras máis para que haxa invasión dos órganos adxacentes ou distantes.
A mutación non letal do ADN constitúe a orixe do cancro. Calquera célula morre se está suxeita a lesións extensas no seu ADN, ao lesionárense os xenes fundamentais para a súa sobrevivencia. As células son máis vulnerables ás mutacións durante a división celular con duplicación do ADN. Esta é a base da radioterapia: se as células tumorais se dividen moito máis axiña, serán máis vulnerábeis á radiación letal. Con todo, a radiación ou outros agresións en pequenas cantidades probabelmente damnificarán menos os xenes fundamentais e con igual probabilidade afectarán a xenes envolvidos na regulación da proliferación celular.
O ADN é un polímero con catro tipos diferentes de bases: adenina, timina, guanina e citosina. A serie de bases é traducida en secuencias proteicas de acordo cos tipos de bases (cada aminoácido corresponde a unha serie de tres bases). Diferentes secuencias de aminoácidos con diferentes propiedades químicas leva a diferentes comportamentos das proteínas. A substitución ou eliminación dunha única base pode levar a proteínas diferentes, máis cantidade producida dunha proteína ou silenciamento do xene.
Outros tipos de mutacións son as quebras cromosómicas, que son reparadas ás veces por cambio dos fragmentos quebrados en cromosomas diferentes do habitual, con efectos ao nivel da expresión xénica.
Existen varias proteínas que corrixen os erros no ADN. Se os xenes destas proteínas sufriren mutacións, poden ser inutilizadas, ocorrendo unha maior taxa de mutacións subsecuente -fenómeno denominado inestabilidade xenética.
Causas das mutacións
[editar | editar a fonte]A mutación do ADN pode ser debida a varios factores:
- Radiación: a radiación UV provoca directamente danos do ADN, con formación de dímeros de bases. Estes son corrixidos sen problemas a maioría das veces, mais poden ser reparados erroneamente coa substitución por unha base diferente. A radiación de alta enerxía (raios gamma, beta e alfa) tamén causa mutacións. A orixe máis significativa desta radiación non son as centrais ou accidentes nucleares, senón a radiación cósmica, partículas xeradas en furados negros ou supernovas que viaxan millares de anos luz acabando por causar cancros nos seres vivos da Terra.
- Hidrocarburos aromáticos policíclicos: os hidrocarburos como aqueles presentes en calquera tipo de fume (tabaco principalmente), causan mutacións no ADN. Son os máis potentes carcinóxenos que están presentes en concentración significativa nos ambientes humanos.
- Outros produtos químicos: por exemplo arilaminas (colorante industrial) no cancro da vexiga, aflatoxina (toxina de fungo) no carcinoma hepatocelular.
- Irritación crónica: a irritación crónica con morte e división celulares constantes ofrece a maior taxa de mutacións debido á maior probabilidade de erros no ADN durante a súa replicación ou durante a división celular. Por exemplo a hepatite crónica por alcoholismo, a pancreatite crónica por alcoholismo ou a cistite crónica por infección.
- Virus: algúns virus causan mutacións no ADN ao inseriren o seu xenoma no da célula de forma arbitraria, ou ao produciren proteínas que estimulan a proliferación da célula a partir de oncoxenes do xenoma do propio virus. Algúns exemplos son o virus Epstein-Barr, que causa a doenza do beixo (algúns tipos de linfomas e carcinomas nasofarinxeais), Papilomavirus, que causa a verruga e o condiloma acuminado (carcinomas do pene e colo do útero), HTLV-1 (linfoma de células T), virus da Hepatite B e C (carcinoma hepatocelular), virus do sarcoma de Kaposi (un virus da familia do Herpes que causa cancro nos vasos de imunodeprimidos, en especial na SIDA).
- Bacterias: a infección do estómago crónica con Helicobacter pylori predispón ao desenvolvemento de cancro do estómago e a linfomas asociados á mucosa (MALTomas).
Dun xeito ou doutro, o tumor comeza basicamente cando hai un dano no ADN, causado por calquera dos factores anteriores, e que non se repara polos sistemas de reparación do ADN existentes en todas as células, xerando unha mutación. Dependendo do lugar en que ocorre a mutación na molécula de ADN, este defecto pode causar un desequilibrio no ciclo celular, desencadeando unha reprodución acelerada e descontrolada de células.
Xenes tipicamente mutados no cancro
[editar | editar a fonte]Calquera tumor está constituído pola proxenie dunha única célula que acumulou mutacións en xenes suficientes para evadir os mecanismos antitumorais e para gañar autonomía na replicación.
Existen basicamente catro clases de xenes importantes na patoxenia do cancro:
- Oncoxenes: son xenes que normalmente están envolvidos na proliferación celular (cando son normais son protooncoxenes). Se sufriren mutacións que aumentan a súa actividade transfórmanse en oncoxenes, e aumenta a proliferación celular. Así por exemplo un receptor activado por unha hormona de crecemento é un protooncoxene, mais se o xene dese receptor for mutado de modo que o receptor pasar a estar activado mesmo sen hormona ligada, é un oncoxene e hai proliferación independente da hormona. Normalmente basta unha destas mutacións nunha das dúas copias de cada xene en cada célula para ser eficaz -mecanismo dominante.
- Algúns exemplos de oncoxenes:
- MYC: factor de transcrición nuclear pro-proliferativo. A mutación pode aumentar a expresión deste xene e a proliferación.
- RET: receptor celular que pode sufrir mutación e tornarse autónomo.
- RAS: proteína de transdución de sinal proliferativo que se pode tornar autónoma (producindo continuamente sinal).
- Algúns exemplos de oncoxenes:
- Xenes de supresión tumoral: son xenes que suprimen a proliferación se detectan anormalidades celulares. Son necesarias dúas mutacións que os desactivan, unha en cada copia do xene, xa que un xene é capaz de funcionar mesmo se o outro for desactivado -mecanismo recesivo.
- Algúns exemplos:
- Receptor do TGF-beta: receptor que inhibe o crecemento celular en resposta á citocina TGF-beta.
- RB: regula o ciclo celular.
- NF1: inhibición da transdución do sinal proliferativo polas RAS.
- APC: inhibe a transdución do sinal proliferativo.
- p53: inhibe o crecemento e multiplicación celular se detecta danos do ADN. Promove reparación dos danos en caso de que esta non sexa posible, desencadea a morte celular programada (apoptose).
- p16: inhibe a multiplicación celular de modo relacionado con p53.
- Algúns exemplos:
- Xenes que regulan a apoptose: xenes que promovan a apoptose poden sufrir mutacións (en ambos os alelos) desactivantes; en canto xenes que inhiben a apoptose poden sufrir mutacións que os tornan hiperactivos.
- Xenes da reparación do ADN: se estes xenes estiveren desactivados, a taxa de mutacións pasa a ser moito maior, e polo tanto a probabilidade de haber mutacións noutros xenes das clases discutidas mais enriba é maior -inestabilidade xenética.
Epidemioloxía
[editar | editar a fonte]Entre os factores de risco inclúense os factores xeográficos (máis cancro da pel en países tropicais que en nórdicos), étnicos, hábitos alimenticios, idade avanzada e xenes hereditarios que causan predisposición para o cancro.
En países desenvolvidos o cancro compite coas doenzas cardiovasculares (principalmente infartos coronarios e AVCs) como causa de morte principal. Unha en cada catro ou cinco persoas morrerá de cancro nestes países.
Nos países do Europa e América do Norte.
- Cancros máis frecuentes no home: carcinoma da próstata (un terzo dos casos), pulmón (~15%), colon e recto (~10%), linfomas e leucemias non Hodgkins (~10%), vexiga (5%), melanoma maligno (4%), boca e farinxe, páncreas, ril (cada un 2-3%), outros (~20%).
- Cancros máis mortais no home -porcentaxe das mortes por cancro: pulmón (~30%), colon e recto (~10%), próstata (10%), leucemias e linfomas non Hodgkins (~10%), páncreas (5%), vexiga, fígado, rin, esófago (cada un 2-3%), outros (~20%).
- Cancros máis frecuentes na muller: mama (un terzo), pulmón (~10%), colon e recto (~10%), útero, tiroide, páncreas, (cada un 2-3%), outros (~20%).
- Cancros máis mortais na muller: pulmón (~25%), mama (~15%), colon e recto (~10%), linfomas e leucemias non Hodgkins (~10%), páncreas (~5%), ovario (~5%), útero (~4%), outros (~25%).
En Portugal os datos son semellantes á excepción do cancro do estómago, que é moito máis común debido a maior prevalencia de Helicobacter pylori e alcoholismo.
Os cancros do pulmón e da vexiga son na súa maioría causados polo tabaco. Unha de cada oito mulleres terá cancro da mama, porén a maioría dos casos é diagnosticada nunha etapa curábel.
Progresión
[editar | editar a fonte]Hai varias etapas na progresión dun cancro invasivo a partir dunha célula normal, cada etapa correspondendo a novas mutacións nun subgrupo das células que partillan a mutación anterior:
- Proliferación independente: unha célula gaña mecanismos internos de estimulación ao crecemento en vez de responder a hormonas externas (mutación nun oncoxene, e.g. RAS). Esta célula multiplícase.
- Insensibilidade a factores inhibitorios externos: unha célula das que tiñan a mutación 1 sofre dúas novas mutacións (en ambas as copias do xene) que a liberta de factores que inhiben a proliferación, como produtos de xenes supresores tumorais. Esta célula multiplícase aínda máis rapidamente.
- Evasión de apoptose: unha das células en 2 sofre mutacións nos dous xenes que levan gran número das súas células-irmás non mutadas á apoptose (morte celular). Esta célula divídese na mesa velocidade mais as súas células-fillas sobreviven en moito maior número.
- Defectos na Reparación do ADN: desactivados os xenes de reparación de ADN nunha célula das de 3. Esta célula divídese á mesma velocidade mais as súas células fillas acumulan novas mutacións moito máis rápido.
- Proliferación Ilimitada: unha das células de 4 gaña capacidade de estender os seus telómeros: a súa división é aínda máis rápida.
- Anxioxénese: unha célula de 5 gaña capacidade de segregar proteínas que chaman a creación de novos vasos sanguíneos -menos necrose das súas células fillas debido á isquemia (falta de osíxeno) e novas vías de diseminación.
- Capacidade de invasión e metastización: ganancia de función dos xenes que degradan a cápsula (colaxenases entre outras encimas), ganancia de función de xenes correspondentes a receptores das membranas (silenciosos nas células normais proxenitoras) que permiten a invasión dos vasos sanguíneos ou linfáticos. Perda da adhesividade das células unhas ás outras (desactivación dos xenes correspondentes ás proteínas ligantes, como as integrinas).
- Estabelecemento de células fillas noutros lugares do corpo e crecemento de masas neoplásicas nesas localizacións- metastización.
Clínica (sinais e síntomas)
[editar | editar a fonte]Inicialmente o cancro produce síntomas xeralmente inespecíficos ou ata pode ser asintomático. Síntomas como masa localizada, sangradura urinaria, intestinal ou na tose son suxestivas. O cansazo e maila falta de apetito son universais. Poderá haber ocasionalmente crecemento de masa interna con obstrución da canle natural, como por exemplo os tumores no pescozo, que poden causar falta de ar ou difículdade de deglutición.
Os síntomas característicos na fase avanzada son os da caquexia. Esta caracterízase pola perda rápida de peso, anemia, cansazo crónico, falta de apetito e perda da masa muscular.
No 10% dos doentes con cancro, poderá tamén haber unha síndrome paraneoplásica con produción de hormonas, habendo síntomas relativos ao exceso desas hormonas (e.g. síndrome de Cushing ou hipercalcemia). É común que os tumores de células de glándulas produzan hormonas, mais tamén as poden producir moitos tipos de cancros de células neoplásicas, como o carcinoma de células pequenas do pulmón.
Así e todo, en xeral os cancros só poden ser diagnósticos de tumores benignos de forma definitiva despois dunha análise microscópica de tecido recollido por biopsia, pola anatomía patolóxica.
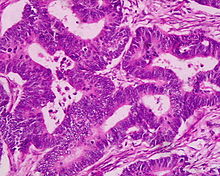
O aspecto microscópico das neoplasias malignas é variado. A maioría diferénciase pouco, ao contrario da maioría dos tumores benignos, ou sexa, as células neoplásicas máis malignas teñen máis aspecto de células embrionarias (sen diferenciación típica ou de diferenciación caótica) que do tecido ordenado de onde proveñen (anaplasia). Porén, algúns tipos de cancro poden presentar un aspecto ben diferenciado, por veces ata funcional. Ultimamente a distinción entre neoplasia benigna e maligna só pode ser feita a través da detección de indicios de invasión doutros tecidos. Así, un tumor que infiltre a súa cápsula (ás veces tinguida con tinta chinesa para máis fácil identificación) será maligno, así como un tumor non encapsulado que se mestura libremente co tecido normal. Invasión dos microvasos sanguíneos e/ou linfáticos por células neoplásicas está considerado proba de invasión e carácter maligno do tumor.
Algunhas características xerais que distinguen células neoplásicas probabelmente malignas de células normais ou benignas: pleomorfismo celular (varias formas de células no mesmo tecido); grandes núcleos relativamente ao citoplasma; núcleos con formas diversas; células xigantes con varios núcleos; nucléolos prominentes; mitoses en elevado número; áreas de necrose e/ou apoptose extensas.
Un tumor epitelial, aínda que non sexa invasivo, é considerado maligno se presenta varias destas características, e ten unha elevada probabilidade de invasión subsecuente se non for retirado -é un carcinoma in situ-.
As indicacións da anatomía patolóxica baséanse, máis que en diagnósticos exactos definitivos, en probabilidades de prognóstico de acordo coas características. Estas probabilidades foron determinadas en estudos exhaustivos. Isto é máis unha ciencia empírica que coñecemento de causas profundas que correlacionen as características ao prognóstico.
Tratamento
[editar | editar a fonte]| Advertencia: A Wikipedia non dá consellos médicos. Se cre que pode requirir tratamento, por favor, consúltello ao médico. |
A dificultade do tratamento do cancro consiste en distinguir entre as células malignas e as células normais do corpo. Ambas proveñen da mesma orixe e son moi semellantes, de aí que sistema inmunitario non recoñece a ameaza. O tratamento da maioría dos cancros consiste na combinación de varias destas técnicas e non só nunha. Por exemplo, un tumor pode ser na súa maioría extirpado cirurxicamente mais só despois da redución do tamaño con quimioterapia, que pode ser utilizada novamente despois da cirurxía.
Cirurxía
[editar | editar a fonte]A resección cirúrxica é posíbel se a masa estiver ben delimitada e fose minimamente invasiva, mais xa é imposíbel se o tumor estiver espallado por todo o corpo, ou en órganos vitais que non poden ser cortados. Moitas veces é difícil para o cirurxián determinar onde acaba a neoplasia e comeza o tecido normal, correndo o risco de ou ben cortar demasiado tecido normal e reducir a probabilidade do doente de sobrevivir á operación, ou ben non retirar a masa cancerosa na totalidade, diminuíndo a probabilidade de sobrevivencia ao cancro.
A cirurxía é logo apenas usada no tratamento dos tumores que aínda están delimitados, por resección ou retirando o órgano completo (prostectomia no cancro da próstata, mastectomía no da mama). Con todo se o tumor invadir estruturas adxacentes que non poden ser extirpadas (e.g. unha arteria importante) o tumor é inextirpábel.
Baséase no feito de que as células tumorais se dividen moito máis axiña que as normais. Inxéctanse velenos no doente que interfiren coa síntese do ADN e matan as células en división. Con todo, hai efectos secundarios importantes naquelas células normais de crecemento rápido, como a mucosa gastrointestinal (diarrea, náuseas, vómitos), folículos pilosos (caída do cabelo) e outros.
Tamén ataca ás células de crecemento rápido. As células tumorais, como teñen díficil de proteínas reparadoras do ADN, son máis vulnerábeis a doses de radiación de alta enerxía (raios X e gama). As súas doses letais son máis baixas que as das células normais. No entanto alén de efectos secundarios semellantes aos da quimioterapia, hai risco de desenvolvemento de novos tumores, a pesar de ser relativamente pequeno.
Novas técnicas
[editar | editar a fonte]Ultimamente desenvolvéronse algúns fármacos específicos que diminúen a actividade dalgunhas proteínas (traducidas de oncoxenes) cuxa alta actividade é importante na proliferación dalgúns tipos de cancro.
A leucemia mieloide crónica é incluso curábel a través da administración dese novo tipo de fármacos. No futuro estes fármacos deberán ser máis relevantes.
A utilización de toxinas acoladas a anticorpos específicos de proteínas membranares comúns na superficie das células do tumor mais non de células normais tamén tiveron certo éxito.
Terapias alternativas
[editar | editar a fonte]Moitos pacientes con prognóstico sombrío escollen terapias alternativas ou non-occidentais. Malia todo, non hai proba ningunha de que esas terapias melloren o prognóstico; a pesar de tamén non seren xeralmente nocivas, poden ser efectuadas por quen considerar paralelamente ao tratamento convencional. Se for escolla do paciente informado, e a pesar de probabelmente non teren ningún efecto directo, as terapias alternativas poderán ter un efecto placebo, ou sexa, o doente considera que vai mellorar e está comprobado que pacientes máis optimistas e loitadores teñen mellor curso da súa doenza que os derrotistas. Substituír o tratamento convencional polo alternativo sería porén altamente desaconsellábel, xa que a medicina moderna xa consegue mellorar o prognóstico e ata curar moitas formas de cancro, e é imposíbel dicir ao certo como reaccionará un doente á terapia convencional.
En casos en que non haxa cura, a única cousa que se pode facer é mellorar a calidade e duración da curta vida, con operacións cirúrxicas locais para retirar masas especialmente incómodas (que impidan o tracto aéreo por exemplo) e maila morfina e outros opioides para controlar a dor.
Con todo, existen raros casos de difícil explicación en que ocorreron mellorías significativas en doentes de fase terminal.
Prognóstico
[editar | editar a fonte]O prognóstico do cancro en xeral é altamente variábel. Algúns tipos, como a maioría dos cancros pediátricos, Linfoma de Hodgkins e Carcinomas da Tiroide teñen un prognóstico excelente, con cura, mesmo en estadios avanzados. Outros, como o carcinoma do páncreas ou o carcinoma de células pequenas do pulmón, aínda son case sempre fatais. Para a maioría dos tipos de cancro, con todo, o prognóstico depende do estadio. Este é unha análise feita xeralmente pola anatomía patolóxica, que infire polas características morfolóxicas do tumor cal é o estadio de progresión e polo tanto cal é o prognóstico. A maioría dos tumores xa extensamente metastisados son incurábeis e a terapéutica é apenas paliativa, ou sexa diminuír o desconforto do doente, principalmente con opioides.
No total, preto do 40% dos casos de cancro resultan en remisión prolongada ou cura. Estes inclúen as formas xa curábeis e os estadios iniciais da maioría dos outros tipos. Entre os 60% de casos que resultan en morte inexorábel, inclúense algunhas formas incurábeis en calquera estadio (carcinoma anaplásico da tiroide ou glioblastoma multiforme un tumor do cerebro), ademais dos casos de estadio máis avanzado da maioría das formas.
O prognóstico en anos é moitas veces apenas unha predición calculada. Os doentes con formas máis agresivas poden vivir menos dun ano, mentres que a maioría vivirá algúns anos máis após o diagnóstico, se se acompaña de terapia. Unha gran minoría, en crecemento co progreso da Medicina, será curada ou terá remisións durante máis de 10 anos.
Nomenclatura
[editar | editar a fonte]O termo neoplasia é grego e refírese a "novo crecemento". Cancer é o nome en latín de cangrexo.
Os varios tipos de neoplasia maligna son clasificados de acordo co tipo de célula de orixe e a morfoloxía microscópica.
- Tumores de células do mesénquima son sarcomas, e tenden a metastizar polo sangue: liposarcoma (morfoloxía semellante aos adipocitos); fibrosarcoma (semellante a fibrocitos); rabdomiosarcoma(músculo esquelético), leiomiosarcoma (músculo liso.
- Tumores de células epiteliais son carcinomas: adenocarcinomas se teñen morfoloxía glandular, carcinomas epidermoides (ou de células escamosas) se son constituídos de células semellantes ás da pel, con queratina; carcinoma hepatocelular, carcinoma de células renais.
- Linfomas e leucemias son tumores das células do sangue e linfa, as cales teñen orixe na medula ósea. Se a maioría das células neoplásicas se concentran en órganos linfoides son linfomas, se están na medula ósea son leucemias.
- De células xerminativas como teratoma seminoma, e outros (véxase tumores do ovario e tumores do testículo.
- De células neuroendócrinas: os tumores carcinoides.
- De células dos endotelios: hemanxiosarcomas (vasos sanguíneos), linfanxiosarcomas (vasos linfáticos), colanxiosarcomas (vasos biliares)
Notas
[editar | editar a fonte]- ↑ Definicións no Dicionario da Real Academia Galega e no Portal das Palabras para cáncer.
Véxase tamén
[editar | editar a fonte]Outros artigos
[editar | editar a fonte]- Melanoma maligno, unha neoplasia invasiva dos melanocitos da pel.
- Tumores da tiroide, neoplasias das células da glándula tiroide.
Ligazóns externas
[editar | editar a fonte]- "Cancro". MedlinePlus (en castelán). (en castelán)


