Staphylococcus aureus
| Staphylococcus aureus | |||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
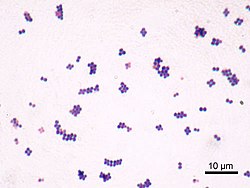
 Micrografía de microscopio electrónico de varrido de S. aureus con cores falsas engadidas dixitalmente. | |||||||||||||||
| Clasificación científica | |||||||||||||||
| |||||||||||||||




Staphylococcus aureus é unha especie de bacterias pertencente ao filo Firmicutes, que se encontra frecuentemente no tracto respiratorio humano e na pel como flora normal, pero que tamén pode ser patóxeno e é causa común de infeccións da pel (por exemplo, furúnculos), enfermidades respiratorias (por exemplo, sinusite), e intoxicacións alimentarias. As cepas asociadas con enfermidades a miúdo promoven as infeccións producindo potentes toxinas proteicas, e expresando proteínas da superficie celular que se unen a anticorpos e os inactivan. A emerxencia de cepas resistentes a antibióticos de S. aureus patoxénicos (como o SARM ou MRSA) é un problema médico en todo o mundo.
Staphylococcus foi identificado por primeira vez en Escocia (1880) polo cirurxián Sir Alexander Ogston en mostras de pus tomadas dun absceso na articulación do xeonllo.[1] O nome de Staphylococcus aureus púxollo Rosenbach. Estímase que o 20% da poboación humana é portadora a longo prazo de S. aureus[2] o cal pode encontrarse formando parte da flora normal da pel e nas fosas nasais anteriores.[2][3] S. aureus é a especie máis común do seu xénero que causa infeccións estafilocócicas e é un patóxeno de grande éxito debido a ser portado na cavidade nasal e ás súas estratexias inmunoevasivas.[2][3] S. aureus pode causar diversas enfermidades, desde infeccións da pel menores, como espiñas, impétigo, furúnculos, celulite, foliculite, síndrome da pel escaldada, e abscesos, a enfermidades que poden chegar a ser mortais como a pneumonía, meninxite, osteomielite, endocardite, síndrome de choque tóxico, bacteremia, e sepse. Pode afectar á pel, tecidos brandos, tecidos respiratorios, óso, articulacións, tecido endovascular ou causar infeccións en feridas. É unha das cinco causas máis comúns de infeccións nosocomiais (contraídas en hospitais) e con frecuencia causa infeccións postoperatorias.[4]
Microbioloxía[editar | editar a fonte]
S. aureus (do grego σταφυλόκοκκος, "acio de bagas", e do latín aureus, "dourado") é un coco grampositivo anaerobio facultativo, tamén chamado estafilococo dourado. Staphylococcus non debe confundirse coa bacteria moi similar Streptococcus. S. aureus aparece vista ao microscopio formando agrupacións con forma de acio de uvas, e forma colonias grandes arredondadas e amarelo-douradas, que a miúdo presentan hemólise na placa de ágar sangue.[5] S. aureus reprodúcese asexualmente por fisión binaria. As dúas células fillas non se separan totalmente e permanecen unidas unha a outra, ao que se debe que aparezan formando grupos.[6]
S. aureus é catalase positivo, o que significa que pode producir o encima catalase, grazas ao cal pode converter o peróxido de hidróxeno (H2O2) en auga e oxíxeno. Esta proba da catalase úsase ás veces para distinguir os estafilococos dos enterococos e estreptococos. Antes, S. aureus era distinguido dos estafilococos pola proba da coagulase, pero agora sabemos que non todos os S. aureus son coagulase positivos,[5][7] e unha incorrecta identificación das especies pode ter un impacto á hora de aplicar tratamentos efectivos e medidas de control.[8]
En extensións de pus os cocos aparecen sós, en pares, en acios ou en cadeas curtas. Os acios irregulares son característicos de extensións tomadas de cultivos que se desenvolven en medios sólidos, mentres que noutros cultivos son frecuentes as formas de diplococo e en cadeas curtas. Algunhas cepas producen unha cápsula ou capa mucosa que incrementa a virulencia do microorganismo. S. aureus é un microorganismo grampositivo pero as células vellas e os microorganismos fagocitados tínguense como gramnegativos.
Envoltura celular bacteriana[editar | editar a fonte]
A envoltura celular de S. aureus consta das seguintes capas:
Cápsula e capa de polisacárido extracelular[editar | editar a fonte]
- Artigo principal: Cápsula bacteriana.
Algúns S. aureus están recubertos por unha capa de polisacáridos externos, a cal recibe o nome de slime ou cápsula mucoide, que incrementa a súa capacidad de adherencia, evita que sexa recoñecido, e reforza o efecto antifagocítico. Ata agora identificáronse 11 serotipos capsulares de S. aureus. Os serotipos coas cápsulas máis grosas son o 1 e o 2, e forman colonias mucoides, pero non están asociadas con enfermidades. Os serotipos 5 e 7 son os responsables da maior parte das infeccións humanas[9] e especificamente o serotipo 5 engloba á maioría das cepas de S. aureus resistente á meticilina.[10]
A capa polisacárida extracelular prodúcena algunhas cepas de S.aureus e confírelles a capacidade de adherirse ás células hóspede e diferentes obxectos protésicos, como catéteres, enxertos e próteses plásticas. Esta adherencia pouco común débese á capa de polisacárido extracelular, formada por monosacáridos, péptidos e proteínas, que é producida pola maior parte dos estafilococos. A produción destes dous materiais está influída por factores como a composición do medio e as condicións de desenvolvemento.[9][11]
Peptidoglicano[editar | editar a fonte]
O peptidoglicano forma aproximadamente o 50% do peso da parede celular en seco.[12] Está composto por cadeas de 10 a 12 glicanos, entre os que destacan o ácido N-acetilmurámico e N-acetilglicosamina unidos mediante enlaces glicosídicos β 1,4. Estes glicanos se encontran entrecruzados por oligopéptidos e unha ponte de pentaglicina pola acción da β-N-acetilglicosaminidase (específica de S. aureus). No caso de S. aureus as cadeas de glicano entrecrúzanse mediante pontes de pentaglicina unidos a L-Lisina e D-Alanina. O peptidoglucano funciona como estabilizador osmótico e evita a lise da bacteria polas diferenzas na concentración de sales. O peptidoglicano ten unha actividade tipo endotoxina e estimula a quimiotaxe de neutrófilos, o que contribúe á formación de abscesos. As proteínas de unión á penicilina (PBP) son encimas que catalizan a construción do peptidoglicano.[9]
As diferenzas na estrutura do peptidoglicano en cepas de S. aureus supoñen diferenzas na súa capacidade de causar coagulación intravascular diseminada.[13]

Ácidos teicoicos[editar | editar a fonte]
O ácido teicoico supón aproximadamente o 30% do peso da parede celular en seco. Os ácidos teicoicos son polímeros de fosfato de ribitol[12] unidos mediante enlaces fosfodiéster (diferentes para cada especie bacteriana). Únense a residuos do ácido N-acetilmurámico da capa de peptidoglicano ou ancóranse lipofilicamente á membrana plasmática (ácidos lipoteicoicos). Son inmunóxenos cando están unidos ao peptidoglicano e estimulan unha resposta de tipo humoral, activan o complemento, melloran a quimiotaxe dos leucocitos polimorfonucleares e activan a produción de interleucina 1. Os ácidos teicoicos actúan na adherencia específica das bacterias grampositivas ás superficies mucosas e presentan afinidade pola fibronectina.[9][11]
Catalase[editar | editar a fonte]
A catalase funciona para catalizar a destrución de peróxido de hidróxeno en oxíxeno e auga, e é de utilidade para evitar a formación de radicais tóxicos formados polo sistema da mieloperoxidase nas células fagocíticas.[14] A catalase é un branco para probas de identificación bioquímica.
Proteína A[editar | editar a fonte]
As cepas de S. aureus caracterízanse por estar recubertas de proteína A (42 kDa/508 aa).[15] Esta proteína acóplase á capa de peptidoglicano ou á membrana citoplasmática. Ten afinidade pola fracción Fc das inmunoglobulinas IgG (subtipos IgG1, IgG2, IgG4) o que lle permite fixalas polo extremo Fc, desta maneira evita ser opsonizado e fagocitado. Esta proteína é inmunóxena e encóntrase (xunto con anticorpos contra ela) no soro de individuos con infeccións graves por S. aureus.[11] Desenvolvéronse probas para a detección desta proteína en mostras de S.aureus, porén, non superan en efectividade a outras probas máis sinxelas.[9]
Coagulase[editar | editar a fonte]
A coagulase é un activador da protrombina[12] presente na maioría das cepas de S. aureus, tamén coñecida como factor de agregación e constitúe unha proba moi sensible e específica para esta bacteria. Esta proteína representa un importante factor de virulencia. A coagulase pode unirse ao fibrinóxeno e convertelo en fibrina insoluble, a cal tende a formar depósitos onde os estafilococos poden agregarse (imitando ás plaquetas) e formar grupos.[9]
Outras estruturas[editar | editar a fonte]
A membrana plasmática de S. aureus non presenta nada en especial. As proteínas de superficie do estafilococo posúen características en común, tales como:[10]
- Unha secuencia sinal secretoria no extremo amino terminal, con aminoácidos catiónicos, estendida ata o citoplasma;
- Un extremo hidrofóbico que se estende ata a membrana;
- Unha rexión de ancoraxe á parede celular no extremo carboxilo terminal;
- Un dominio de adherencia no extremo amino terminal.
Metabolismo[editar | editar a fonte]
Staphylococcus aureus crece rapidamente en todos os medios, fermenta lentamente carbohidratos, como o manitol, pero non produce gas. A actividade proteolítica varía moito dunha cepa a outra. S. aureus produce pigmentos que varían desde unha cor branca ata un amarelo intenso.[14]
Staphylococcus aureus ten un metabolismo anaerobio facultativo, con excepción das subespecies Staphylococcus aureus anaerobius e Staphylococcus aureus saccharolyticus que crecen de forma anaerobia e a miúdo son catalase negativas.[11]
Xenoma[editar | editar a fonte]
S. aureus ten un cromosoma circular de aproximadamente 2800 pares de bases, sen contar o material xenético de profagos, plásmidos e transposóns.[12] Os factores de virulencia da bacteria están contidos en todos estes vehículos. Estes xenes poden ser transferidos entre as diferentes cepas de estafilococos, entre especies diferentes e tamén entre bacterias grampositivas mediante vectores.[10]
A virulencia do estafilococo regúlase xeneticamente. Identificáronse varios xenes reguladores, o máis estudado é o xene agr (accesory gene regulator). O knock-out deste xene causa unha marcada diminución na virulencia.[16]
-
Proba para detectar a catalase. Ao aplicar peróxido de hidróxeno nótase a aparición de pequenas burbullas de oxíxeno.
-
Proteína A unida ás fraccións Fab e Fc dunha inmunoglobulina.
-
Proba para detectar a coagulase, na que se observa a coagulación do soro (coagulase positivo).
-
Proba de fermentación de manitol, na que o cambio de cor indica o uso do manitol.
Enfermidades[editar | editar a fonte]
S. aureus é responsable de moitos procesos infecciosos pero pode tamén ser unha bacteria comensal inofensiva, polo que a presenza de S. aureus non sempre indica infección. S. aureus pode sobrevivire horas ou semanas e ás veces mesmo meses en ambientes de superficies secas, dependendo da cepa.[17]
S. aureus pode infectar os tecidos cando as barreiras da pel e mucosas están rotas. Isto pode orixinar diversos tipos de infeccións como furúnculos e ántrax (un conxunto de furúnculos). Nos nenos pequenos a infección por S. aureus pode causar unha enfermidade grave chamada síndrome da pel escaldada estafilocócica.[18]
As infeccións por S. aureus poden contaxiarse por contacto con pus dunha ferida infectada, contacto pel con pel cunha persoa infectada ao producir hialuronidase que destrúe os tecidos, e por contacto con obxectos como toallas, sabas, roupa, ou equipamentos deportivos que foron usados por unha persoa infectada. As infeccións nas que S. aureus penetra profundamente poden ser graves. As articulacións ortopédicas que se lle colocan cirurxicamente a algunhas persoas teñen un especial risco de causar artrite séptica por estafilococos, e a endocardite (infección das válvulas do corazón) e pneumonía poden ser producidas tamén por estafilococos. S. aureus pode ser o hóspede de virus bacteriófagos, como o que codifica no seu material xenético a toxina leucocidina de Panton-Valentine, que incrementa a virulencia da bacteria.
Dermatite atópica[editar | editar a fonte]
S. aureus é extremadamente frecuencte en pacientes de dermatite atópica. Atópase principalmente en lugares activos fértiles do corpo como axilas, pelo e coiro cabeludo. As espiñas da pel grandes en certas áreas poden exacerbar a infección se son lesionadas. Isto pode orixinar a síndrome da pel escaldada estafilocócica. Unha forma grave dela é a enfermidade de Ritter, que se pode observar en neonatos.
Infeccións en animais[editar | editar a fonte]
S. aureus pode sobrevivir en cans, gatos e cabalos[19], e pode causar pododermatite en polos[20]. S. aureus é un dos axentes causais de mastite nas vacas produtoras de leite. A súa grande cápsula de polisacárido protexe a este microorganismo e evita o seu recoñecemento polas defensas inmunitarias da vaca.[21]
Factores de virulencia[editar | editar a fonte]
Encimas[editar | editar a fonte]
Produce varios encimas como a coagulase (coagulases unidas ou libres) que coagula o plasma e cobre a bacteria, o cal probablemente impide a fagocitose. A hialuronidase tamén é un factor que axuda á súa expansión ao romper as cadeas de ácido hialurónico dos tecidos, facilitando o espallamento do microbio. S.aureus tamén produce unha DNase (desoxirribonuclease) que degrada o ADN.
Toxinas[editar | editar a fonte]
Dependendo da cepa, S. aureus pode segregar varias exotoxinas, que poden categorizarse en tres grupos. Moitas destas toxinas están asociadas con doenzas específicas.
- Superantíxenos
- As PTSAgs teñen actividade de superantíxenos que induce a síndrome de choque tóxico (TSS). Este grupo inclúe a toxina TSST-1, que causa esta síndrome asociada co uso de tampóns para a hixiene feminina. Caracterízase por febre, rash eritematoso, hipotensión, choque, insuficiencia multiorgánica, e descamación da pel. A ausencia de anticorpos contra a TSST-1 xoga un papel na patoxénese desta síndrome. Outras cepas de S. aureus poden producir unha enterotoxina que é o axente causante da gastroenterite por S. aureus. Esta gastroenterite está autolimitada na súa duración, caracterízase por náuseas, vómitos, diarrea e dor abdominal, que aparecen dunha a seis horas despois da inxestión da toxina e recupérase a normalidade de oito a 24 horas despois.
- Toxina exfoliativa
- As toxinas EF están implicadas na enfermidade estafilocócica síndrome da pel escaldada, a cal se dá principalmente en nenos pequenos. Tamén pode orixinar epidemias en nenos pequenos en departamentos hospitalarios. A actividade protease da toxina exfoliativa causa a descamación da pel que se observa nesta síndrome.
- Outras toxinas
- As toxinas estafilocócicas que actúan sobre as membranas celulares son a toxina alfa, toxina beta, toxina delta, e varias toxinas bicompoñentes. A toxina bicompoñente leucocidina de Panton-Valentine (PVL) está asociada cunha pneumonía necrotizante grave en nenos, e os xenes que codifican os seus compoñentes pertencen a un bacteriófago que se encontra en cepas de S. aureus resistente á meticilina asociado á comunidade.
Outras estratexias inmunoevasivas[editar | editar a fonte]
- Proteína A
A proteína A é unha proteína do estafilococo que é ancorada ás pontes de pentaglicina do peptidoglicano estafilocócico (cadeas de cinco residuos de glicina) pola transpeptidase sortase A.[22] A proteína A, unha proteína de unión ás IgG, únese á rexión Fc de dito anticorpo. De feito, os estudos de mutacións dos xenes que codifican a proteína A indican unha menor virulencia de S. aureus medida como supervivencia no sangue, o que levou a especular que a virulencia á que contribúe a proteína A require a unión ás rexións Fc dos anticorpos.[23]
A proteína A foi usada en varias formas recombinantes durante décadas para unirse e purificar unha ampla variedade de anticorpos pola técnica da cromatografía de inmunoafinidade. As transpeptidases, como as sortases responsables de ancorar factores como a proteína A ao peptidoglicano do estafilococo están sendo moi estudas coa esperanza de desenvolver novos antibióticos contra as infeccións por S. aureus resistente á meticilina (SARM ou, en inglés, MRSA).[24]

- Pigmentos estafilocócicos
Algunhas cepas de S. aureus poden producir o pigmento estafiloxantina, un carotenoide amarelo. Este pigmento actúa como un factor de virulencia, principalmente por ser un antioxidante bacteriano que axuda ao microbio a protexerse das especies reactivas do oxíxeno, coas que o sistema inmunitario do hóspede ataca ao patóxeno.[25][26]
As cepas mutantes de S. aureus modificadas para que carezan de estafiloxantina teñen unha menor probabilidade de sobrevivir á incubación cun composto químico oxidante, como o peróxido de hidróxeno comparadas coas cepas pigmentadas. As colonias mutantes morren máis rapidamente cando se expoñen a neutrófilos humanos, mentres que moitas das colonias pigmentadas sobreviven máis tempo.[25]. Nos ratos, as cepas pigmentadas causan abscesos persistentes cando se inoculan nas feridas, mentres que as feridas infectadas coas cepas non pigmentadas curan rapidamente.
Estes ensaios suxiren que estas cepas de estafilococo dourado utilizan a estafiloxantina como un medio de defensa contra o sistema inmunitario humano normal. As drogas deseñadas para inhibiren a produción de estafiloxantina poden debilitar á bacteria e facela susceptible aos antibióticos.[26] Debido ás semellanzas nas vías para a biosíntese da estafiloxantina bacteriana e o colesterol humano, unha droga que foi desenvolvida no contexto da terapia de redución dos niveis de colesterol mostrou que tiña a capacidade de bloquear a pigmentación de S. aureus e a progresión das súas infeccións en experimentos en modelos de ratos.[27]
Diagnose clásica[editar | editar a fonte]

Dependendo do tipo de infección, obtense unha mostra apropiada e envíase ao laboratorio para a súa identificación utilizando probas bioquimicas ou baseadas en encimas. Realízase primeiro unha tinguidura de Gram, na que a bacteria mostrará o seu aspecto de cocos agrupados grampositivos. Despois, o illamento cultívase en ágar manitol sal, que é un medio de cultivo selectivo cun 7–9% de NaCl no que S. aureus pode crecer, producindo colonias de cor amarela como resultado da fermentación do manitol e a subseguinte diminución (acidificación) do pH do medio.
Ademais, para a diferenciación a nivel de especie, fanse probas da catalase (positiva para todos as especies de Staphylococcus), coagulase (formación de coágulos de fibrina, positiva para S. aureus), DNase (zona clara no ágar DNase), lipase (cor amarela e cheiro característico rancio), e fosfatase (cor rosa). Para os casos de intoxicación alimentaria por estafilococos, pode realizarse unha fagotipificación para determinar se os estafilococos recollidos dos alimentos son a fonte de infección.
Diagnose rápida e tipificación[editar | editar a fonte]
Os laboratorios de microbioloxía diagnóstica e laboratorios de referencia son fundamentais para identificar os estalidos epidémicos e as novas cepas que aparecen de S. aureus. Os recentes avances xenéticos puxeron a punto técnicas rápidas e fiables para a identificación e caracterización dos illamentos clínicos de S. aureus en tempo real. Estas ferramentas úsanse nas estratexias de control das infeccións para limitar o espallamento da bacteria e asegurar o uso axeitado de antibióticos. A PCR en tempo real (ver PCR) emprégase cada vez máis nos laboratorios clínicos como técnica de identificación de estalidos epidémicos.[28][29]
Tratamento e resistencia a antibióticos[editar | editar a fonte]
O tratamento normal para tratar as infeccións por S. aureus é a penicilina; porén, na maioría dos países a resistencia desta bacteria á penicilina é moi común, polo que a terapia de primeira liña que se está a utilizar actualmente é o uso de antibióticos β-lactámicos resistentes á penicinilase, como a oxacilina ou a flucloxacilina. A terapia combinada con xentamicina pode utilizarse para tratar infeccións graves, como as endocardites infecciosas,[30][31] pero o seu uso é controvertido debido ao alto risco de que se produzan danos renais.[32] A duración do tratamento depende do lugar do foco de infección e da súa gravidade.
A resistencia a antibióticos en S. aureus era rara cando se empezou a introducir a penicilina como tratamento en 1943. De feito, a placa de Petri orixinal na que Alexander Fleming descubriu a actividade antibacteriana do mofo Penicillium, produtor da penicilina, contiña un cultivo de S. aureus susceptible a ese antibiótico. A resistencia á penicilina desta bacteria apareceu rápido. Por exemplo, nos Estados Unidos en 1950, o 40% dos illamentos de S. aureus en hospitais eran xa resistentes á penicilina, e en 1960, a porcentaxe era do 80%.[33]
O S. aureus resistente á meticilina, abreviado como SARM (ou MRSA en inglés), é unha das cepas máis temidas de S. aureus, que adquiriu resistencia á maioría dos antibióticos β-lactámicos. As cepas SARM encóntranse con máis frecuencia asociadas con infeccións contraídas en hospitais, pero están sendo tamén cada vez máis frecuenctes en infeccións contraídas na comuinidade. Un estudo recente do Translational Genomics Research Institute mostrou que case a metade (47%) da carne e carne de aves nos establecementos de venda de comestibles en EEUU estaban contaminados con S. aureus, e máis da metade deles (52%) coas cepas resistentes a antibióticos.[34]
Investigadores italianos identificaron un bacteriófago activo contra S. aureus, incluíndo a cepa resistente á meticilina (SARM ou MRSA), en ratos e posiblemente en humanos.[35]
Mecanismos de resistencia a antibióticos[editar | editar a fonte]
A resistencia dos estafilococos á penicilina débese á produción pola bacteria do encima penicilinase (un tipo de β-lactamase); este encima cliva (corta) o anel β-lactámico da molécula de penicilina, o que fai que o antibiótico non funcione. Os antibióticos β-lactámicos resistentes á penicilinase, como a meticilina, nafcilina, oxacilina, cloxacilina, dicloxacilina e flucloxacilina, non son afectados pola acción da penicilinase.
A resistencia á meticilina é mediada polo operón mec, que é parte do cromosoma casete estafilocócico mec (SCCmec). A resistencia débese ao xene mecA, que codifica unha proteína de unión á penicilina alterada (PBP2a ou PBP2') que ten unha baixa afinidade por unirse a β-lactamas (penicilinas, cefalosporinas, e carbapenems). Isto permite que a bacteria resista a todos os antibióticos β-lactámicos, e fai inútil o seu uso clínico contra as infeccións por SARM (ou MRSA). Como alternativa úsase contra o SARM o glicopéptido vancomicina.
Os antibióticos do grupo dos aminoglicósidos, como a kanamicina, xentamicina, estreptomicina etc., eran antes efectivos contra as infeccións estafilocócicas ata que apareceron cepas nas que evolucionaron mecanismos para inhibir a acción dos aminoglicósidos. Esta acción dos aminoglicósidos ten lugar por medio da interacción de aminas protonadas e/ou hidroxilos co ARN ribosómico da subunidade de 30S bacteriana.[36] Hai tres mecanismos principais que explican a resistencia aos aminoglicósidos que son amplamente aceptados actualmente, que son: encimas que modifican os aminoglicósidos, mutacións ribosómicas, e fluxo activo que bombea a droga fóra da bacteria.
Os encimas que modifican os aminoglicósidos inactivan o antibiótico ao unir covalentemente un fosfato, ou un nucleótido, ou un grupo acetilo aos grupos funcionais chave amino ou alcohólico (ou a ambos os dous) do antibiótico. Isto cambia a carga ou crea dificultades estéricas ao antibiótico, diminuíndo a súa afinidade de unión ao ribosoma. O encima modificador de aminoglicósidos mellor caracterizado de S. aureus é a aminoglicósido adenililtransferase 4' IA (ANT(4')IA). Este encima foi resolto por cristalografía de raios X,[37] e pode unir un resto adenil ao grupo hidroxilo 4' de moitos aminoglicósidos, incluíndo a kanamicina e xentamicina.
A resistencia a glicopéptidos está mediada pola adquisición do xene vanA. O xene vanA procede dos enterococos e codifica un encima que produce un peptidoglicano alternativo ao cal non se pode unir a vancomicina.
Actualmente, S. aureus fíxose resistente a moitos dos antibióticos usados normalmente. Por exemplo, en Reino Unido só o 2% de todos os illamentos de S. aureus son sensibles á penicilina, e a situación é similar no resto do mundo. Os β-lactámicos resistentes á penicinilase bacteriana (meticilina, oxacilina, cloxacilina, e flucloxacilina) desenvolvéronse para tratar infeccións por S. aureus resistente á penicilina, e aínda se usan como tratamento de primeira liña. O primeiro antibiótico desta clase que se usou foi a meticilina (introducida en 1959), pero, só dous anos máis tarde, informábase do primeiro caso de SARM en Inglaterra.[38]
Malia todo, a aparición de casos de SARM (MRSA) seguiu sendo pouco común, mesmo en instalacións hospitalarias, ata a década de 1990, cando houbo unha explosión de casos de SARM nos hospitais, onde agora é endémico.[39]
As infeccións por SARM tanto as hospitalarias como as adquiridas na comunidade son tratadas normalmente con antibióticos non β-lactámicos, como a clindamicina (unha lincosamina) e co-trimoxazole (tamén coñecido como trimetoprim/sulfametoxazole). A resistencia a estes antibióticos, que tamén apareceu, levou a empezar a usar novos antibióticos de amplo espectro anti-grampositivos, como o linezolid, debido a que se poden administrar por vía oral. O tratamento de primeira liña para infeccións invasivas graves debidas ao SARM é actualmente o uso de antibióticos glicopéptidos (vancomicina e teicoplanina). Estes antibióticos presentan varios problemas, como a necesidade da súa administración intravenosa (non hai unha preparación para uso oral), a súa toxicidade, e a necesidade de monitorear os niveis do fármaco regularmente por medio de análises de sangue. Tamén existe a preocupación de que os antibióticos glicopéptidos non penetran moi ben nos tecidos infectados (isto é especialmente preocupante nas infeccións no cerebro e meninxes e nas endocardites). Os glicopéptidos non deben usarse para tratar S. aureus sensible á meticilina (MSSA).[40]
Debido ao alto nivel de resistencia ás penicilinas e ao potencial que ten o SARM de adquirir resistencia á vancomicina, nalgúns países, como EEUU, publicáronse directrices Arquivado 23 de setembro de 2006 en Wayback Machine. para o uso apropiado da vancomicina, que só se debería usar cando non se sabe a cepa causante da infección, pero cando se confirma que a cepa é sensible á meticilina debe cambiarse ao tratamento e usar flucloxacilina ou mesmo penicilina.
O S. aureus resistente á vancomicina (VRSA) é unha cepa que adquiriu resistencia aos glicopéptidos. Do primeiro caso de S. aureus vancomicina-intermedio (VISA, cunha resistencia parcial) informouse no Xapón en 1996;[41] pero o primeiro caso dun S. aureus verdadeiramente resistente aos antibióticos glicopéptidos apareceu en 2002.[42] Polo momento informáronse de moi poucos casos; por exemplo, nos Estados Unidos só se informou de tres casos de VRSA a partir de 2005.[43]
Portadores de Staphylococcus aureus[editar | editar a fonte]
Os portadores de Staphylococcus aureus son unha importante fonte de infección nosocomial (hospitalaria) e adquirida na comunidade de S. aureus resistente á meticilina (SARM). Aínda que S. aureus pode estar presente na pel do hóspede, unha grande proporción dos seus portadores lévano nas fosas nasais anteriores.[2] A capacidade dos condutos nasais de acoller colonias de S. aureus débese a unha combinación dunha inmunidade debilitada ou deficiente do hóspede e da capacidade bacteriana de evadirse da acción da inmunidade innata.[44]
Control das infeccións[editar | editar a fonte]
O contaxio do S. aureus (incluído o SARM) prodúcese xeralmente por contacto de humano a humano, aínda que recentemente algúns veterinarios descubriron que tamén o poden contaxiar mascotas como gatos,[45] pero a contaminación bacteriana ambiental parece que é relativamente pouco importante nos contaxios. O coidado no lavado das mans nos hospitais e en xeral é importante para previr a transmisión. O uso de mandís e guantes desbotables polo persoal reduce o contacto de pel con pel e reduce tamén o risco de transmisión. Recentemente viuse que tamén se pode transmitir durante as relacións sexuais.[46]
Recentemente están aumentando os casos de contaxios de S. aureus en hospitais, onde os traballadores sanitarios deben extremar a hixiene. S. aureus é unha bacteria incriblemente resistente, como se demostrou nun estudo no que se viu que podía sobrevivir en poliéster durante case tres meses;[47] o poliéster é o principal material de que están feitos as cortinas de moitos hospitais.
As bacterias son transportadas nas mans dos traballadores sanitarios, que poden collelas de pacientes aparentemente sans que portan unha cepa comensal benigna de S. aureus, e despois pasalas ao seguinte paciente que traten. A introdución de bacterias na corrente sanguínea pode orixinar varias complicacións, entre outras a endocardite, meninxite, e septicemia.
O etanol é un desinfectante efectivo tópico contra o SARM. O amonio cuaternario pode usarse xunto con etanol para incrementar a duración da acción desinfectante. A prevención de infeccións nosocomiais implica unha rutina na limpeza hospitalaria. Os sistemas NAV-CO2 de vapor de alcohol non inflamable en CO2 teñen a vantaxe de que non atacan os metais ou plásticos utilizados nos ambientes sanitarios, e non contribúen á resistencia bacteriana.
O perosoal e os pacientes que portan cepas resistentes de S. aureus poden ter que realizar unha "terapia de erradicación", que pode incluír lavados antisépticos e champús (como clorexidina) e a aplicación de pomadas antibióticas tópicas (como mupirocina ou neomicina) na zona nasal.
S. aureus morre nun minuto a 78 °C e en 10 minutos a 64 °C[48]
O aminoácido non proteico L-homoarxinina inhibe o crecemento de S. aureus e de Candida albicans, e crese que é un antimetabolito da arxinina.
O control biolóxico podería ser un novo modo de control de S. aureus nas superficies corporais. A colonización das superficies corporais (especialmente na zona nasal) por Staphylococcus epidermidis (cepa inhibitoria JK16) dificulta o establecemento de S. aureus. Un estudo de 2011[49] no que se fixeron observacións dos microbios da flora nasal de diversos grupos de persoas descubriu que había dúas cepas distintas de S. epidermidis, unha que inhibía a formación de biofilmes por S. aureus, que era a cepa JK16 (tipo inhibitorio), e outra que non (tipo non inhibitorio), que era a cepa JK11. Neste estudo observouse que había algúns pacientes que non eran afectados por S. aureus porque tiñan na súa flora nasal a S. aureus xunto con S. epidermis do tipo inhibitorio. Isto débese ás relacións amensalistas entre estes dous microorganismos.
Notas[editar | editar a fonte]
- ↑ Ogston A (1984). ""On Abscesses". Classics in Infectious Diseases". Rev Infect Dis 6 (1): 122–28. PMID 6369479.
- ↑ 2,0 2,1 2,2 2,3 Kluytmans J, van Belkum A, Verbrugh H (1997). "Nasal carriage of Staphylococcus aureus: epidemiology, underlying mechanisms, and associated risks". Clin. Microbiol. Rev. 10 (3): 505–20. PMC 172932. PMID 9227864. Arquivado dende o orixinal o 28 de decembro de 2012. Consultado o 23 de xuño de 2013.
- ↑ 3,0 3,1 Cole, A. M.; Tahk, S.; Oren, A.; Yoshioka, D.; Kim, Y. H.; Park, A.; Ganz, T (2001). "Determinants of Staphylococcus aureus nasal carriage". Clin Diagn Lab Immunol 8 (6): 1064–9. PMC 96227. doi:10.1128/CDLI.8.6.1064-1069.2001.
- ↑ Bowersox, John (27 May 1999). "Experimental Staph Vaccine Broadly Protective in Animal Studies". NIH. Arquivado dende o orixinal o 05 de maio de 2007. Consultado o 28 July 2007.
- ↑ 5,0 5,1 Ryan KJ, Ray CG (editors) (2004). Sherris Medical Microbiology (4th ed.). McGraw Hill. ISBN 0-8385-8529-9.
- ↑ "Staphylococcus aureus: Reproduction Arquivado 24 de outubro de 2012 en Wayback Machine.". palexander13.webs.com.
- ↑ PreTest, Surgery, 12th ed., p.88
- ↑ Matthews KR, Roberson J, Gillespie BE, Luther DA, Oliver SP (1997). "Identification and Differentiation of Coagulase-Negative Staphylococcus aureus by Polymerase Chain Reaction". Journal of Food Protection 60 (6): 686–8.
- ↑ 9,0 9,1 9,2 9,3 9,4 9,5 Murray, Patrick R.; Rosenthal, Ken S.; Pfaller, Michael A. (Abril de 2009). «Capítulo 21:Staphylococcus e cocos grampositivos relacionados». En Patrick R. Murray. Microbiología Médica. 6 Ed (6a edición). España: Elsevier-Mosby. pp. 209-224. ISBN 978-84-8086-465-7. OCLC 733761359. [1].
- ↑ 10,0 10,1 10,2 Hurtado, MP; de la Parte, MA; Brito A (xullo 2002). «Staphylococcus aureus: Revisión de los mecanismos de patogenicidad y la fisiopatología de la infección estafilocócica.» (HTML). Rev Soc Ven Microbiol (Venezuela: Scielo) 22 (2): pp. 112-118. ISSN 1315-2556. [2] Consultado o 25 de xuño de 2013.
- ↑ 11,0 11,1 11,2 11,3 (Winn et al.)
- ↑ 12,0 12,1 12,2 12,3 Lowy, Franklin D. (20 -agosto-1998). «Staphylococcus aureus infections» (en inglés, PDF). NEJM (Estados Unidos: Massachusetts Medical Society) 339 (8): pp. 520-532. doi 10.1056/NEJM199808203390806. Versión impresa:ISSN 533-4406. ISSN 0028-4793. [3]. « Citouse máis de 2207 veces. (Scholar Google)».
- ↑ Kessler CM, Nussbaum E, Tuazon CU. "Diseminated intravascular coagulation associated with Staphylococcus aureus septicemia is mediated by peptidoglycan-induced platelet agregation" (PDF). J Infect Dis (en inglés) 1991 (164): 101–7. PMID 2056198. doi:10.1093/infdis/164.1.101. Consultado o 7 de febreiro de 2010.
- ↑ 14,0 14,1 Brooks, Geo. F.; Carroll, Karen C.; Butel, Janet S.; Morse, Stephen A.; Mietzner, Timothy A. (2011). «Capítulo 13: Staphylococcus». En Jawetz. Jawetz, Melnick e Adelberg Microbiología médica. José Rafael Blengio Pinto (tradutor) (25a edición). Estados Unidos: McGraw-Hill-Lange. pp. 185-194. Edición inglesa: ISBN 978-0-07-162496-1. ISBN 978-607-15-0503-3. OCLC 757476276. [4].
- ↑ U.S. National Library of Medicine (ed.). "Taxonomy browser. Staphylococcus aureus". National Center for Biotechnology Information (en inglés). Consultado o 7 de marzo de 2012.
- ↑ Cheung AL; Eberhardt KJ; Chung E; et. al. (1994). "Diminished virulence of a sar-agr mutant of Staphylococcus aureus in the rabbit model of endocarditis.". J Clin Investagr (en inglés) 1994 (94): 1815–22.
- ↑ Cimolai N (2008). "MRSA and the environment: implications for comprehensive control measures". Eur. J. Clin. Microbiol. Infect. Dis. 27 (7): 481–93. PMID 18273652. doi:10.1007/s10096-008-0471-0.
- ↑ Curran JP, Al-Salihi FL (1980). "Neonatal staphylococcal scalded skin syndrome: massive outbreak due to an unusual phage type". Pediatrics 66 (2): 285–90. PMID 6447271.
- ↑ Anette Loeffler, Amanda K. Boag, Julia Sung, Jodi A. Lindsay, Luca Guardabassi, Anders Dalsgaard, Heather Smith, Kim B. Stevens and David H. Lloyd. Prevalence of methicillin-resistant Staphylococcus aureus among staff and pets in a small animal referral hospital in the UK Journal of Antimicrobial Chemotherapy (2005) 56, 692–697. doi 10.1093/jac/dki312. Advance Access publication 1 September 2005. [5]
- ↑ "Rob Porter. Small Flock Diseases. Diseases of Small Poultry Flocks" (PDF). Arquivado dende o orixinal (PDF) o 10 de agosto de 2013. Consultado o 24 de xuño de 2013.
- ↑ Cenci-Goga BT, Karama M, Rossitto PV, Morgante RA, Cullor JS (2003). "Enterotoxin production by Staphylococcus aureus isolated from mastitic cows". Journal of food protection 66 (9): 1693–6. PMID 14503727.
- ↑ Schneewind O, Fowler A, Faull KF (1995). "Structure of the cell wall anchor of surface proteins in Staphylococcus aureus". Science 268 (5207): 103–6. PMID 7701329. doi:10.1126/science.7701329.
- ↑ Patel AH, Nowlan P, Weavers ED, Foster T (1987). "Virulence of protein A-deficient and alpha-toxin-deficient mutants of Staphylococcus aureus isolated by allele replacement". Infect. Immun. 55 (12): 3103–10. PMC 260034. PMID 3679545.
- ↑ Zhu J; Lu C; Standland M; et al. (2008). "Single mutation on the surface of Staphylococcus aureus Sortase A can disrupt its dimerization". Biochemistry 47 (6): 1667–74. PMID 18193895. doi:10.1021/bi7014597.
- ↑ 25,0 25,1 Clauditz A, Resch A, Wieland KP, Peschel A, Götz F (2006). "Staphyloxanthin plays a role in the fitness of Staphylococcus aureus and its ability to cope with oxidative stress". Infection and immunity 74 (8): 4950–3. PMC 1539600. PMID 16861688. doi:10.1128/IAI.00204-06.
- ↑ 26,0 26,1 Liu GY, Essex A, Buchanan JT, Datta V, Hoffman HM, Bastian JF, Fierer J, Nizet V (2005). "Staphylococcus aureus golden pigment impairs neutrophil killing and promotes virulence through its antioxidant activity". J Exp Med 202 (2): 209–15. PMC 2213009. PMID 16009720. doi:10.1084/jem.20050846.
- ↑ Liu CI, Liu GY, Song Y, Yin F, Hensler ME, Jeng WY, Nizet V, Wang AH, Oldfield E (2008). "A cholesterol biosynthesis inhibitor blocks Staphylococcus aureus virulence". Science 319 (5868): 391–94. PMC 2747771. PMID 18276850. doi:10.1126/science.1153018.
- ↑ Francois P and Schrenzel J (2008). "Rapid Diagnosis and Typing of Staphylococcus aureus". StaphylococcuWEINERs: Molecular Genetics. Caister Academic Press. ISBN 978-1-904455-29-5.
- ↑ Mackay IM, ed. (2007). Real-Time PCR in Microbiology: From Diagnosis to Characterization. Caister Academic Press. ISBN 978-1-904455-18-9.
- ↑ Korzeniowski O, Sande MA (1982). "Combination antimicrobial therapy for Staphylococcus aureus endocarditis in patients addicted to parenteral drugs and in nonaddicts: a prospective study". Ann Intern Med 97 (4): 496–503. PMID 6751182.
- ↑ Bayer AS; Bolger AF; Taubert KA; et al. (1998). "Diagnosis and management of infective endocarditis and its complications". Circulation 98 (25): 2936–48. PMID 9860802.
- ↑ Cosgrove SE; Vigliani GA; Campion M; et al. (2009). "Initial low‐dose gentamicin for Staphylococcus aureus bacteremia and endocarditis is nephrotoxic". Clin Infect Dis 48 (6): 713–721. PMID 19207079. doi:10.1086/597031.
- ↑ Chambers HF (2001). "The changing epidemiology of Staphylococcus aureus?". Emerg Infect Dis 7 (2): 178–82. PMC 2631711. PMID 11294701. doi:10.3201/eid0702.010204. Arquivado dende o orixinal o 08 de xullo de 2011. Consultado o 23 de xuño de 2013.
- ↑ "US Meat and Poultry Is Widely Contaminated With Drug-Resistant Staph Bacteria". ScienceDaily. 15 April 2011.
- ↑ "Phage Therapy May Control Staph Infections In Humans Including MRSA". Sciencedaily. 22 August 2007. Consultado o 18 September 2009.
- ↑ Carter AP, Clemons WM, Brodersen DE, Morgan-Warren RJ, Wimberly BT, Ramakrishnan V (2000). "Functional insights from the structure of the 30S ribosomal subunit and its interactions with antibiotics". Nature 407 (6802): 340–8. PMID 11014183. doi:10.1038/35030019.
- ↑ Sakon J, Liao HH, Kanikula AM, Benning MM, Rayment I, Holden HM (1993). "Molecular structure of kanamycin nucleotidyltransferase determined to 3.0-A resolution". Biochemistry 32 (45): 11977–84. PMID 8218273. doi:10.1021/bi00096a006.
- ↑ Jevons MP (1961). "Celbenin-resistant staphylococci". BMJ 1 (5219): 124–5. doi:10.1136/bmj.1.5219.124-a.
- ↑ Johnson AP, Aucken HM, Cavendish S, Ganner M, Wale MC, Warner M, Livermore DM, Cookson BD (2001). "Dominance of EMRSA-15 and -16 among MRSA causing nosocomial bacteraemia in the UK: analysis of isolates from the European Antimicrobial Resistance Surveillance System (EARSS)". J Antimicrob Chemother 48 (1): 143–4. PMID 11418528. doi:10.1093/jac/48.1.143.
- ↑ Blot SI, Vandewoude KH, Hoste EA, Colardyn FA (2002). "Outcome and attributable mortality in critically Ill patients with bacteremia involving methicillin-susceptible and methicillin-resistant Staphylococcus aureus". Arch Intern Med 162 (19): 22293–5. PMID 12390067. doi:10.1001/archinte.162.19.2229.
- ↑ Hiramatsu K, Hanaki H, Ino T, Yabuta K, Oguri T, Tenover FC (1997). "Methicillin-resistant Staphylococcus aureus clinical strain with reduced vancomycin susceptibility" (PDF). J Antimicrob Chemother 40 (1): 135–6. PMID 9249217. doi:10.1093/jac/40.1.135.
- ↑ Chang S, Sievert DM, Hageman JC, Boulton ML, Tenover FC, Downes FP, Shah S, Rudrik JT, Pupp GR, Brown WJ, Cardo D, Fridkin SK (2003). "Infection with vancomycin-resistant Staphylococcus aureus containing the vanA resistance gene". N Engl J Med 348 (14): 1342–7. PMID 12672861. doi:10.1056/NEJMoa025025.
- ↑ Menichetti F (2005). "Current and emerging serious Gram-positive infections". Clin Microbiol Infect 11 (Suppl 3): 22–8. PMID 15811021. doi:10.1111/j.1469-0691.2005.01138.x.
- ↑ Quinn, G. A.; Cole, A. M (2007). "Suppression of innate immunity by a nasal carriage strain of Staphylococcus aureus increases its colonization on nasal epithelium". Immunology 122 (1): 80–9. PMC 2265977. doi:10.1111/j.1365-2567.2007.02615.x.
- ↑ Sing A, Tuschak C, Hoermansdorfer S (2008). "Methicillin-Resistant Staphylococcus aureus in a Family and Its Pet Cat". N Engl J Med 358: 1200–1. doi:10.1056/NEJMc0706805.
- ↑ Cook H, Furuya E, Larson E, Vasquez G, Lowy F (2007). "Heterosexual transmission of community-associated methicillin-resistant Staphylococcus aureus". Clin Infect Dis 44 (3): 410–3. PMID 17205449. doi:10.1086/510681.
- ↑ Neely AN, Maley MP (2000). "Survival of enterococci and staphylococci on hospital fabrics and plastic". J. Clin. Microbiol. 38 (2): 724–6. PMC 86187. PMID 10655374.
- ↑ Shafiei Y, Razavilar V, Javadi A (2011). "Thermal Death Time of Staphylococcus Aureus (PTCC=29213) and Staphylococcus Epidermidis (PTCC=1435) in Distilled Water" (PDF). Australian Journal of Basic and Applied Sciences 5 (11): 1551–4. Arquivado dende o orixinal (PDF) o 19 de outubro de 2012. Consultado o 23 de xuño de 2013.
- ↑ Iwase, Tadayuki; Uehara, Yoshio; Shinji, Hitomi; Tajima, Akiko; Seo, Hiromi; Takada, Koji; Agata, Toshihiko; Mizunoe, Yoshimitsu (20 May 2010). "Staphylococcus epidermidis Esp inhibits Staphylococcus aureus biofilm formation and nasal colonization" (PDF). Nature 465 (7296): 346–9. PMID 20485435. doi:10.1038/nature09074. Arquivado dende o orixinal (PDF) o 06 de outubro de 2012. Consultado o 23 de xuño de 2013.
Véxase tamén[editar | editar a fonte]
| Commons ten máis contidos multimedia sobre: Staphylococcus aureus |
| Wikispecies posúe unha páxina sobre: Staphylococcus aureus |
Outros artigos[editar | editar a fonte]
- Staphylococcus aureus resistente á meticilina (SARM, MRSA)
Ligazóns externas[editar | editar a fonte]
- StopMRSANow.org — prevención do SARM (MRSA)
- TheMRSA.com — Infección por SARM.




