Obesidade
| Obesidade | |
|---|---|
| Clasificación e recursos externos | |
 Peso normal, sobrepeso e obesidade. | |
| ICD-10 | E66 |
| ICD-9 | 278 |
| OMIM | 601665 |
| DiseasesDB | 9099 |
| MedlinePlus | 007297 |
Se cre que pode requirir tratamento, por favor, consúltello ao médico. | |
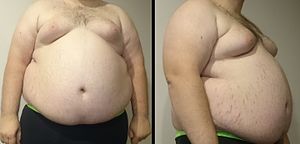
A obesidade (do latín obesitāte) é unha condición médica,[1][2][3] ás veces considerada unha enfermidade, producida pola acumulación excesiva de graxa no organismo. Isto pode provocar efectos adversos na saúde, como a redución da esperanza de vida e o aumento de problemas derivados.[4][5] Unha persoa é considerada obesa cando o seu índice de masa corporal (IMC), un indicador que se obtén ó dividir o peso da persoa en quilos entre o cadrado da altura en metros, excede 30 os kg/m2.[6] Considerado dun xeito técnico, sempre que se dea unha inxestión de calorías (a través dos alimentos) maior que o gasto enerxético do corpo haberá un cúmulo de calorías en forma de graxa. O corpo humano almacena calorías extras nesta forma porque é o medio máis eficaz, almacenando o dobre de calorías no mesmo peso do que se almacenaría como carbohidratos ou proteína.
A obesidade incrementa a probabilidade de padecer diversas doenzas, particularmente doenzas do corazón, diabetes tipo 2, certos tipos de cancro, e artrose.[5] A causa máis común da obesidade é a combinación do consumo excesivo de comida, falta de actividade física e a susceptibilidade xenética. Malia isto, algúns casos son causados polos xenes, desordes endócrinas, fármacos ou enfermidades mentais. As probas que apoian que hai persoas obesas que aínda comendo pouco gañan peso son limitadas; de media, as persoas obesas teñen un gasto enerxético maior que as que non o son debido á enerxía necesaria para manter un incremento de masa corporal.[7][8]
A dieta e o exercicio físico son os piares do tratamento da obesidade. A calidade da dieta pode mellorar reducindo o consumo de alimentos con altos niveis de graxa ou azucre, e incrementando o consumo de fibra alimentaria. Os medicamentos anti-obesidade poden ser tomadas para reducir o apetito ou inhibir a absorción de graxa xunto cunha dieta saudable. Se a dieta, o exercicio e a medicación non son efectivos, os balóns gástricos poden axudar na perda de peso e tamén existe a posibilidade de recorrer á cirurxía para minguar o volume do estómago e lonxitude do intestino, o que supón unha redución da sensación de fame e da capacidade para absorber os nutrientes da comida.[9][10]
A obesidade é a principal causa de mortes previsibles en todo o mundo, e está a ter un incremento da incidencia tanto en adultos coma en nenos. Para as autoridades é un dos máis serios problemas de saúde pública do século XXI.[11] Socialmente, está estigmatizada na meirande parte do mundo (particularmente no occidente), malia ser vista como un símbolo de saúde e fertilidade noutras épocas da historia, como segue a ser nalgunhas partes do mundo.[5][12] No 2013, a "Asociación Médica Americana" clasificou a obesidade como unha doenza.[13][14]
O 14 de decembro celébrase en España o Día Nacional da Persoa Obesa[15].
Clasificación
[editar | editar a fonte]| Categoría[16] | BMI (kg/m2) |
|---|---|
| delgado | < 18.5 |
| Peso normal | 18.5 – 24.9 |
| Sobrepeso | 25.0 – 29.9 |
| Obeso (clase I) | 30.0 – 34.9 |
| Obeso (clase II) | 35.0 – 39.9 |
| Obeso (clase III) | ≥ 40.0 |

A obesidade adoita definirse como unha acumulación substancial de graxa corporal que podería afectar á saúde.[17]As organizacións médicas tenden a clasificar ás persoas como obesas baseándose no índice de masa corporal (IMC), unha relación entre o peso dunha persoa en quilogramos e o cadrado da súa estatura en metros. Para os adultos, a Organización Mundial da Saúde (OMS) define "sobrepeso" como un IMC igual ou superior a 25, e "obesidade" como un IMC igual ou superior a 30.[17] Os Centros para o Control e a Prevención de Enfermidades (CDC) dos EE.UU. subdividen a obesidade en función do IMC, denominando obesidade de clase 1 a un IMC de 30 a 35; obesidade de clase 2 a un IMC de 35 a 40; e obesidade de clase 3 a un IMC superior a 40.[18]
No caso dos nenos, as medidas de obesidade teñen en conta a idade xunto coa altura e o peso. Para os nenos de 5 a 19 anos, a OMS define a obesidade como un IMC con dúas desviacións estándar por encima da media para a súa idade (un IMC ao redor de 18 para un neno de cinco anos; ao redor de 30 para un de 19 anos).[17][19] Para os nenos menores de cinco anos, a OMS define a obesidade como un peso tres desviacións estándar por encima da media para a súa estatura.[17]
Algunhas organizacións particulares han introducido algunhas modificacións nas definicións da OMS.[20] A literatura cirúrxica desvincula a obesidade de clase II e III ou só a de clase III noutras categorías cuxos valores exactos aínda se discuten.[21]
- Calquera IMC ≥ 35 ou 40 kg/m2 é "obesidade severa".
- Un IMC ≥ 35 kg/m2 que sofre problemas de saúde relacionados coa obesidade ou ten ≥ 40 ou 45 kg/m2 é "obesidade mórbida".
- Un IMC ≥ 45 ou 50 kg/m2 é "súper obesidade".
Como as poboacións asiáticas desenvolven consecuencias negativas para a saúde cun IMC máis baixo que os caucásicos, algunhas nacións redefiniron a obesidade; Xapón definiu a obesidade como calquera IMC superior a 25 kg/m2[22] mentres que China utiliza un IMC superior a 28 kg/m2.[20]
A métrica da obesidade preferida nos círculos académicos é a porcentaxe de graxa corporal (BF%), a relación entre o peso total da graxa dunha persoa e o seu peso corporal, e o IMC considérase simplemente unha forma de aproximar o BF%.[23] En xeral, considérase que os niveis superiores ao 32% nas mulleres e ao 25% nos homes indican obesidade.
O IMC ignora as variacións entre individuos nas cantidades de masa corporal magra, especialmente músculo. As persoas que realizan traballos físicos pesados ou deportes poden ter valores de IMC elevados a pesar de ter pouca graxa. Por exemplo, máis da metade dos xogadores da NFL están clasificados como "obesos" (IMC ≥ 30), e 1 de cada 4 está clasificado como "extremadamente obeso" (IMC ≥ 35), segundo a métrica do IMC.[24] Con todo, a súa porcentaxe de graxa corporal medio, un 14%, está dentro do que se considera un rango saudable.[25] Do mesmo xeito, os loitadores de sumo poden ser categorizados polo IMC como "severamente obesos" ou "moi severamente obesos", pero moitos loitadores de Sumo non son categorizados como obesos cando se utiliza no seu lugar a porcentaxe de graxa corporal (tendo <25% de graxa corporal).[26] Descubriuse que algúns loitadores de sumo non tiñan máis graxa corporal que un grupo de comparación sen sumo, e que os seus elevados valores de IMC debíanse á súa gran cantidade de masa corporal magra..[26]
Segundo a Enquisa Nacional de Saúde 2011-2012, presentada polo Ministerio de Sanidade o 14 de marzo de 2013, a obesidade afecta o 17% da poboación española de 18 anos ou máis (16% entre as mulleres e 18% entre os homes) e o sobrepeso ó 37% da poboación (33,5% e 45,3%, respectivamente). Facendo un estudo histórico obsérvase como estas porcentaxes van crecendo ano tras ano: en 1987 a obesidade afectaba o 7,9% das mulleres e o 6,9% dos homes, e en 2003, o 13,9% e o 13,3% respectivamente.
Na poboación infantil (entre 2 e 18 anos), as porcentaxes de obesidade son do 9,6% da poboación.
Efectos sobre a saúde
[editar | editar a fonte]A obesidade aumenta o risco de que unha persoa desenvolva diversas enfermidades metabólicas, enfermidades cardiovasculares, artrose, enfermidade de Alzhéimer, depresión e certos tipos de cancro..[27] Segundo o grao de obesidade e a presenza de trastornos comórbidos, a obesidade asóciase a unha esperanza de vida entre 2 e 20 anos menor.[28][27] Un IMC elevado é un marcador de risco, pero non unha causa directa, das enfermidades provocadas pola dieta e a actividade física.[29]
Mortalidade
[editar | editar a fonte]A obesidade é unha das principais causas evitables de morte en todo o mundo .[30][31] O risco de mortalidade é menor cun IMC de 20–25 kg/m2[32][28][33] nos non fumadores e de 24-27 kg/m2 nos fumadores actuais, cun risco que aumenta cos cambios en calquera dirección.[34][35] Isto parece ocorrer en polo menos catro continentes.[33] Outras investigacións suxiren que a asociación do IMC e o perímetro da cintura coa mortalidade ten forma de O ou de J, mentres que a asociación entre a relación cintura-cadeira e a relación cintura-altura coa mortalidade é máis positiva.[36] Nos asiáticos, o risco de efectos negativos para a saúde empeza a aumentar entre os 22 e os 25 kg/m2.[37] En 2021, a Organización Mundial da Saúde estimou que a obesidade causaba polo menos 2,8 millóns de mortes ao ano.[38] Máis ou menos, a obesidade reduce a esperanza de vida entre seis e sete anos,[5][39] un IMC de 30-35 kg/m2 reduce a esperanza de vida entre dous e catro anos,[28] mentres que a obesidade grave (IMC ≥ 40 kg/m2) reduce a esperanza de vida en dez anos.[28]
Morbilidade
[editar | editar a fonte]A obesidade aumenta o risco de padecer moitas afeccións físicas e mentais. Estas comorbilidades maniféstanse con maior frecuencia no síndrome metabólico,[5] unha combinación de trastornos médicos que inclúe: diabetes mellitus tipo 2, presión arterial alta, colesterol alto en sangue, e niveis altos de triglicéridos.[40] Un estudo do Hospital RAK descubriu que as persoas obesas teñen un maior risco de desenvolver COVID-19 persistente.[41] Os Centros de Control e Prevención de Enfermidades (CDC) descubriron que a obesidade é o factor de risco máis importante de enfermidade grave por COVID-19.[42]
As complicacións están directamente causadas pola obesidade ou indirectamente relacionadas a través de mecanismos que comparten unha causa común, como unha dieta inadecuada ou un estilo de vida sedentario. A forza da relación entre obesidade e afeccións específicas varía. Un dos máis fortes é o vínculo coa diabetes de tipo 2. O exceso de graxa corporal é a causa do 64% dos casos de diabetes en homes e do 77% en mulleres.[43]
As consecuencias para a saúde divídense en dúas grandes categorías: as atribuíbles para os efectos do aumento da masa graxa (como artrose, apnea obstructiva do soño, estigmatización social) e as debidas ao aumento do número de células graxas (diabetes, cancro, enfermidade cardiovascular, enfermidade do fígado graxo non alcohólico).[5][44] O aumento da graxa corporal altera a resposta do organismo á insulina, o que pode provocar resistencia á insulina. O aumento da graxa tamén crea un estado proinflamatorio,[45][46] e un estado protrombótico.[44][47]
| Sector médico | Condición | Ámbito médico | Condición |
|---|---|---|---|
| Cardioloxía | Dermatoloxía | ||
| Endocrinoloxía e medicina reprodutiva | Gastroenteroloxía |
| |
| Neuroloxía | Oncoloxía[61] | ||
| Psiquiatría |
|
Pneumoloxía |
|
| Reumatoloxía e ortopedia | Uroloxía e Nefroloxía |
Insatisfacción co peso corporal
[editar | editar a fonte]
A obesidade caracterízase tamén como un problema de natureza estética e psicolóxica, alén de ser un gran risco para a saúde.
Sabemos que a relación dun individuo cos demais parte do xeito no que os nosos sentidos actúan e espertan en nós sensacións de atracción ou de rexeitamento. Sendo a visión un destes sentidos, a imaxe corporal que a persoa posúe é indispensábel para unha vida saudábel. A importancia da mesma leva a que a persoa se prece consigo, sabendo que a positividade deste factor contribúe, non só ao desenvolvemento de relacións coa sociedade, senón tamén coa autoestima e carisma presente en cada un de nós.
Esta imaxe corporal reflicte como vemos e o que vemos no mundo. A través das interaccións cos outros, modificamos a nosa imaxe, en función do que gustamos e do ambiente no que vivimos. Recollendo todos estes datos, podemos afirmar que a imaxe corporal está directamente influenciada por factores fisiolóxicos, psicolóxicos e sociolóxicos.
E aquí chega o conflito. O peso corporal está relacionado coa imaxe corporal que damos. Dentro das posibilidades do peso corporal dunha persoa, existe unha clase na que a persoa excede o peso ideal que debería ter, sendo chamada persoa obesa. Así, o peso corporal tamén se ve influenciado polos factores antes indicados e consecuentemente a obesidade é un problema derivado do mesmo.
Cando se sente un descontento grande coa imaxe corporal, hai unha tendencia ó comezo de dietas inadecuadas, inxestión emocional e compulsiva, disturbios na alimentación que poden xerar problemas aínda máis graves (anorexia, bulimia), exercicio excesivo e diminución da capacidade cognitiva.
Son cada vez máis as persoas que fican descontentas coa súa imaxe corporal debido a factores desta natureza. É por iso que a imaxe corporal é tamén cada vez máis coñecida como un problema médico e psicolóxico.
A referencia a comportamentos perante a insatisfacción co peso corporal pode tender a un aumento excesivo de peso (cando a persoa é ou coida que é magra) ou a unha diminución drástica de peso (cando a persoa é ou coida que é gorda). Neste momento, son moitas máis as persoas que tenden a comportamentos de perda de peso que as outras. Porén, é de salientar que aínda que moitas persoas o tenten, son poucas aquelas que realmente conseguen atinxir plenamente os obxectivos propostos.
A consciencia de que é necesario mudar é dos puntos máis importantes nesta área. Se a persoa está insatisfeita ou está mesmo con problemas graves de saúde, a iniciativa persoal é esencial. Só así se pode tornar unha persoa receptiva á posta en funcionamento de programas e tratamentos adecuados á doenza en cuestión.
Obesidade mórbida
[editar | editar a fonte]A obesidade mórbida é así chamada por ser unha condición causante de morbideza ou doenza por si soa. Os obesos mórbidos teñen máis tendencia ao diabetes mellitus (azucre no sangue), á hipertensión arterial (presión alta) e a problemas cardíacos e pulmonares.
O tratamento é con dietas e medicamentos inhibidores do apetito, podendo ata culminar coa necesidade de cirurxías para os obesos mórbidos refractarios ao tratamento medicamentoso e dietoterápico. Estes procedementos cirúrxicos son en xeral coñecidos como gastroplastias e só se deben facer despois da avaliación dun clínico, un nutrólogo, un psicólogo e un fisioterapeuta, alén do cirurxián. Equipos ben formados poden tamén contar con enfermeiros, asistentes sociais, profesionais de educación física e outros.
Notas
[editar | editar a fonte]- ↑ Powell-Wiley TM, Poirier P, Burke LE, Després JP, Gordon-Larsen P, Lavie CJ, et al. (maio de 2021). "Obesity and Cardiovascular Disease: A Scientific Statement From the American Heart Association". Circulation 143 (21). pp. e984–e1010. doi:10.1161/CIR.0000000000000973.
- ↑ CDC (21 de marzo de 2022). "Causes and Consequences of Childhood Obesity". Centers for Disease Control and Prevention (en inglés). Consultado o 21 de setembro do 2023.
- ↑ "Policy Finder | AMA". policysearch.ama-assn.org. Consultado o 21 de setembro do 2023.
- ↑ WHO 2000 p.6
- ↑ 5,00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,11 5,12 5,13 5,14 5,15 5,16 5,17 5,18 5,19 5,20 5,21 5,22 Haslam DW, James WP (2005). "Obesity". Lancet 366 (9492): 1197–209. PMID 16198769. doi:10.1016/S0140-6736(05)67483-1.
- ↑ WHO 2000 p.9
- ↑ Kushner, Robert (2007). Humana Press, ed. Treatment of the Obese Patient (Contemporary Endocrinology). Totowa, NJ. p. 158. ISBN 1-59745-400-1. Consultado o 5 de abril de 2009.
- ↑ Adams JP, Murphy PG (2000). "Obesity in anaesthesia and intensive care". Br J Anaesth 85 (1): 91–108. PMID 10927998. doi:10.1093/bja/85.1.91.
- ↑ NICE 2006 p.10–11
- ↑ Imaz I, Martínez-Cervell C, García-Alvarez EE, Sendra-Gutiérrez JM, González-Enríquez J (2008). "Safety and effectiveness of the intragastric balloon for obesity. A meta-analysis". Obes Surg 18 (7): 841–6. PMID 18459025. doi:10.1007/s11695-007-9331-8.
- ↑ Barness LA, Opitz JM, Gilbert-Barness E (2007). "Obesity: genetic, molecular, and environmental aspects". American Journal of Medical Genetics 143A (24): 3016–34. PMID 18000969. doi:10.1002/ajmg.a.32035.
- ↑ Woodhouse R (2008). "Obesity in art: A brief overview". Front Horm Res. Frontiers of Hormone Research 36: 271–86. ISBN 978-3-8055-8429-6. PMID 18230908. doi:10.1159/000115370.
- ↑ Pollack, Andrew (18 de xuño de 2013). "A.M.A. Recognizes Obesity as a Disease". The New York Times. Arquivado dende o orixinal o 23 de xuño de 2013. Consultado o 30 de novembro de 2013.
- ↑ Weinstock, Matthew (21 de xuño de 2013). American Hospital Association, ed. "The Facts About Obesity". H&HN. Arquivado dende o orixinal o 09 de setembro de 2013. Consultado o 24 de xuño de 2013.
- ↑ "14 de Diciembre, Día Nacional de la Persona Obesa". Europa Press (en castelán). 14 de decembro de 2017.
- ↑ The SuRF Report 2 (PDF). The Surveillance of Risk Factors Report Series (SuRF). World Health Organization. 2005. p. 22.
- ↑ 17,0 17,1 17,2 17,3 "Obesity and overweight". World Health Organization. 9 de xuño de 2021. Consultado o 16 de marzo de 2022.
- ↑ "Defining Adult Overweight and Obesity". U.S. Centers for Disease Control and Prevention. 7 de xuño de 2021. Consultado o 21 de setembro do 2023.
- ↑ "BMI-for-age (5–19 years)". World Health Organization. Consultado o 16 de marzo de 2022.
- ↑ 20,0 20,1 Bei-Fan Z (decembrode 2002). "Predictive values of body mass index and waist circumference for risk factors of certain related diseases in Chinese adults: study on optimal cut-off points of body mass index and waist circumference in Chinese adults". Asia Pac J Clin Nutr 11 (Suppl 8). pp. S685–93. doi:10.1046/j.1440-6047.11.s8.9.x.; Originally printed as Zhou BF (marzo de 2002). "Predictive values of body mass index and waist circumference for risk factors of certain related diseases in Chinese adults--study on optimal cut-off points of body mass index and waist circumference in Chinese adults". Biomedical and Environmental Sciences 15 (1). pp. 83–96. PMID 12046553.
- ↑ Sturm R (July 2007). "Increases in morbid obesity in the USA: 2000–2005". Public Health 121 (7). pp. 492–6. PMC 2864630. PMID 17399752. doi:10.1016/j.puhe.2007.01.006.
- ↑ Kanazawa M, Yoshiike N, Osaka T, Numba Y, Zimmet P, Inoue S (2005). "Criteria and Classification of Obesity in Japan and Asia-Oceania". Nutrition and Fitness: Obesity, the Metabolic Syndrome, Cardiovascular Disease, and Cancer. World Review of Nutrition and Dietetics 94. pp. 1–12. ISBN 978-3-8055-7944-5. PMID 16145245. doi:10.1159/000088200.
- ↑ Jacob C Seidell; Katherine M Flegal (1997). "Assessing obesity: classification and epidemiology" (PDF). British Medical Bulletin.
- ↑ "Many NFL Players Fatter Than Couch Potatoes".
- ↑ "NFL Players Not at Increased Heart Risk: Study finds they showed no more signs of cardiovascular trouble than general male population".
- ↑ 26,0 26,1 Yamauchi, T; Abe, T; Midorikawa, T; Kondo, M (2004). "Body composition and resting metabolic rate of Japanese college Sumo wrestlers and non-athlete students: are Sumo wrestlers obese?". Anthropological Science 112 (2): 179–185. doi:10.1537/ase.040210.
- ↑ 27,0 27,1 Blüher M (May 2019). "Obesity: global epidemiology and pathogenesis". Nature Reviews. Endocrinology 15 (5). pp. 288–298. PMID 30814686. doi:10.1038/s41574-019-0176-8.
- ↑ 28,0 28,1 28,2 28,3 Whitlock G, Lewington S, Sherliker P, Clarke R, Emberson J, Halsey J, Qizilbash N, Collins R, Peto R (marzo de 2009). "Body-mass index and cause-specific mortality in 900 000 adults: collaborative analyses of 57 prospective studies". Lancet 373 (9669). pp. 1083–96. PMC 2662372. PMID 19299006. doi:10.1016/S0140-6736(09)60318-4.
- ↑ Chiolero A (outubro de 2018). "Why causality, and not prediction, should guide obesity prevention policy". The Lancet. Public Health 3 (10). pp. e461–e462. PMID 30177480. doi:10.1016/S2468-2667(18)30158-0.
- ↑ Mokdad AH, Marks JS, Stroup DF, Gerberding JL (marzo de 2004). "Actual causes of death in the United States, 2000". JAMA 291 (10). pp. 1238–45. PMID 15010446. doi:10.1001/jama.291.10.1238.
- ↑ Allison DB, Fontaine KR, Manson JE, Stevens J, VanItallie TB (outubro de 1999). "Annual deaths attributable to obesity in the United States". JAMA 282 (16). pp. 1530–8. PMID 10546692. doi:10.1001/jama.282.16.1530.
- ↑ Aune D, Sen A, Prasad M, Norat T, Janszky I, Tonstad S, Romundstad P, Vatten LJ (May 2016). "BMI and all cause mortality: systematic review and non-linear dose-response meta-analysis of 230 cohort studies with 3.74 million deaths among 30.3 million participants". BMJ 353. pp. i2156. PMC 4856854. PMID 27146380. doi:10.1136/bmj.i2156.
- ↑ 33,0 33,1 Di Angelantonio E, Bhupathiraju S, Wormser D, Gao P, Kaptoge S, Berrington de Gonzalez A, et al. (August 2016). "Body-mass index and all-cause mortality: individual-participant-data meta-analysis of 239 prospective studies in four continents". Lancet 388 (10046): 776–86. PMC 4995441. PMID 27423262. doi:10.1016/S0140-6736(16)30175-1.
- ↑ Calle EE, Thun MJ, Petrelli JM, Rodriguez C, Heath CW (outubro de 1999). "Body-mass index and mortality in a prospective cohort of U.S. adults". The New England Journal of Medicine 341 (15): 1097–105. PMID 10511607. doi:10.1056/NEJM199910073411501.
- ↑ Pischon T, Boeing H, Hoffmann K, Bergmann M, Schulze MB, Overvad K, van der Schouw YT, Spencer E, Moons KG, Tjønneland A, Halkjaer J, Jensen MK, Stegger J, Clavel-Chapelon F, Boutron-Ruault MC, Chajes V, Linseisen J, Kaaks R, Trichopoulou A, Trichopoulos D, Bamia C, Sieri S, Palli D, Tumino R, Vineis P, Panico S, Peeters PH, May AM, Bueno-de-Mesquita HB, van Duijnhoven FJ, Hallmans G, Weinehall L, Manjer J, Hedblad B, Lund E, Agudo A, Arriola L, Barricarte A, Navarro C, Martinez C, Quirós JR, Key T, Bingham S, Khaw KT, Boffetta P, Jenab M, Ferrari P, Riboli E (novembro de 2008). "General and abdominal adiposity and risk of death in Europe". The New England Journal of Medicine 359 (20). pp. 2105–20. PMID 19005195. doi:10.1056/NEJMoa0801891.
- ↑ Carmienke S, Freitag MH, Pischon T, Schlattmann P, Fankhaenel T, Goebel H, Gensichen J (June 2013). "General and abdominal obesity parameters and their combination in relation to mortality: a systematic review and meta-regression analysis". European Journal of Clinical Nutrition 67 (6). pp. 573–85. PMID 23511854. doi:10.1038/ejcn.2013.61.
- ↑ WHO Expert Consultation (xaneiro de 2004). "Appropriate body-mass index for Asian populations and its implications for policy and intervention strategies". Lancet 363 (9403). pp. 157–63. PMID 14726171. doi:10.1016/s0140-6736(03)15268-3.
- ↑ "Obesity". www.who.int (en inglés). Consultado o 21 de setembro do 2023.
- ↑ Peeters A, Barendregt JJ, Willekens F, Mackenbach JP, Al Mamun A, Bonneux L (xaneiro de 2003). "Obesity in adulthood and its consequences for life expectancy: a life-table analysis" (PDF). Annals of Internal Medicine 138 (1). pp. 24–32. PMID 12513041. doi:10.7326/0003-4819-138-1-200301070-00008. hdl:1765/10043.
- ↑ Grundy SM (xuño de 2004). "Obesity, metabolic syndrome, and cardiovascular disease". The Journal of Clinical Endocrinology and Metabolism 89 (6). pp. 2595–600. PMID 15181029. doi:10.1210/jc.2004-0372.
- ↑ "Obesity linked to long Covid-19, RAK hospital study finds". Khaleej Times. 12 de agosto de 2021. Consultado o 29 de setembro do 2023.
- ↑ Kompaniyets L, Pennington AF, Goodman AB, Rosenblum HG, Belay B, Ko JY, et al. (xullo de 2021). "Underlying Medical Conditions and Severe Illness Among 540,667 Adults Hospitalized With COVID-19, March 2020 – March 2021". Preventing Chronic Disease 18 (Centers for Disease Control and Prevention). pp. E66. PMC 8269743. PMID 34197283. doi:10.5888/pcd18.210123.
- ↑ Seidell 2005 p.9
- ↑ 44,0 44,1 Bray GA (xuño de 2004). "Medical consequences of obesity". The Journal of Clinical Endocrinology and Metabolism 89 (6). pp. 2583–9. PMID 15181027. doi:10.1210/jc.2004-0535.
- ↑ Shoelson SE, Herrero L, Naaz A (maio de 2007). "Obesity, inflammation, and insulin resistance". Gastroenterology 132 (6). pp. 2169–80. PMID 17498510. doi:10.1053/j.gastro.2007.03.059.
- ↑ Shoelson SE, Lee J, Goldfine AB (xullo de 2006). "Inflammation and insulin resistance". The Journal of Clinical Investigation 116 (7). pp. 1793–801. PMC 1483173. PMID 16823477. doi:10.1172/JCI29069.
- ↑ Dentali F, Squizzato A, Ageno W (xullo 2009). "The metabolic syndrome as a risk factor for venous and arterial thrombosis". Seminars in Thrombosis and Hemostasis 35 (5). pp. 451–7. PMID 19739035. doi:10.1055/s-0029-1234140.
- ↑ Lu Y, Hajifathalian K, Ezzati M, Woodward M, Rimm EB, Danaei G (marzo de 2014). "Metabolic mediators of the effects of body-mass index, overweight, and obesity on coronary heart disease and stroke: a pooled analysis of 97 prospective cohorts with 1·8 million participants". Lancet 383 (9921). pp. 970–83. PMC 3959199. PMID 24269108. doi:10.1016/S0140-6736(13)61836-X.
- ↑ Aune D, Sen A, Norat T, Janszky I, Romundstad P, Tonstad S, Vatten LJ (febreiro de 2016). "Body Mass Index, Abdominal Fatness, and Heart Failure Incidence and Mortality: A Systematic Review and Dose-Response Meta-Analysis of Prospective Studies". Circulation 133 (7). pp. 639–49. PMID 26746176. doi:10.1161/CIRCULATIONAHA.115.016801.
- ↑ Darvall KA, Sam RC, Silverman SH, Bradbury AW, Adam DJ (febreiro de 2007). "Obesity and thrombosis". European Journal of Vascular and Endovascular Surgery 33 (2). pp. 223–33. PMID 17185009. doi:10.1016/j.ejvs.2006.10.006.
- ↑ 51,0 51,1 51,2 51,3 Yosipovitch G, DeVore A, Dawn A (xuño de 2007). "Obesity and the skin: skin physiology and skin manifestations of obesity". Journal of the American Academy of Dermatology 56 (6). pp. 901–16; quiz 917–20. PMID 17504714. doi:10.1016/j.jaad.2006.12.004.
- ↑ Hahler B (xuño de 2006). "An overview of dermatological conditions commonly associated with the obese patient". Ostomy/Wound Management 52 (6). pp. 34–6, 38, 40 passim. PMID 16799182.
- ↑ 53,0 53,1 53,2 Arendas K, Qiu Q, Gruslin A (xuño de 2008). "Obesity in pregnancy: pre-conceptional to postpartum consequences". Journal of Obstetrics and Gynaecology Canada 30 (6). pp. 477–488. PMID 18611299. doi:10.1016/s1701-2163(16)32863-8.
- ↑ 54,0 54,1 54,2 54,3 Dibaise JK, Foxx-Orenstein AE (xullo de 2013). "Role of the gastroenterologist in managing obesity". Expert Review of Gastroenterology & Hepatology (Review) 7 (5). pp. 439–51. PMID 23899283. doi:10.1586/17474124.2013.811061.
- ↑ Harney D, Patijn J (2007). "Meralgia paresthetica: diagnosis and management strategies". Pain Medicine (Review) 8 (8). pp. 669–77. PMID 18028045. doi:10.1111/j.1526-4637.2006.00227.x.
- ↑ Bigal ME, Lipton RB (xaneiro de 2008). "Obesity and chronic daily headache". Current Pain and Headache Reports (Review) 12 (1). pp. 56–61. PMID 18417025. doi:10.1007/s11916-008-0011-8.
- ↑ Sharifi-Mollayousefi A, Yazdchi-Marandi M, Ayramlou H, Heidari P, Salavati A, Zarrintan S, Sharifi-Mollayousefi A (febreiro de 2008). "Assessment of body mass index and hand anthropometric measurements as independent risk factors for carpal tunnel syndrome". Folia Morphologica 67 (1). pp. 36–42. PMID 18335412.
- ↑ Beydoun MA, Beydoun HA, Wang Y (maio de 2008). "Obesity and central obesity as risk factors for incident dementia and its subtypes: a systematic review and meta-analysis". Obesity Reviews (Meta-analysis) 9 (3). pp. 204–18. PMC 4887143. PMID 18331422. doi:10.1111/j.1467-789X.2008.00473.x.
- ↑ Wall M (marzo de 2008). "Idiopathic intracranial hypertension (pseudotumor cerebri)". Current Neurology and Neuroscience Reports (Review) 8 (2). pp. 87–93. PMID 18460275. doi:10.1007/s11910-008-0015-0.
- ↑ Munger KL, Chitnis T, Ascherio A (novembro de 2009). "Body size and risk of MS in two cohorts of US women". Neurology (Comparative Study) 73 (19). pp. 1543–50. PMC 2777074. PMID 19901245. doi:10.1212/WNL.0b013e3181c0d6e0.
- ↑ Basen-Engquist K, Chang M (febreiro de 2011). "Obesity and cancer risk: recent review and evidence". Current Oncology Reports 13 (1). pp. 71–6. PMC 3786180. PMID 21080117. doi:10.1007/s11912-010-0139-7.
- ↑ 62,0 62,1 62,2 Poulain M, Doucet M, Major GC, Drapeau V, Sériès F, Boulet LP, Tremblay A, Maltais F (abril de 2006). "The effect of obesity on chronic respiratory diseases: pathophysiology and therapeutic strategies". CMAJ 174 (9). pp. 1293–9. PMC 1435949. PMID 16636330. doi:10.1503/cmaj.051299.
- ↑ Poly TN, Islam MM, Yang HC, Lin MC, Jian WS, Hsu MH, Jack Li YC (5 de febreiro de 2021). "Obesity and Mortality Among Patients Diagnosed With COVID-19: A Systematic Review and Meta-Analysis". Frontiers in Medicine 8. p. 620044. PMC 7901910. PMID 33634150. doi:10.3389/fmed.2021.620044.
- ↑ Aune D, Norat T, Vatten LJ (decembro de 2014). "Body mass index and the risk of gout: a systematic review and dose-response meta-analysis of prospective studies". European Journal of Nutrition 53 (8). pp. 1591–601. PMID 25209031. doi:10.1007/s00394-014-0766-0.
- ↑ Tukker A, Visscher TL, Picavet HS (marzo de 2009). "Overweight and health problems of the lower extremities: osteoarthritis, pain and disability". Public Health Nutrition (Research Support) 12 (3). pp. 359–68. PMID 18426630. doi:10.1017/S1368980008002103.
- ↑ Molenaar EA, Numans ME, van Ameijden EJ, Grobbee DE (novembro de 2008). "[Considerable comorbidity in overweight adults: results from the Utrecht Health Project]". Nederlands Tijdschrift voor Geneeskunde (English abstract) (en neerlandés) 152 (45). pp. 2457–63. PMID 19051798.
- ↑ Corona G, Rastrelli G, Filippi S, Vignozzi L, Mannucci E, Maggi M (2014). "Erectile dysfunction and central obesity: an Italian perspective". Asian Journal of Andrology 16 (4). pp. 581–91. PMC 4104087. PMID 24713832. doi:10.4103/1008-682X.126386.
- ↑ Hunskaar S (2008). "A systematic review of overweight and obesity as risk factors and targets for clinical intervention for urinary incontinence in women". Neurourology and Urodynamics (Review) 27 (8). pp. 749–57. PMID 18951445. doi:10.1002/nau.20635.
- ↑ Ejerblad E, Fored CM, Lindblad P, Fryzek J, McLaughlin JK, Nyrén O (xuño de 2006). "Obesity and risk for chronic renal failure". Journal of the American Society of Nephrology (Research Support) 17 (6). pp. 1695–702. PMID 16641153. doi:10.1681/ASN.2005060638.
- ↑ Makhsida N, Shah J, Yan G, Fisch H, Shabsigh R (setembro de 2005). "Hypogonadism and metabolic syndrome: implications for testosterone therapy". The Journal of Urology (Review) 174 (3). pp. 827–34. PMID 16093964. doi:10.1097/01.ju.0000169490.78443.59.
- ↑ Pestana IA, Greenfield JM, Walsh M, Donatucci CF, Erdmann D (outubro de 2009). "Management of "buried" penis in adulthood: an overview". Plastic and Reconstructive Surgery (Review) 124 (4). pp. 1186–95. PMID 19935302. doi:10.1097/PRS.0b013e3181b5a37f.
Véxase tamén
[editar | editar a fonte]| Wikimedia Commons ten máis contidos multimedia na categoría: Obesidade |
Bibliografía
[editar | editar a fonte]- Mazza, C. (2001). Obesidad en pediatría: Panorama Actual. SAOTA, Obesidad; 12 (1):28-30.
Artigos relacionados
[editar | editar a fonte]Ligazóns externas
[editar | editar a fonte]- Enquisa Nacional de Saúde 2011-2012[Ligazón morta] (Ministerio de Sanidade, 14.03.2013)
- Reuters MSN: "Durmir axuda a adelgazar, suxire estudo" Arquivado 23 de setembro de 2007 en Wayback Machine.
- Artigo sobre a obesidade de Iria Veiga en Praza Pública.

