Resistencia a antibióticos

A resistencia a antibióticos é a resistencia que adquiren as bacterias a un antibiótico ao que normalmente eran sensibles de forma natural. A resistencia a antibióticos forma parte dun concepto máis amplo que é a resistencia a antimicrobianos, que se aplica a todos os microbios e a outras substancias antimicrobianas,[2][3] e que se define como a capacidade adquirida por un microorganismo de resistir os efectos dun axente quimioterapéutico ao que é sensible habitualmente.[4] Algunhas bacterias son insensibles a certos antibióticos de forma natural (por exemplo, unha bacteria que non ten parede, como un micoplasma, é insensible a un antibiótico que afecte á parede). Outros modos de facerse resistentes é por medio de mutacións; ou por adquirir resistencia cedida por outra especie ou cepa bacteriana (por exemplo, pode pasarlle un plásmido con xenes de resistencia).[5] A resistencia pode aparecer espontaneamente debido a mutacións aleatorias que aparecen de repente; ou máis comunmente por unha selección gradual co tempo, e a causa do mal uso de antibióticos e antimicrobianos.[6] Os microbios resistentes son máis difíciles de tratar, e requiren o uso de medicamentos alternativos ou de altas doses, o que pode ser máis custoso e ter máis efectos tóxicos. Os microbios resistentes a múltiples antimicrobianos denomínanse resistentes a multifármacos ou drogas; ou ás veces, informalmente, superbmicrobios ou superbichos.[7] A resistencia antimicrobiana é responsable dun aumento de millóns de mortes ao ano,[8] e está xerando unha crecente preocupación en medicina. Hai agora unhas poucas infeccións que son completamente intratables debido á resistencia. Todas as clases de microbios desenvolven resistencia; nos fungos hai resistencia a antifúnxicos; nos virus hai resistencia a antivirais (e ademais son resistentes a todos os antibióticos de forma natural); nos protozoos hai resistencia a antiprotozoarios; e nas bacterias hai resistencia a antibióticos.
Os antibióticos só deberían utilizarse cando é necesario por prescrición dos profesionais da saúde.[9] O prescritor debería seguir os cinco principios para a administración de fármacos: que sexa o paciente adecuado, o fármaco adecuado, a dose correcta, a ruta correctra, e o tempo correcto.[10] Son preferibles os antibióticos de curto espectro aos de amplo espectro sempre que sexa posible, xa que atacar de forma efectiva e axeitada a organismos específicos é menos probable que cause resistencia.[11] Deberían facerse cultivos antes do tratamento sempre que sexa indicado e o tratamento debería cambiarse baseándose nos datos de susceptibilidade.[12][13] Para as persoas que teñen que tomar estes medicamentos en casa a información sobre o seu uso correcto é esencial. A hixiene e desinfección durante os coidados sanitarios é moi importante para evitar o espallamento de patóxenos e a necesidade de usar antibióticos.[12]
O aumento da resistencia aos antimicrobianos pode atribuírse a tres causas: uso incorrecto dos antibióticos na poboación humana; na poboación animal; e o espallamento de cepas resistentes entre fontes humanas e non humanas.[6] Os antibióticos incrementan a presión selectiva en poboaciósns bacterianas, causando que as bacterias vulnerables morran, pero as bacterias resistentes sobreviven e seguen crecendo, polo que se incrementa progresivamente a porcentaxe de bacterias resistentes na poboación, e é máis probable que a seguinte infección sexa causada por unha bacteria resistente. Conforme a resistencia aos antibióticos se está facendo máis común hai unha maior necesidade de tratamentos alternativos, con novas terapias antibióticas, aínda que o desenvolvemento de novos antimicrobianos é raro.[14] Hai moitos programas nacionais e internacionais que monitorizan os programas sobre a ameaza da resistencia microbiana aos fármacos. Exemplos de bacterias resistentes incluídas neste programa son: Staphylococcus aureus resistente á meticilina (SARM), S. aureus resistente á vancomicina, bacterias produtoras de beta-lactamase de espectro ampliado (ESBL), Enterococcus resistente á vancomicina, Acinetobacter baumannii resistente a multifármacos.[15]
Un informe da Organización Mundial da Saúde (OMS) de abril de 2014 indicaba o seguinte: "esta seria ameaza xa non é unha predición para o futuro, está ocorrendo xa agora en todas as rexións do mundo e ten o potencial de afectar a calquera, de calquera idade, en calquera país. A resistencia a antibióticos (cando a bacteria cambia, os antibióticos xa non funcionan en persoas que os necesitan para tratar infeccións) é agora unha grande ameaza para a saúde pública."[16] Para favorecer a acción colectiva contra esta ameaza propuxéronse tratados internacionais sobre a resistencia antimicrobiana.[17] Os países máis pobres son os máis afectados por esta ameaza.[9]
Definición
[editar | editar a fonte]
A OMS define a resistencia antimicrobiana como unha resistencia do microorganismo ao fármaco antimicrobiano que antes servía para tratar eficazmente a infección por ese microorganismo.[3] Unha persoa non pode facerse resistente aos antibióticos, xa que a resistencia é unha propiedade do microbio que infecta a esa persoa.[19]
Causas
[editar | editar a fonte]A existencia de bacterias resistentes aos antibióticos é anterior ao uso médico de antibióticos;[20][21][22] pero o aumento do uso de antibióticos fixo que moitas bacterias se fixesen resistentes polo proceso de presión evolutiva.[23][24]
Entre as razóns do aumento do uso de antibióticos están:
- Aumento da dispoñibilidade global desde a década de 1950.
- Venda incontrolada en moitos países de renda baixa ou media, onde poden obterse sen receita, o que moitas veces ten o resultado de que se usan indebidamente.[25]:1060
- Exceso de prescrición.
- Toma de doses incorrectas inferiores ás necesarias, ou ás veces falsificación dos medicamentos que conteñen doses inferiores ás indicadas no frasco (como ocorreu en certos países).
- Interrupción da medicación antes de tempo.
- Uso masivo en gandería.
O uso de antibióticos na alimentación do gando a baixas doses para promover o seu crecemento é ou era unha práctica aceptada en moitos países industrializados e sábese que iso fai incrementar os niveis de resistencia.[26][27] A liberación de grandes cantidades de antibióticos no ambiente durante a súa fabricación farmacéutica por medio dunha eliminación inadecuada de augas residuais incrementa o risco de que as cepas resistentes se desenvolvan e espallen.[28][29] Non se sabe con certeza se os xabóns e outros produtos con antibacterianos contribúen á resistencia a antibióticos, pero son desaconsellados por outras razóns.[30][31]
Medicina humana
[editar | editar a fonte]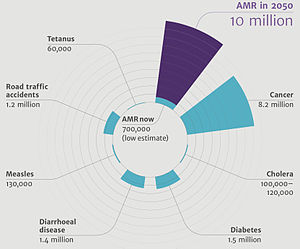
O incremento da resistencia baceriana está ligado ao volume de antibióticos prescrito, e con non seguir exactamente as instrucións da prescrición (non seguir o tratamento ata o final).[32] As prescricións inadecuadas de antibióticos atribúense a varias causas, incluíndo que os pacientes insisten en solicitar ao médico a súa prescrición, que os médicos os prescriben cando non teñen tempo de explicar por que non son necesarios, ou porque os prescriben por cautela por razóns médicas ou legais.[33]
Considérase que a metade dos antibióticos usados en humanos son innecesarios e inapropiados.[6] Por exemplo, segundo o resultado dun estudo, a terceira parte da xente cre que os antibióticos son efectivos contra o catarro común,[34] e os catarros son unha das razóns comúns para prescribir antibióticos[35] malia que é unha enfermidade vírica e os antibióticos son inútiles contra os virus.[36][37]
A resistencia a antibióticos increméntase coa duración do tratamento; por tanto, con tal de que se manteña o mínimo efectivo, os tratamentos curtos con antibióticos é probable que diminúan as taxas de resistencia, reduzan os custos, e teñan mellores resultados e menores complicacións.[11] Hai tratamentos curtos para a pneumonía adquirida na comunidade[38] peritonite bacteriana espontánea,[39] infeccións pulmonares en coidados intensivos,[40] o denominado abdome agudo,[41] infeccións do oído medio, sinusite e infeccións de garganta,[42] e lesións intestinasis penetrantes.[43][44] Nalgunhas situacións un tratamento curto pode que non cure a infección pero tampouco un tratamento longo.[45][46] Como o paciente pode sentirse mellor antes de que a infección sexa erradicda, os médicos poden darlle instrucións para que saiba cando é seguro deixar de tomalos. Algúns investigadores avogan porque os médicos usen tratamentos curtos con antibióticos, e reavalíen o paciente uns días despois, e paren o tratamento se xa non hai síntomas de infección.[47]
Certas clases de antibióticos orixinan máis resistencia que outras. Por exemplo, obsérvanse maiores taxas de infeccións por SARM cando se usan glicopéptidos, cefalosporinas, e quinolonas.[48][49] As cefalosporinas e especialmene as quinolonas e a clindamicina, é máis probable que faciliten a colonización por Clostridium difficile.[50][51]
Certos factores que se dan en unidades de coidados intensivos como a aplicacion de ventilación mecánica e múltiples enfermidades subxacentes tamén parecen contribuír á resistencia baceriana cando se usan antibióticos.[52] Unha mala hixiene do persoal do hospital foi asociada co espallamento de organismos resistentes.[53][54]
Os factores sociais, como a violencia estrutural ou pobreza en certas rexións afecta aos programas de tratamento de cepas resistentes.[55]
Veterinaria
[editar | editar a fonte]
A Organización Mundial da Saúde concluíu que o uso inapropiado de antibióticos na cría de animais contribúe á emerxencia e espallamento de xermes resistentes a antibióticos, e que o uso de antibióticos nos alimentos animais como promotores do crecemento dos animais debería ser restrinxido.[56] A Organización Mundial para a Saúde Animal, á que pertencen 180 países, engadiu ao Código de Saúde de Animais terrestres unha serie de directrices con recomendacións aos seus membros para a creación e harmonización de programas de vixilancia e monitorización nacionais da resistencia antimicrobiana,[57] monitoring of the quantities of antibiotics used in animal husbandry,[58] e recomendacións que aseguran un uso apropiado e prudente das substancias antibióticas. Outras directrices animan a implantar metodoloxías que axuden a establecer os factores de risco asociados e avalíen o risco da resistencia a antibióticos.[59]
En moitos países está ou estaba permitido dar alimentos con antibióticos ao gando. Por exemplo, nos Estados Unidos, en 2013[60], o 80 % dos antibióticos que se vendían eran para usalos co gando (ver a regulación legal actual máis abaixo en Prevención/Regulación do uso en animais). A maioría destes antibióticos se lle daban a animais que estaban sans. Unha práctica normal é mesturar antibióticos coa comida do animal para promocionar que estean en condicións saudables e favorecer así o crecemeto do animal,[61] o que produce maiores beneficios económicos.[27][62] Este uso dos antibióticos en animais está en gran medida implicado na emerxencia da resistencia a antibióticos dos microorganismos.[6][63] O uso de antibióticos en animais pode clasificarse en terapéutico, profiláctico, metafiláctico, e para a promoción do crecemento.[64] Aínda que todos estes usos favorecen a resistencia, os usos non terapéuticos expoñen a grandes cantidades de animais, e, por tanto, de bacterias, durante períodos detempo máis longos, e a doses máis baixas, polo que son especialmente preocupantes.

Algúns antibióticos que se usan en animais non se usan en humanos, como os ionóforos usados en ruminantes,[66] Outros úsanse tanto en animais coma en humanos, como a penicilina e algunhas formas de tetraciclina.[67] Historicamente, preocupou máis as doses que quedasen de antibióticos nos alimentos animais de consumo humano (carne, leite, ovos) que os efectos da resistencia a antibióticos.
En investigacións realizadas demostrouse nalgúns casos unha ocasional transmisión de bacterias resistentes de animais a humanos. As bacterias resistentes poden ser transmitidas de animais a humanos de tres maneiras: ao consumir alimentos de orixe animal, por contacto directo estreito, ou a través do ambiente.[68] Na primeira vía os métodos de conservación dos alimentos axudan a eliminar ou reducir a presenza de bacterias. Non obstante, Na maioría dos casos os patóxenos humanos resistentes orixináronse nos humanos e hai poucos casos de transferencias de animais a humanos.[69][70]
Resistencia natural
[editar | editar a fonte]A resistencia das bacterias a antibióticos por causas naturais é común.[71] Os xenes de resistencia aos antibióticos, igual que os propios antibióticos son antigos, e utilizábanos os microorganismos para competir uns contra outros.[72]:457–461 Moitas bacterias do solo non patóxenas viven nun ambiente onde hai fungos e outros microorganismos que producen antibióticos, e a posesión de plásmidos con xenes de resistencia dálle vantaxe ás bacterias. Os xenes que confiren resistencia denomínanse resistoma ambiental.[71] Estes xenes poden ser transferidos desde as bacterias que non causan enfermidades a outras que si, orixinando unha resistencia a antibióticos clinicamente significativa.[71] En 1952 observouse que existían bacterias resistentes á penicilina antes da utilización médica da penicilina;[73] e tamén se comprobou que había resistencia preexistente á estreptomicina.[74] En 1962, detectouse a presenza de penicilinase en endósporas dormentes de Bacillus licheniformis, revividas de solo seco entre raíces das plantas, conservadas desde 1689 no Museo Británico.[75][76][77] Seis cepas de Clostridium, atopadas nos intestinos dos cadáveres de dous membros da expedición Franklin (que morreron nos xeos do Ártico arredor de 1845) mostraron resistencia á cefoxitina e clindamicina.[78] A penicinilase debeu orixinarse como un mecanismo de defensa das bacterias nos seus hábitats, como no caso da bacteria rica en penicinilase Staphylococcus aureus, que viven co fungo produtor de penicilina Trichophyton, aínda que isto pode ser circunstancial.[77] A busca do antepasado da penicinilase centrouse nunha clase de proteínas que deben ser a priori capaces de combinarse especificamente coa penicilina.[79] A resistencia á cefoxitina e clindamicina á súa vez foi atribuída ao contacto de membros da mencionada expedición con microorganismos que as producen de forma natural ou por mutación aleatoria nos cromosomas de cepas de Clostridium.[78] Hai probas de que os metais pesados e outros contaminantes poden coseleccionar as bacterias resistentes a antibióticos, xerando unha fonte constante deles en pequenas cantidades.[80]
Medio ambiente
[editar | editar a fonte]A resistencia a antibióticos é un problema cada vez máis grave para os humanos e a vida silvestre en ambienes terrestres e acuáticos. A este respecto, a contaminación do medio ambiente, especialmente a través de "puntos quentes" como as augas residuais de hospitais e urbanas non tratadas, é un problema crecente de saúde pública.[81] Os antibióticos levan contaminando o ambiente desde a súa introdución por medio do lixo humano (restos de medicamentos, gandería), de animais, e da industria farmacéutica.[82] Xunto co lixo, van tamén bacterias resistentes, polo que se introducen así no medio ambiente. A medida que as bacterias se replican rapidamente, as bacterias resistentes que entran no ambiente replican os seus xenes de resistencia a medida que continúan dividíndose. Ademais, as bacterias que portan xenes de resistencia teñen a capacidade de espallar eses xenes cedéndoos a outras especies por transferencia horizontal de xenes. Por tanto, mesmo se o antibiótico específico xa non se está a introducir no medio ambiente, os xenes para a resistencia a antibióticos persistirán grazas a estas bacterias.[82] A resistencia a antibióticos está estendida en bacerias de vertebrados mariños e eles poden ser un importante reservorio de bacterias resistentes no ambiente mariño.[83]
Prevención
[editar | editar a fonte]Organización Mundial da Saúde
[editar | editar a fonte]En 2014, a OMS fixo as seguintes recomendacións:[16]
- As persoas poden facer fronte á resistencia bacteriana facendo o seguinteː
- usar os antibióticos só cando os prescriba un médico;
- completar todo o tratamento prescrito ata o final, mesmo se xa se sente ben;
- nunca compartir antibióticos con outras persoas ou usar antibióticos sobrantes de anteriores prescricións.
- Os profesionais da saúde e farmacéuticos poden axudar a facerlle fronte á resistencia asíː
- potenciar a prevención e control das infeccións;
- só prescribir e dispensar antibióticos cando son verdadeiramente necesarios;
- prescribir e dispensar os antibióticos correctos para tratar esa doenza.
- Os lexisladores poden axudar asíː
- reforzar a vixilancia das resistencias e a capacidade dos laboratorios;
- regular e promover o uso apropiado das medicinas.
- Os lexisladores e a industria poden contribuír a contrarrestar a resistencia das seguintes maneirasː
- fomentar a innovación e a investigación e desenvolvemento de novas ferramentas nese campo;
- promover a cooperación e compartir información entre todos os accionistas.
Duración dos antibióticos
[editar | editar a fonte]A duración do tratamento con antibióticos debería estar baseada na infección concreta e outros problemas de saúde que teña o paciente. Certas infeccións requiren tratamentos longos índa que a persoa xa se sinta ben. Noutras é apropiado parar o tratamento relativamente pronto en certos casos.[11]
Uso de antibióticos
[editar | editar a fonte]Os Países Baixos teñen a taxa máis baixa de prescrición de antibióticos da OCDE, de só 11,4 doses diarias definidas (DDD) por cada 1.000 persoas e por día en 2011. Alemaña e Suecia tamén teñen taxas de prescrición baixas, e a taxa de Suecia foi declinando desde 2007. Ao contrario, Grecia, Francia e Bélxica teñen altas taxas de prescrición de máis de 28 DDD.[84] Non está claro se as probas virais rápidas afectan ao uso de antibióticos en nenos.[85]
Monitorización
[editar | editar a fonte]ResistanceOpen é un mapa global de resistencia a antimicrobianos desenvolvido por HealthMap, que mostra datos agregados sobre resistencia antimicrobiana a partir de datos proporcionados polos usuarios e dispoñibles publicamente.[86][87] O sitio web pode mostrar datos nun raio de 25 millas (~33,6 km) arredor da localización. Os usuarios poden enviar datos de antibiogramas de hospitais e laboratorios. Os datos europeos danse na EARS-Net (European Antimicrobial Resistance Surveillance Network), que forma parte do ECDC. O ResistanceMap do Centro para a Dinámica de Enfermidades, Economía e Políticas (CDDEP), tamén proporciona datos sobre resistencia antimicrobiana a nivel global.[88]
Estratexias
[editar | editar a fonte]O uso excesivo de antibióticos converteuse nun dos factores que máis contribúe ao desenvolvemento de resistencia a antibióticos. Desde o comezo da era dos antibióticos, os antibióticos foron usados para tratar un amplo rango de enfermidades.[89] O principal problema é que os médicos moitas veces prescriben antibióticos a pacientes mal informados que cren que os antibióticos poden curar case todas as enfermidades, incluíndo infeccións virais como o catarro común. Nunha análise sobre prescricións de fármacos, ao 36% dos individuos con catarro ou unha infección das vías respiratorias superiores (ambas de orixe viral) se lles prescribiran antibióticos.[90] Estas prescricións o único que fan é incrementar o risco dun maior desenvolvemento de bacterias resistentes a antibióticos.
Hai crecentes chamamentos públicos para que se faga unha acción colectiva global para enfrontarse a esta ameaza, con propostas para asinar un tratado internacional sobre a resistencia antimicrobiana, pero aínda non se puxo en práctica. Un sistema desta natureza proporcionaría un mellor coñecemento das áreas con alta resistencia e a información necesaria para a avaliación de programas e outros cambios para loitar contra o problema. Algúns países, como Estados Unidos, lanzaron en marzo de 2015 un plan nacional para combter as bacterias resistentes a antibióticos, manter a eficacia dos antibióticos que xa están no mercado e desenvolver novos antibióticos e vacinas.[91]
A Organización Mundial da Saúde promocionou a primeira Semana Mundial de Concienciación sobre os Antibióticos entre o 16 e o 22 de novembro de 2015. O obxectivo desta semana é incrementar a preocupación mundial sobre este problema e promover o correcto uso de antibióticos en todos os campos para previr o desenvolvemento de máis resistencias no futuro.[92]
Vacinas
[editar | editar a fonte]Os microorganismos non desenvolven resistencia a vacinas porque estas o que fan é potenciar o sistema inmunitario do corpo, mentres que un antibiótico funciona separadamente das defensas normais do corpo. Ademais, se se incrementa o uso de vacinas, hai probas de que as cepas con resistencia a antibióticos diminuirán; a necesidade de usar antibióticos descenderá a medida que as vacinas impidan que se produza a infección.[93] Porén, as mutacións en certos virus xeran novas cepas que poden escapar da inmunidade inducida das vacinas; por exemplo, é necesario preparar unha vacina distinta cada ano contra o virus da gripe, específica para os antíxenos que ten a cepa do virus que se está estendendo ese ano. Tamén ocorre isto con lgunhas bacterias, como os Staphylococcus.[94]
Terapias alternativas
[editar | editar a fonte]propuxéronse terapias alternativas nas cales se toman rotativamente dous ou tres antibióticos en vez de tomar un só antibiótico, xa que as bacterias que resisten un antibiótico son matadas ao tomar o seguinte antibiótico. Fixéronse estudos que indican que este método reduce a taxa á que xorden bacterias resistentes in vitro.[95]
Desenvolvemento de novos fármacos
[editar | editar a fonte]Desde o descubrimento dos antibióticos, os esforzos de investigación e desenvolvemento (I+D) realizados proporcionaron novos fármacos a tempo para tratar as bacterias que se volveran resistentes aos vellos antibióticos, pero na década de 2000 creceu a preocupación porque este desenvolvemento se estaba facendo máis lento e algúns pacientes poderían quedar sen opcións de tratamento. Outra preocupación é o crecente risco de infeccións rebeldes en ciruruxía.[96] Certos tratamentos poden ter importantes efectos secundarios; por exemplo, o tratamento da tuberculose resistente a multidrogas pode causar xordeira ou incapacidade psicolóxica.[97] A crise potencial é o resultado dunha marcada diminución dos esforzos de I+D na industria.[98] O escaso financiamento da investigación sobre antibióticos empeorou a situación.[60][98] A industria farmacéutica ve poucos incentivos en investir en antibióticos porque son investimentos de gran risco en comparación con outros fármacos e os beneficios financeiros son probablemente menores que o custo do desenvolvemento do antibiótico.[99] En 2011, Pfizer, unha das últimas grandes compañías farmacéuticas que desenvolveron novos antibióticos, cesou neste esforzo de investigación primaria, mencionando que había un escaso beneficio para os accionistas comparado cos fármacos para enfermidades crónicas.[100] Porén, as compañías farmacéuticas pequenas e medias aínda seguen activas na investigación de novos antibióticos.
Nos Estados Unidos unha modificación legal permite que a FDA aprobe o uso dos antibióticos e antifúnxicos necesarios para as infeccións resistentes que poden ser mortais baseándose en datos de pequenos ensaios clínicos.[96][101] Os Centros para a Prevención e Control de Enfermidades (CDC) reforzarán a monitorización do uso de antibióticos para cepas resistentes en enfermidades potencialmente mortais, e farán públicos os datos.[102][103][104][105][106] Os Institutos Nacionais da Saúde dos Estados Unidos incrementaron os fondos para a investigación nese campo no período de 2013 a 2019.[107].[108]
Unha das causas principais da resistencia a antibióticos é o incremento da actividade de bombeo dos transportadores ABC microbianos, os cales diminúen a concentración do fármaco dentro da célula microbiana. Inhibidores dos transportadores ABC que poden usarse en combinación cos antibióticos están sendo comprobados en ensaios clínicos e están dispoñibles para tratamentos terapéuticos.[109]
Regulación do uso en animais
[editar | editar a fonte]Europa
[editar | editar a fonte]En 1997, os ministros de sanidade da Unión Europea votaron a prohibición do uso da avoparcina e outros catro antibióticos para promover o crecemento animal a partir de 1999.[110] En 2006 fíxose efectiva a prohibición do uso de antibióticos en produtos para a alimentación humana, coa excepción de dous antibióticos en alimentación avícola.[111] En Escandinavia, hai probas de que a prohibición fixo que houbese unha menor prevalencia da resistencia a antibióticos en poboacións de bacterias animais (non perigosas).[112] En 2004, varios países europeos conseguiron un declive na resistencia antimicrobiana en enfermidades humanas ao limitaren o uso de antimicrobianos na agricultura e industrias alimentarias sen poñer en perigo a saúde animal ou os custos económicos.[113]
Estados Unidos
[editar | editar a fonte]A FDA determinou en 1977 que hai probas do xurdimento de cepas de bacterias resistentes a antibióticos no gando. Con todo, a práctica de permitir a venda sen receita a particulares de antibióticos para uso animal continuou en todos os estados. En 2006 prohibiuse o uso de fluoroquinolona en avicultura.[114]
Despois de varias sentenzas, cambios legais e programas oficiais inicialmente volutarios,[115][116][117] en 2013 a FDA anunciou que se comezarían a dar os pasos para eliminar gradualmente o uso de antibióticos que teñen o obxectivo de promover o crecemento dos animais.[60][118] Ante a crecente preocupación dos consumidores por este uso dos antibióticos algunhas compañías adiantáronse introducindo no mercado produtos animais "libres de antibióticos".[119]
Mecanismos
[editar | editar a fonte]- Véxase tamén: Microevolución.


Os catro principais mecanismos polos cales os microorganismos adquiren resistencia aos antibióticos son:
- Inactivación ou modificación do fármaco. Por exemplo, a desactivación encimática da penicilina G nalgunhas bacterias resistentes á penicilina por medio da produción de β-lactamases. Normalmente, os encimas protectores producidos pola célula bacteriana engaden un grupo acetilo ou fosfato a un sitio específico do antibiótico, o que reducirá a súa capacidade de unirse aos ribosomas bacterianos e alterar a síntese de proteínas.[120]
- Alteración do sitio diana. Por exemplo, alteración da PBP, que é o sitio diana de unión da penicilina, nas bacterias SARM e outras bacterias resistentes á penicilina. Outro mecanismo protector que se encontra nalgunhas especies bacterianas é a protección das proteínas ribosómicas. Estas proteínas protexen á bacteria dos antibióticos que teñen como diana os ribosomas da célula, onde inhiben a síntese proteica. O mecanismo implica a unión das proteínas de protección do ribosoma aos ribosomas bacterianos, o que fai cambiar a súa conformación. Isto permite que os ribosomas continúen sintetizando proteínas esenciais para a célula ao impediren que os antibiótiocs se unan ao ribosoma e inhiban a síntese proteica.
- Alteración de vías metabólicas. Por exemplo, algunhas bacterias resistentes a sulfamidas non necesitan ácido para-aminobenzoico (PABA), un importante precursor da síntese de ácido fólico e ácidos nucleicos en bacterias inhibidas polas sulfamidas; en vez diso, igual que fan as células de mamíferos, pasan a usar o ácido fólico preformado.
- Redución da acumulación do fármaco. Fano diminuíndo a permeabilidade para o fármaco ou incrementando o efluxo activo do fármaco (bombeándoo fóra) a través da superficie celular.[121] Estas bombas especializadas poden encontrarse na membrana celular de certas especies de bacterias e utilízanse para bombear os antibióticos fóra da célula antes de que teñan a oportunidade de danar a célula. Estas bombas de efluxo son a miúdo activadas por un substrato específico asociado cun antibiótico.[122]

A resistencia antibióticos pode ser o resultado da transferencia horizontal de xenes,[123] e tamén de mutacións puntuais non ligadas no xenoma do patóxeno a unha taxa de 1 por cada 108 por replicación cromosómica. As mutacións son raras pero o feito de que a bacteria se reproduza a unha taxa tan alta permite que o efecto sexa significativo. Unha mutación pode producir un cambio no sitio de unión do antibiótico, que pode permitir que o sitio siga funcionando axeitadamente a pesar da presenza do antibiótico ou impedir a unión do antibiótico ao sitio. A proteína bacteriana LexA pode xogar un papel clave na adquisición de mutacións bacterianas dando resistencia a quinolonas e á rifampicina. Os danos no ADN inducen o xene SOS represor LexA a sufrir unha actividade autoproteolítica. Isto inclúe a transcrición de xenes que codifican a Pol II, Pol IV, e Pol V, que son tres ADN polimerases non esenciais necesarias para a mutación en resposta aos danos no ADN.[124] A acción antibiótica contra o patóxeno pode considerarse unha presión ambiental. Aquelas bacterias que teñen unha mutación que lles permite sobrevivir e reproducirse, persisten. Despois estas poden transmitir este trazo á súa descendencia, o que orixina a formación dunha colonia completamente resistente. Aínda que estas mutacións cromosómicas poden parecer beneficiosas para a bacteria ao proporcionaren resistencia a antibióticos, tamén supoñen un custo en fitness. Por exemplo, unha mutación ribosómica pode protexer unha célula bacteriana cambiando o sitio de unión do antibiótico pero tamén fará máis lento o proceso de síntese proteica.[120] Adicionalmente, un estudo comparou especificamente a fitness global das cepas resistentes a anibióticos de Escherichia coli e Salmonella typhimurium coas súas cepas que reverteron a mutación sensibles ao fármaco. Observouse unha redución da fitness global nas cepas resistentes a antibióticos, especialmente en taxa de crecemento.[125]
Coñécense tres mecanismos de resistencia á fluoroquinolona. Poden actuar algúns tipos de bombas de efluxo para diminuír a concentración de quinolona intracelular.[126] En bacterias gramnegativas, os xenes de resistencia mediados por plásmidos producen proteínas que poden unirse á ADN xirase, protexéndoa da acción das quinolonas. Finalmente, as mutacións en sitios clave da ADN xirase ou topoisomerase IV poden diminuír a súa afinidade de unión ás quinolons, diminuíndo a efectividade do fármaco.[127]
A resistencia a antibióticos pode tamén ser introducida artificialmente nun microorganismo por medio de protocolos de laboratorio, ás veces usando un marcador seleccionable para examinar os mecanismos de transferencia de xenes ou para identificar os individuos que absorberon un fragmento de ADN que incluía xenes de resistencia e outros xenes de interese. Un recente estudo demostrou que o grao de transferencia horizontal de xenes en Staphylococcus é moito maior do que previamene se pensaba, e comprende xenes con funcións que non só son a resistencia a antibióticos e virulencia, e non sempre son xenes situados dentro de elementos xenéticos móbiles.[128]
Durante moito tempo pensouse que para que un microorganismo se fixese resistente a antibióticos, debía estar nunha gran poboación. Porén, descubrimentos recentes indican que non hai necesidade de que existan grandes poboacións de bacterias para que apareza resistencia. Pequenas poboacións de E. coli nun gradiente de antibióticos poden facerse resistentes. Calquera ambiente heteroxéneo con respecto a un nutriente e gradientes de antibióticos pode facilitar o desenvolvemento de resistencia en pequenas poboacións bacterianas e isto tamén é certo para o corpo humano. Os investigadores hipotetizan que o mecanismo de desenvolvemento de resistencia está baseado en catro mutacións SNP no xenoma de E. coli producidos polo gradiente de antibióticos.
A resistencia a antibióticos pode estar codificada polo microorganismo no ADN cromosómico ou en plásmidos, chamdaos plásmidos R (de resistencia). A maioría das mutacións que se detectan en cultivos de laboratorio que foron antes sensibles a antibióticos encóntranse no ADN cromosómico, e adoitan ser modificacións da diana do antibiótico, pero na maioría das bacterias resistentes illadas de pacientes os xenes de resistencia están en plásmidos, que adoitan codificar encimas que inactivan o antibiótico, impiden que se incorpore ás células ou bombéano fóra. Moitos plásmidos R confiren resistencia a varios antibióticos.[4]
Organismos
[editar | editar a fonte]Bacterias
[editar | editar a fonte]Staphylococcus aureus
[editar | editar a fonte]- Artigo principal: Staphylococcus aureus resistente á meticilina.
O Staphylococcus aureus é un dos principais patóxenos resistentes. Encóntrase en mucosas e na pel humana de arredor da terceira parte da poboación, e é extremadamente adaptable á presión dos antibióticos. Foi unha das primeiras bacterias nas que se encontrou resistencia á penicilina, xa en 1947, só catro anos despois de que o fármaco fose producido masivamente. Despois a meticilina pasou a ser o antibiótico de elección para tratala, pero despois foi substituída pola oxacilina debido á toxicidade renal significativa da anterior. O Staphylococcus aureus resistente á meticilina (SARM ou MRSA) foi detectado primeiro en Gran Bretaña en 1961, e agora é "bastante común" nos hospitais, e causou moitos casos mortais de sepse en Reino Unido en 1999. Por exemplo, a metade das infeccións por S. aureus nos Estados Unidos son resistentes á penicilina, meticilina, tetraciclina e eritromicina.
Esta crecente resistencia fixo que o único axente efectivo naquel momento fose a vancomicina. Porén, a mediados da década de 1990 empezaron a aparecer cepas con niveis de resistencia intermedios (4–8 μg/ml), denominados S. aureus glicopéptido intermedio (SAGI ou GISA, glycopeptide-intermediate Staphylococcus aureus) ou S. aureus vancomicina intermedio (SAVI ou VISA, vancomycin-intermediate Staphylococcus aureus). O primeiro caso identificouse no Xapón en 1996, e esas cepas foron despois atopadas en hospitais en Inglaterra, Francia e os Estados Unidos. A primeira cepa documentada con resistencia completa á vancomicina (>16 μg/ml), denominada S. aureus resistente á vancomicina (SARV ou VRSA) apareceu nos Estados Unidos en 2002.[129] Porén, en 2011, probouse unha variante da vancomicina que se une ao peptidoglicano modificado con lactato e tamén á diana orixinal, e que ten potente actividade antimicrobiana.[130]
Unha nova clase de antibióticos, as oxazolidinonas, descubriuse na década de 1990, e o primeiro que se comercializou foi o linezolid, que é comparable á vancomicina en efectividade contra o SARM. Con todo, informouse de resistencia ao linezolid en S. aureus en 2001.[131]
As infeccións por SARM adquiridas na comunidade (SARM-AC ou CA-MRSA) están xurdindo agora como unha epidemia responsable de enfermidades mortais de progresión rápida, como a pneumonía necrotizante, sepse grave, e fascite necrotizante.[132] Algunhas das cepas de SARM resistentes, como USA400 (cepa MW2, liñaxe ST1) e USA300, adoitan ter xenes PVL Panton-Valentine leucocidina (PVL).[133]
Streptococcus e Enterococcus
[editar | editar a fonte]As infeccións por Streptococcus pyogenes (Streptococcus do grupo A: GAS) poden normalmene ser tratadas con moitos antibióticos, aínda que poden ser mortais nalgúns casos.[134] Xurdiron cepas de S. pyogenes resistentes a antibióticos macrólidos, pero todas elas seguen sendo susceptibles á penicilina.[135]
A resistencia de Streptococcus pneumoniae á penicilina e outros beta-lactámicos estase incrementando en todo o mundo. O principal mecanismo de resistencia implica a introdución de mutacións en xenes que codifican proteínas que se unen á penicilina. Crese que a presión selectiva xoga un importante papel, e o uso de antibióticos beta-lactámicos foi consderado un factor de risco para a infección e colonización. S. pneumoniae é responsable de pneumonía, bacteremia, otite media, meninxite, sinusite, peritonite e artrite.[135]
O Enterococcus faecalis e Enterococcus faecium resistentes a multidrogas están asociados a infeccións nosocomiais (hospitalarias).[136] Entre estas cepas están: Enterococcus resistente á penicilina, Enterococcus resistente á vancomicina, e Enterococcus resistente a linezolid.[137]
Pseudomonas aeruginosa
[editar | editar a fonte]Pseudomonas aeruginosa é un patóxeno oportunista moi común. Unha das características máis preocupantes de P. aeruginosa é a súa baixa susceptibilidade a antibióticos, que se atribúe á acción concertada de bombas de efluxo multifármacos e xenes de resistencia a antibióticos codificados no cromosoma (por exemplo, mexAB-oprM, mexXY) e á baixa permeabilidade das súas envolturas celulares.[138] Pseudomonas aeruginosa ten a capacidade de producir 4-hidroxi-2-alquilquinolinas (HAQs), as cales teñen potentes efectos prooxidantes, e se se sobreexpresan só un pouco xa incrementan a susceptibilidade a antibióticos. Un estudo no que se experimentou con biopelículas de P. aeruginosa atopou que unha alteración dos xenes relA e spoT producía unha inactivación da resposta grave (Stringent, SR) en células con limitación de nutrientes, que fai que as células sexan máis susceptibles aos antibióticos.[139]
Clostridium difficile
[editar | editar a fonte]Clostridium difficile é u patóxeno nosocomial que causa diarreas en todo o mundo,[140][141] que poden ser mortais.[142] Estas infeccións son máis frecuentes en persoas que recibiron recentemente un tratamento médico e/ou antibiótico, e son comúns durante as hospitalizacións.[15] A colite por C. difficile está máis fortemente asociada co uso de fluoroquinolonas, cefalosporinas, carbapenems, e clindamicina.[143][144][145]
Os antibióticos, especialmente os de amplo espectro (como a clindamicina) alteran a flora intestinal normal. Isto pode orixinar un crecemento de C. difficile. Informouse da presenza de C. difficile resistente á clindamicina como axente causante de gromos diarreicos en hospitais norteamericanos entre 1989 e 1992.[146] Tamén se informou nos Estados Unidos de gromos xeograficamente dispersos de cepas de C. difficile resistentes ás fluoroquinolonas, como ciprofloxacina e levofloxacina, en 2005.[147]
Enterobacteriáceas resistentes a carbapenem
[editar | editar a fonte]En 2013 apareceron infeccións difíciles de tratar ou intratables por enterobacteriáceas resistentes a carbapenem (ERC ou CRE, carbapenem-resistant Enterobacteriaceae) en hospitais. Estas cepas son resistentes a case todos os antibióticos dispoñibles e case a metade dos pacientes con estas infeccións no torrente cirulatorio acaban morrendo por esa causa.[15]
Acinetobacter resistente a multidrogas
[editar | editar a fonte]Acinetobacter é unha baceria gramnegativa que causa pneumonía ou infeccións sanguíneas en pacientes gravemente enfermos. O Acinetobacter resistente a multifármacos fíxose moi resistente aos antibióticos.[15]
Campylobacter resistente a fármacos
[editar | editar a fonte]Campylobacter causa diarreas, a miúdo sangrantes. Os pacientes graves trátanse con ciprofloxacina e azitromicina, pero a bacteria empeza a presentar resistencia a estes antibióticos.[15]
Salmonella e E. coli
[editar | editar a fonte]As infección por Escherichia coli e Salmonella adoita ser o resultado do consumo de alimentos ou auga contaminada. Son bacterias comúns en infeccións nosocomiais, e as cepas que se encontran nos hospitais son a miúdo resistentes a antibióticos.[148] Desde 1993, algunhas cepas de E. coli son resistentes a múltiples tipos de fluoroquinolonas en veterinaria e medicina humana.[149][150]
Aínda que as mutacións por si soas poden causar resistencia a antibióticos, un estudo de 2008 atopou resistencias á exposición a antibióticos que non podían ser explicadas só por mutación.[151] Este estudo enfocouse sobre o desenvolvemento da resistencia en E. coli a tres antibióticos: ampicilina, tetraciclina, e ácido nalidíxico. Algunhas das resistencias que a bacteria desenvolveu debíanse a herdanza epixenética en vez de á herdanza directa dun xene mutado. A reversión a un estado de sensibilidade ao antibiótico era relativamente común tamén.[151] Na epixenética altérase a expresión do xene sen que este se modifique. Pode producirse por metilación do ADN ou modificación de histonas. Por tanto, a resistencia pode ocorrer tanto por mutacións aleatorias coma por marcadores epixenéticos que afectan á expresión de xenes de resistencia.[151]
A resistencia ás polimixinas apareceu en 2011.[152] En 2015 descubriuse unha forma fácil de espallar esta resistencia por medio dun plásmido chamado MCR-1.[152]
Acinetobacter baumannii
[editar | editar a fonte]En 2004, os Centros para o Control de Enfermidades e Prevención (CDC) dos Estados Unidos informaron dun crecente número de infeccións no torrente sanguíneo por Acinetobacter baumannii en hospitais militares que trataban feridos nas guerras de Iraq/Kuwait e Afganistán que mostraban múltiple resistencia (MRAB), e algúns dos illamentos eran resistentes a todos os fármacos probados.[153][154]
Klebsiella pneumoniae
[editar | editar a fonte]As bacterias que producen carbapenemase de Klebsiella pneumoniae (KPC) son un grupo de bacilos gramnegativos emerxentes moi resistentes a fármacos que causan infeccións con significativa morbilidade e mortalidade, cuxa incidencia está incrementándose rapidamente en hospitais de todo o mundo. Klebsiella pneumoniae ten numerosos mecanismos para a resistencia a antibióticos, moitos dos cales están localizados en elementos xenéticos de alta mobilidade.[155] Os antibióticos carbapenem (ata agora o tratamento de último recurso para as infeccións resistentes) non son normalmente efectivos contra os organismos produtores de KPC.[156]
Mycobacterium tuberculosis
[editar | editar a fonte]A tuberculose está incrementándose en todo o mundo, especialmente nos países en desenvolvemento. A tuberculose resistente aos antibióticos denomínase tuberculose resistente a multidrogas (TB RMD ou MDR TB), a cal causa 150.000 mortes anualmente.[157] A epidemia da infección por VIH/SIDA contribuíu tamén a isto.[158]
A tuberculose era antes considerada unha das enfermidades máis frecuentes e graves, e non tivo cura ata que se descubriu a estreptomicina en 1943.[159] Porén a bacteria, Mycobacterium tuberculosis, axiña desenvolveu resistencia. Desde entón, utilizáronse fármacos como a isoniazida e a rifampina. Pero M. tuberculosis desenvolveu resistencia aos fármacos por mutacións espontáneas no seu xenoma. Agora a resistencia a fármacos é común, polo que o tratamento xeralmente se fai con máis dun fármaco. Denomínase tuberculose resistente a fármacos estensivamente (XDR TB) á aquela que tamén resiste aos fármacos de segunda liña.[158][160]
A resistencia que presenta o bacilo da tuberculose ao isoniazid, rifampina, e outros trtamentos comúns estase convertendo nun reto clínico crecente. Non hai probas de se esta bacteria ten plásmidos de resistencia,[161] pero non ten a oportunidade de interaccionar con outras bacterias para compartir plásmidos, debido á natureza da doenza.[161][162]
Neisseria gonorrhoeae
[editar | editar a fonte]Neisseria gonorrhoeae é a bacteria transmitida por vía sexual que produce a gonorrea, a cal causa inflamacións da uretra, cervix uterino, farinxe, ou recto.[15][15] Na década de 1940 xa se dispoñía dun tratamento efectivo con penicilina, pero na década de 1970 as cepas resistentes xa eran predominantes. A resistencia á penicilian desenvolveuse na bacteria por medio de dous mecanismos: resistencia mediada polo cromosoma (CMRNG) e resistencia mediada pola penicilinase (PPNG). A mediada polo cromosoma implica unha mutación por pasos do xene penA, que codifica a proteína de unión á penicilina (PBP-2); do xene mtr, que codifica unha bomba de efluxo que retira a penicilina do interior da célula; e do xene penB, que codifica as porinas da parede celular da bacteria. A resistencia mediada por penicilinase implica a adquisición dunha beta-lactamase portada nun plásmido.[163] N. gonorrheoea ten unha gran facilidade para a transferencia horizontal de xenes, e como resultado, a existencia de calquera cepa resistente a un fármaco se espalla rapidamente a outras cepas.
As Fluoroquinolonas foron un tratamento útil de seguinte liña que se usou ata que o microorganismo consegiu resistilo por medio de bombas de efluxo e mutacións no xene gyrA, que codifica a ADN xirase.[163] Desde 2007 utilizáronse as cefalosporinas de terceira xeación para tratar a gonorrea, pero tamén xurdiron cepas resistentes. En 2010, o tratamento recomendado é unha soa inxección intramuscular de 250 mg de ceftriaxona, ás veces en combinación con azitromicina ou doxicuclina.[164][165] Porén, certas cepas de N. gonorrhoeae poden ser resistentes a antibióticos que normalmente se usan para o tratamento, como: cefixime (unha cefalosporina oral), ceftriaxona (unha cefalosporina inxectable), azitromicina, aminoglicósidos, e tetraciclina.[15]
Virus
[editar | editar a fonte]Os antibióticos non afectan aos virus, polo que contra eles se usan outros fármacos distintos chamados fármacos antivirais, que afectan a partes vitais do ciclo de replicación do virus para que este non se poida reproducir. Hai antivirais para combater, por exemplo, a SIDA, hepatite B, hepatite C, gripe, infeccións por virus herpes como as producidas polo virus da varicela zóster, o citomegalovirus e o virus de Epstein-Barr. Algunhas cepas de cada un destes virus adquiriron resistencia a algún dos fármacos.[166]
A resistencia aos antivirais contra o VIH é problemática, e mesmo evolucionaron cepas con resistencia a multifármacos.[167] As cepas resistentes do VIH xorden rapidamente se só se usa un fármaco antiviral.[168] Usar conxuntamente tres ou máis fármacos contribúe a controlar o problema, pero son necesarios novos fármacos debido ao continuo xurdimento de cepas resistentes.[169]
Fungos
[editar | editar a fonte]As infeccións por fungos causan unha alta morbilidade e mortalidade en persoas inmunocomprometidas, como as que teñen VIH/SIDA, tuberculose ou reciben quimioterapia.[170] O fungo Candida albicans, o Cryptococcus neoformans e o Aspergillus fumigatus causan a maioría destas infeccións e presentan con frecuencia reistencia aos antifúnxicos.[171] A resistencia a multifármacos nos fungos está incrementándose debido ao amplo uso dos fármacos antifúnxicos no tratamento de persoas inmunocomprometidas.[172]
Especies de Candida resistentes a Fluconazole son un problema emerxente.[15] Máis de 20 especies de Candida poden causar candidíase, entre elas a máis común é Candida albicans. Algunhas cepas de Candida están facéndose resistentes a axentes antifúnxicos de primeira e segunda liña como os azoles e equinocandinas.[15]
Parasitos
[editar | editar a fonte]Os protozoos parasitos que causan enfermidades como a malaria, tripanosomíase, toxoplasmose, criptosporidiose e leishmaníase son patóxenos de grande importancia.[173]
Os parasitos da malaria que son resitentes aos fármacos correntemente usados son xa comúns e isto levou a incrementar os esforzos para desenvolver novos fármacos.[174] Con todo, xa se informou de resistencia a novos fármacos como a artemisinina. O problema da resistencia a fármacos tamén está multiplicando os intentos por conseguir unha vacina.[175]
Os Trypanosoma orixinan a tripanosomíase africana e a enfermidade de Chagas.[176][177] Non hai vacinas que impidan estas infeccións, polo que se usan fármacos como a pentamidina, suramin, benznidazole e nifurtimox, pero informouse de casos de infeccións resistentes a eles.[173]
A leishmaníase é un importante problema sanitario especialmente en países subtropicais e tropicais, polo que preocupa a resistencia aos fármacos que se empeza a detectar no seu tratamento.[178]
Aplicacións
[editar | editar a fonte]A resistencia a antibióticos é unha importante ferramenta para a enxeñaría xenética e clonación de xenes. Construíndo un plásmido que conteña un xene de resistencia a antibióticos, que pode ser sometido a enxeñaría ou expresdo, un investigador pode asegurarse de que cando a bacteria se replique, só as células que leven o plásmido sobrevivan. Isto asegura que o xene que está sendo manipulado (que vai acompañado polo xene de resistencia) se transmitiu cando a bacteria se replicou.
En xeral, os antibióticos máis comunmente usados en enxeñaría xenética son antibióticos xa "vellos", como os seguintes:
Na industria, o uso da resistencia de antibióticos está desfavorecida, xa que manter os cultivos bacterianos requiriría utilizar grandes cantidades de antibióticos. Prefírese o uso de cepas bacterianas auxotróficas e plásmidos de substitución de función.
Notas
[editar | editar a fonte]- ↑ Kirby-Bauer Disk Diffusion Susceptibility Test Protocol Arquivado 07 de xuño de 2016 en Wayback Machine., Jan Hudzicki, ASM
- ↑ "Review on Antimicrobial Resistance". amr-review.org. Consultado o 20 de maio de 2016.
- ↑ 3,0 3,1 "Antimicrobial resistance Fact sheet N°194". who.int. abril de 2014. Consultado o 7 de marzo de 2015.
- ↑ 4,0 4,1 M. T. Madigan, J. M. Martinko, J. Parker. Brok. Biología de los microorganismos. 10ª edición (2003). Pearson-Prentice Hill. Páxinas 711-713. ISBN 84-205-3679-2.
- ↑ "General Background: About Antibiotic Resistance". www.tufts.edu. Arquivado dende o orixinal o 23 de outubro de 2015. Consultado o 2015-10-30.
- ↑ 6,0 6,1 6,2 6,3 "About Antimicrobial Resistance". www.cdc.gov. Consultado o 2015-10-30.
- ↑ "Antibiotic Resistance Questions & Answers". Get Smart: Know When Antibiotics Work. Centers for Disease Control and Prevention, USA. 30 de xuño de 2009. Consultado o 20 de marzo de 2013.
- ↑ WHO (abril de 2014). "Antimicrobial resistance: global report on surveillance 2014". WHO. WHO. Consultado o 9 de maio de 2015.
- ↑ 9,0 9,1 Swedish work on containment of antibiotic resistance – Tools, methods and experiences (PDF). Stockholm: Public Health Agency of Sweden. 2014. pp. 16–17, 121–128. ISBN 978-91-7603-011-0. Arquivado dende o orixinal (PDF) o 23 de xullo de 2015. Consultado o 21 de xullo de 2016.
- ↑ "The Five Rights of Medication Administration". www.ihi.org. Arquivado dende o orixinal o 24 de outubro de 2015. Consultado o 2015-10-30.
- ↑ 11,0 11,1 11,2 "Duration of antibiotic therapy and resistance". NPS Medicinewise. National Prescribing Service Limited trading, Australia. 13 de xuño de 2013. Arquivado dende o orixinal o 23 de xullo de 2015. Consultado o 22 de xullo de 2015.
- ↑ 12,0 12,1 "CDC Features – Mission Critical: Preventing Antibiotic Resistance". www.cdc.gov. Consultado o 2015-07-22.
- ↑ Leekha, Surbhi; Terrell, Christine L.; Edson, Randall S. (2011-01-01). "General Principles of Antimicrobial Therapy". Mayo Clinic Proceedings 86 (2): 156–167. PMC 3031442. PMID 21282489. doi:10.4065/mcp.2010.0639.
- ↑ Cassir, N; Rolain, JM; Brouqui, P (2014). "A new strategy to fight antimicrobial resistance: the revival of old antibiotics.". Frontiers in microbiology 5: 551. PMC 4202707. PMID 25368610. doi:10.3389/fmicb.2014.00551.
- ↑ 15,00 15,01 15,02 15,03 15,04 15,05 15,06 15,07 15,08 15,09 "Biggest Threats - Antibiotic/Antimicrobial Resistance - CDC". www.cdc.gov. Consultado o 2016-05-05.
- ↑ 16,0 16,1 "WHO's first global report on antibiotic resistance reveals serious, worldwide threat to public health" Consultado o 2014-05-02
- ↑ Hoffman, SJ; Outterson, K; Røttingen, JA; Cars, O; Clift, C; Rizvi, Z; Rotberg, F; Tomson, G; Zorzet, A (febreiro de 2015). "An international legal framework to address antimicrobial resistance" (PDF). Bulletin of the World Health Organization 93 (2): 66. PMID 25883395. doi:10.2471/BLT.15.152710. Consultado o 8 de xullo de 2015.
- ↑ "What is Drug Resistance?". www.niaid.nih.gov. Consultado o 2015-07-26.
- ↑ "CDC: Get Smart: Know When Antibiotics Work". Cdc.gov. Consultado o 2013-06-12.
- ↑ D'Costa VM, King CE, Kalan L, Morar M, Sung WW, Schwarz C, Froese D, Zazula G, Calmels F, Debruyne R, Golding GB, Poinar HN, Wright GD (2011). "Antibiotic resistance is ancient". Nature 477 (7365): 457–461. Bibcode:2011Natur.477..457D. PMID 21881561. doi:10.1038/nature10388.
- ↑ Caldwell & Lindberg 2011.
- ↑ Nelson 2009, p. 294.
- ↑ Hawkey & Jones 2009, pp. i3-i10.
- ↑ Goossens H, Ferech M, Vander Stichele R, Elseviers M (2005). "Outpatient antibiotic use in Europe and association with resistance: a cross-national database study". Lancet 365 (9459): 579–87. PMID 15708101. doi:10.1016/S0140-6736(05)17907-0.
- ↑ The Lancet Infectious Diseases Commission. Antibiotic resistance—the need for global solutions. Lancet Infect Dis 2013;13: 1057–98.
- ↑ Ferber D (4 de xaneiro de 2002). "Livestock Feed Ban Preserves Drugs' Power". Science 295 (5552): 27–28. PMID 11778017. doi:10.1126/science.295.5552.27a.
- ↑ 27,0 27,1 Mathew AG, Cissell R, Liamthong S (2007). "Antibiotic resistance in bacteria associated with food animals: a United States perspective of livestock production". Foodborne Pathog. Dis. 4 (2): 115–33. PMID 17600481. doi:10.1089/fpd.2006.0066.
- ↑ "Pharmaceuticals Sold In Sweden Cause Serious Environmental Harm In India, Research Shows". ScienceDaily (ScienceDaily, LLC). 7 de febreiro de 2009. Consultado o 29 de xaneiro de 2015.
Estimamos que a estación de tratamento [de augas] liberou 45 kg do antibiótico ciprofloxacina nun día, o cal é o equivalente a cinco veces o consumo diario de Suecia,”
- ↑ Larsson DG, Fick J (Jan 2009). "Transparency throughout the production chain – a way to reduce pollution from the manufacturing of pharmaceuticals?". Regul Toxicol Pharmacol 53 (3): 161–3. PMID 19545507. doi:10.1016/j.yrtph.2009.01.008.
- ↑ CDC. "Antibiotic Resistance Questions and Answers" [Are antibacterial-containing products (soaps, household cleaners etc.) better for preventing the spread of infection? Does their use add to the problem of resistance?]. Atlanta, Georgia, USA.: Centers for Disease Control and Prevention. Arquivado dende o orixinal o 26 de febreiro de 2015. Consultado o 25 de febreiro de 2015.
- ↑ Allison E. Aiello; Elaine L. Larson; Stuart B. Levy (2007). "Consumer Antibacterial Soaps: Effective or Just Risky?". Clinical Infectious Diseases 45 (Supplement 2): S137–47. PMID 17683018. doi:10.1086/519255.
- ↑ Pechère JC (setembro de 2001). "Patients' interviews and misuse of antibiotics". Clin. Infect. Dis. 33 Suppl 3: S170–3. PMID 11524715. doi:10.1086/321844.
Noncompliance may have an impact on antibiotic resistance... Type A consists in shorter than prescribed courses. By reducing the antibiotic pressure, provided that the daily doses are otherwise respected, one may see a theoretical advantage... Type B noncompliance reduces the number of daily doses... indicate that such underdosing may promote the selection of resistance
- ↑ Arnold SR, Straus SE (2005). Arnold SR, ed. "Interventions to improve antibiotic prescribing practices in ambulatory care". Cochrane Database of Systematic Reviews (4): CD003539. PMID 16235325. doi:10.1002/14651858.CD003539.pub2.
- ↑ McNulty CA, Boyle P, Nichols T, Clappison P, Davey P (agosto de 2007). "The public's attitudes to and compliance with antibiotics". J. Antimicrob. Chemother. 60 Suppl 1: i63–8. PMID 17656386. doi:10.1093/jac/dkm161.
- ↑ editors, Ronald Eccles, Olaf Weber, (2009). Common cold (Online-Ausg. ed.). Basel: Birkhäuser. p. 234. ISBN 978-3-7643-9894-1.
- ↑ Costelloe C, Metcalfe C, Lovering A, Mant D, Hay AD (2010). "Effect of antibiotic prescribing in primary care on antimicrobial resistance in individual patients: systematic review and meta-analysis". British Medical Journal 340: c2096. PMID 20483949. doi:10.1136/bmj.c2096.
- ↑ Antimicrobial Resistance: Tackling a Crises for the Health and Welfare of Nations: 2014. Jim O'Neill Gibbs Building, 215 Euston Road, Londres, NW1 2BE. 11 de decembro de 2014.
- ↑ Li JZ, Winston LG, Moore DH, Bent S (setembro de 2007). "Efficacy of short-course antibiotic regimens for community-acquired pneumonia: a meta-analysis". Am. J. Med. 120 (9): 783–90. PMID 17765048. doi:10.1016/j.amjmed.2007.04.023.
- ↑ Runyon BA, McHutchison JG, Antillon MR, Akriviadis EA, Montano AA (xuño de 1991). "Short-course versus long-course antibiotic treatment of spontaneous bacterial peritonitis. A randomized controlled study of 100 patients". Gastroenterology 100 (6): 1737–42. PMID 2019378.
- ↑ Singh N, Rogers P, Atwood CW, Wagener MM, Yu VL (1 de agosto de 2000). "Short-course Empiric Antibiotic Therapy for Patients with Pulmonary Infiltrates in the Intensive Care Unit A Proposed Solution for Indiscriminate Antibiotic Prescription". Am. J. Respir. Crit. Care Med. 162 (2): 505–511. PMID 10934078. doi:10.1164/ajrccm.162.2.9909095.
- ↑ Gleisner AL, Argenta R, Pimentel M, Simon TK, Jungblut CF, Petteffi L, de Souza RM, Sauerssig M, Kruel CD, Machado AR (30 de abril de 2004). "Infective complications according to duration of antibiotic treatment in acute abdomen". International Journal of Infectious Diseases 8 (3): 155–162. PMID 15109590. doi:10.1016/j.ijid.2003.06.003.
- ↑ Pichichero ME, Cohen R (1997). "Shortened course of antibiotic therapy for acute otitis media, sinusitis and tonsillopharyngitis". The Pediatric Infectious Disease Journal 16 (7): 680–95. PMID 9239773. doi:10.1097/00006454-199707000-00011.
- ↑ Dellinger EP, Wertz MJ, Lennard ES, Oreskovich MR (1986). "Efficacy of Short-Course Antibiotic Prophylaxis After Penetrating Intestinal Injury". Archives of Surgery 121 (1): 23–30. PMID 3942496. doi:10.1001/archsurg.1986.01400010029002.
- ↑ Perez-Gorricho B, Ripoll M (2003). "Does short-course antibiotic therapy better meet patient expectations?". International Journal of Antimicrobial Agents 21 (3): 222–8. PMID 12636982. doi:10.1016/S0924-8579(02)00360-6.
- ↑ Keren R, Chan E (2002). "A Meta-analysis of Randomized, Controlled Trials Comparing Short- and Long-Course Antibiotic Therapy for Urinary Tract Infections in Children". Pediatrics 109 (5): E70–0. PMID 11986476. doi:10.1542/peds.109.5.e70.
- ↑ McCormack J, Allan GM (2012). "A prescription for improving antibiotic prescribing in primary care". British Medical Journal 344: d7955. PMID 22302779. doi:10.1136/bmj.d7955.
- ↑ Marc Bonten, MD; Eijkman-Winkler Institute for Medical Microbiology, Utrecht, the Netherland | Infectious Diseases, and Inflammation Arquivado 17 de maio de 2013 en Wayback Machine.
- ↑ Tacconelli E, De Angelis G, Cataldo MA, Pozzi E, Cauda R (xaneiro de 2008). "Does antibiotic exposure increase the risk of methicillin-resistant Staphylococcus aureus (MRSA) isolation? A systematic review and meta-analysis". J. Antimicrob. Chemother. 61 (1): 26–38. PMID 17986491. doi:10.1093/jac/dkm416.
- ↑ Muto CA, Jernigan JA, Ostrowsky BE, Richet HM, Jarvis WR, Boyce JM, Farr BM (maio de 2003). "SHEA guideline for preventing nosocomial transmission of multidrug-resistant strains of Staphylococcus aureus and enterococcus". Infect Control Hosp Epidemiol 24 (5): 362–86. PMID 12785411. doi:10.1086/502213.
- ↑ Vonberg, Dr Ralf-Peter. "Clostridium difficile: a challenge for hospitals". European Center for Disease Prevention and Control. Institute for Medical Microbiology and Hospital Epidemiology: IHE. Arquivado dende o orixinal o 11 de xuño de 2009. Consultado o 27 de xullo de 2009.
- ↑ Kuijper EJ, van Dissel JT, Wilcox MH (Aug 2007). "Clostridium difficile: changing epidemiology and new treatment options". Current Opinion in Infectious Diseases 20 (4): 376–83. PMID 17609596. doi:10.1097/QCO.0b013e32818be71d. (require subscrición (?)).
- ↑ Thomas JK, Forrest A, Bhavnani SM, Hyatt JM, Cheng A, Ballow CH, Schentag JJ (marzo de 1998). "Pharmacodynamic Evaluation of Factors Associated with the Development of Bacterial Resistance in Acutely Ill Patients during Therapy". Antimicrob. Agents Chemother. 42 (3): 521–7. PMC 105492. PMID 9517926.
- ↑ Girou E, Legrand P, Soing-Altrach S, Lemire A, Poulain C, Allaire A, Tkoub-Scheirlinck L, Chai SH, Dupeyron C, Loche CM (outubro de 2006). "Association between hand hygiene compliance and methicillin-resistant Staphylococcus aureus prevalence in a French rehabilitation hospital". Infect Control Hosp Epidemiol 27 (10): 1128–30. PMID 17006822. doi:10.1086/507967.
- ↑ Swoboda SM, Earsing K, Strauss K, Lane S, Lipsett PA (febreiro de 2004). "Electronic monitoring and voice prompts improve hand hygiene and decrease nosocomial infections in an intermediate care unit". Crit. Care Med. 32 (2): 358–63. PMID 14758148. doi:10.1097/01.CCM.0000108866.48795.0F.
- ↑ Farmer, Paul E., Bruce Nizeye, Sara Stulac, and Salmaan Keshavjee. 2006. Structural Violence and Clinical Medicine. PLoS Medicine, 1686–1691. url=?
- ↑ http://www.who.int/mediacentre/factsheets/antibiotic-resistance/en/
- ↑ "1.6.7". Access online: OIE - World Organisation for Animal Health. www.oie.int. Consultado o 2015-11-14.
- ↑ "1.6.8". Access online: OIE - World Organisation for Animal Health. www.oie.int. Consultado o 2015-11-14.
- ↑ "1.6.9". Access online: OIE - World Organisation for Animal Health. www.oie.int. Consultado o 2015-11-14.
- ↑ 60,0 60,1 60,2 Martin Khor (2014-05-18). "Why Are Antibiotics Becoming Useless All Over the World?". The Real News. Arquivado dende o orixinal o 13 de outubro de 2017. Consultado o 2014-05-18.
- ↑ "Antibiotic Resistance | NRDC". www.nrdc.org. Arquivado dende o orixinal o 28 de marzo de 2016. Consultado o 2015-10-30.
- ↑ Sapkota AR, Lefferts LY, McKenzie S, Walker P (maio de 2007). "What Do We Feed to Food-Production Animals? A Review of Animal Feed Ingredients and Their Potential Impacts on Human Health". Environ. Health Perspect. 115 (5): 663–70. PMC 1867957. PMID 17520050. doi:10.1289/ehp.9760.
- ↑ The Resistance Phenomenon in Microbes and Infectious Disease Vectors: Implications for Human Health and Strategies for Containment: Workshop Summary. Institute of Medicine (US) Forum on Emerging Infections; Knobler SL, Lemon SM, Najafi M, et al., editors. Washington (DC): National Academies Press (US); 2003.
- ↑ "Joint FAO/OIE/WHO Expert Workshop on Non-Human Antimicrobial Usage and Antimicrobial Resistance: Scientific assessment" (PDF). Arquivado dende o orixinal (PDF) o 26 de setembro de 2004. Consultado o 21 de xullo de 2016.
- ↑ Smith, TC (febreiro de 2015). "Livestock-Associated Staphylococcus aureus: The United States Experience.". PLOS Pathogens 11 (2): e1004564. PMID 25654425. doi:10.1371/journal.ppat.1004564.
- ↑ Hersom, Matt. "Application of Ionophores in Cattle Diets" (PDF). AN285 Department of Animal Sciences. University of Florida IFAS Extension. Consultado o 14 de marzo de 2013.
- ↑ The Editorial Board of the New York Times, 10 de maio de 2014, The Rise of Antibiotic Resistance
- ↑ Schneider, K; Garrett, L (19 de xuño de 2009). "Non-therapeutic Use of Antibiotics in Animal Agriculture, Corresponding Resistance Rates, and What Can be Done About It". Center for Global Development. Arquivado dende o orixinal o 14 de marzo de 2013. Consultado o 21 de xullo de 2016.
- ↑ Hurd HS, Doores S, Hayes D, Mathew A, Maurer J, Silley P, Singer RS, Jones RN (2004). "Public health consequences of macrolide use in food animals: a deterministic risk assessment". J. Food Prot. 67 (5): 980–92. PMID 15151237.
- ↑ Hurd HS, Malladi S (2008). "A stochastic assessment of the public health risks of the use of macrolide antibiotics in food animals". Risk Anal. 28 (3): 695–710. PMID 18643826. doi:10.1111/j.1539-6924.2008.01054.x.
- ↑ 71,0 71,1 71,2 Wright GD (outubro de 2010). "Antibiotic resistance in the environment: a link to the clinic?". Current Opinion in Microbiology 13 (5): 589–94. PMID 20850375. doi:10.1016/j.mib.2010.08.005.
- ↑ D'Costa, Vanessa; King, Christine; Kalan, Lindsay; Morar, Mariya; Sung, Wilson; Schwarz, Carsten; Froese, Duane; Zazula, Grant; Calmels, Fabrice; Debruyne, Regis; Golding, G. Brian; Poinar, Hendrik N.; Wright, Gerard D. (setembro de 2011). "Antibiotic resistance is ancient". Nature 477 (7365): 457–461. Bibcode:2011Natur.477..457D. PMID 21881561. doi:10.1038/nature10388.
- ↑ "Mutations are random". University of California. Consultado o Aug 14, 2011.
- ↑ Richard William Nelson. Darwin, Then and Now: The Most Amazing Story in the History of Science, iUniverse, 2009, p. 294
- ↑ Wayne W. Umbreit, Advances in Applied Microbiology, vol. 11, Academic Press, 1970, p. 80
- ↑ Pollock MR (1967). "Origin and function of penicillinase: a problem in biochemical evolution". British Medical Journal 4 (5571): 71–7. PMC 1748446. PMID 4963324. doi:10.1136/bmj.4.5571.71.
- ↑ 77,0 77,1 New Scientist, Jun 8, 1972, p. 546
- ↑ 78,0 78,1 New Scientist, Feb 11, 1989, p. 34
- ↑ Pollock, p. 77
- ↑ Sieler, Claudia; Berendonk, Thomas U (14 de decembro de 2012). "Heavy metal driven co-selection of antibiotic resistance in soil and water bodies impacted by agriculture and aquaculture". Frontiers in Microbiology 3: 399. PMC 3522115. PMID 23248620. doi:10.3389/fmicb.2012.00399.
- ↑ Levy, Stuart B. (2002-01-01). "Factors impacting on the problem of antibiotic resistance". Journal of Antimicrobial Chemotherapy 49 (1): 25–30. ISSN 0305-7453. PMID 11751763. doi:10.1093/jac/49.1.25.
- ↑ 82,0 82,1 Martinez, J. L., & Olivares, J. (2012). Envrironmental Pollution By Antibiotic Resistance Genes. In P. L. Keen, & M. H. Montforts, Antimicrobial Resistance in the Environment (pp. 151- 171). Hoboken, N.J.: John Wiley & Sons.
- ↑ Moore M., Rose J.M. (2009). "Occurrence and patterns of antibiotic resistance invertebrates off the Northeastern United States coast". FEMS Microbiology Ecology 67: 421–431. doi:10.1111/j.1574-6941.2009.00648.x.
- ↑ "Indicator: Antibiotic prescribing". QualityWatch. Nuffield Trust & Health Foundation. Arquivado dende o orixinal o 14 de xaneiro de 2015. Consultado o 16 de xullo de 2015.
- ↑ Doan, Q; Enarson, P; Kissoon, N; Klassen, TP; Johnson, DW (Sep 15, 2014). "Rapid viral diagnosis for acute febrile respiratory illness in children in the Emergency Department.". The Cochrane database of systematic reviews 9: CD006452. PMID 25222468. doi:10.1002/14651858.CD006452.pub4.
- ↑ "HealthMap ResistanceOpen". HealthMap.org Boston Children’s Hospital. Arquivado dende o orixinal o 08 de decembro de 2015. Consultado o 8 de decembro de 2015.
- ↑ Scales, David. "Mapping Antibiotic Resistance: Know The Germs In Your Neighborhood". WBUR. National Public Radio. Arquivado dende o orixinal o 08 de decembro de 2015. Consultado o 8 de decembro de 2015.
- ↑ "ResistanceMap". Center for Disease Dynamics, Economics & Policy. Consultado o 8 de decembro de 2015.
- ↑ Andersson D, Hughes D (2011). "Persistence of antibiotic resistance in bacterial populations". FEMS Microbiol Rev 35: 901–911. doi:10.1111/j.1574-6976.2011.00289.x.
- ↑ Gilberg K, Laouri M, Wade S, Isonaka S (2003). "Analysis of medication use patterns: apparent overuse of antibiotics and underuse of prescription drugs for asthma, depression, and CHF". J Managed Care Pharm 9: 232–237.
- ↑ "FACT SHEET: Obama Administration Releases National Action Plan to Combat Antibiotic-Resistant Bacteria". whitehouse.gov. Consultado o 2015-10-30.
- ↑ "World Antibiotic Awareness Week". World Health Organization.
- ↑ Mishra, Ravi P. N.; Oviedo-Orta, Ernesto; Prachi, Prachi; Rappuoli, Rino; Bagnoli, Fabio (2012-10-01). "Vaccines and antibiotic resistance". Current Opinion in Microbiology 15 (5): 596–602. ISSN 1879-0364. PMID 22981392. doi:10.1016/j.mib.2012.08.002.
- ↑ "Immunity, Infectious Diseases,and Pandemics—What You Can Do". HomesteadSchools.com. Arquivado dende o orixinal o 03 de decembro de 2013. Consultado o 2013-06-12.
- ↑ Kim S, Lieberman TD, Kishony R (2014). "Alternating antibiotic treatments constrain evolutionary paths to multidrug resistance". PNAS 111 (40): 14494–14499. Bibcode:2014PNAS..11114494K. doi:10.1073/pnas.1409800111.
- ↑ 96,0 96,1 Obama Administration Seeks To Ease Approvals For Antibiotics : Shots – Health News : NPR
- ↑ Moldova Grapples With Whether To Isolate TB Patients : NPR
- ↑ 98,0 98,1 Walsh, Fergus. "BBC News — Antibiotics resistance 'as big a risk as terrorism' – medical chief". Bbc.co.uk. Consultado o 2013-03-12.
- ↑ Nordrum, Amy (2015). "Antibiotic Resistance: Why Aren't Drug Companies Developing New Medicines to Stop Superbugs?". International Business Times.
- ↑ Gever, John (2011-02-04). "Pfizer Moves May Dim Prospect for New Antibiotics". MedPage Today. Consultado o 2013-03-12.
- ↑ Ledford H (2012). "FDA under pressure to relax drug rules". Nature 492 (7427): 19. Bibcode:2012Natur.492...19L. PMID 23222585. doi:10.1038/492019a.
- ↑ Press Release (12 de decembro de 2013). "Green, Gingrey Introduce ADAPT Act to Safeguard Public Health". U.S. Congress. Arquivado dende o orixinal o 20 de decembro de 2013. Consultado o 21 de xullo de 2016.
- ↑ "Antibiotic Development to Advance Patient Treatment Act of 2013" (PDF). U.S. Congress. 12 de decembro de 2013. Arquivado dende o orixinal (PDF) o 03 de marzo de 2016. Consultado o 21 de xullo de 2016.
- ↑ Office of the Press Secretary (18 de setembro de 2014). "Executive Order – Combating Antibiotics-Resistant Bacteria". The White House.
- ↑ President's Council of Advisors on Science and Technology (setembro de 2014). "Report to the President on Combating Antibiotic Resistance" (PDF). PCAST. Arquivado dende o orixinal (PDF) o 22 de setembro de 2014. Consultado o 21 de xullo de 2016.
- ↑ Mullin, Emily (19 de setembro de 2014). "Antibiotics R & D to get critical lift by executive order, Obama advisory group". fiercebiotech.com. Consultado o 22 de setembro de 2014.
- ↑ NIH to fund clinical research network on antibacterial resistance
- ↑ Press Release (22 de maio de 2013). "HHS forms strategic alliance to develop new antibiotics Approach provides a pipeline of new drugs rather than a single medical countermeasure". Public Health Emergency, U.S. Department of Health & Human Services.
- ↑ Ponte-Sucre, A, ed. (2009). ABC Transporters in Microorganisms. Caister Academic Press. ISBN 978-1-904455-49-3.
- ↑ Casewell, M. (1 de xullo de 2003). "The European ban on growth-promoting antibiotics and emerging consequences for human and animal health". Journal of Antimicrobial Chemotherapy 52 (2): 159–161. doi:10.1093/jac/dkg313.
- ↑ Castanon JI (2007). "History of the use of antibiotic as growth promoters in European poultry feeds". Poult. Sci. 86 (11): 2466–71. PMID 17954599. doi:10.3382/ps.2007-00249.
- ↑ Bengtsson B, Wierup M (2006). "Antimicrobial resistance in Scandinavia after ban of antimicrobial growth promoters". Anim. Biotechnol. 17 (2): 147–56. PMID 17127526. doi:10.1080/10495390600956920.
- ↑ Angulo, Frederick J; Baker, Nicole L; Olsen, Sonja J; Anderson, Alicia; Barrett, Timothy J (2004-04-01). "Antimicrobial use in agriculture: controlling the transfer of antimicrobial resistance to humans1". Seminars in Pediatric Infectious Diseases. Problems and Solutions for Antimicrobial Resistance among Pediatric Respiratory Tract and Nosocomiall Pathogens 15 (2): 78–85. doi:10.1053/j.spid.2004.01.010.
- ↑ Nelson JM, Chiller TM, Powers JH, Angulo FJ (Apr 2007). "Fluoroquinolone-resistant Campylobacter species and the withdrawal of fluoroquinolones from use in poultry: a public health success story". Clin Infect Dis 44 (7): 977–80. PMID 17342653. doi:10.1086/512369.
- ↑ John Gever (23 de marzo de 2012). "FDA Told to Move on Antibiotic Use in Livestock". MedPage Today. Consultado o 24 de marzo de 2012.
- ↑ Gardiner Harris (11 de abril de 2012). "U.S. Tightens Rules on Antibiotics Use for Livestock". The New York Times. Consultado o 12 de abril de 2012.
- ↑ "FDA's Strategy on Antimicrobial Resistance — Questions and Answers". U.S. Food and Drug Administration. 11 de abril de 2012. Consultado o 12 de abril de 2012.
Un "uso xuicioso" é utilizar un fármaco antimicrobinao axeitadamente e só cando é necesario. Baseándose nun completo exame da información científica dispoñible, a FDA recomenda que o uso de fármacos antimicrobianos medicamente importantes en animais produtores de alimentos sexa limitado a situacións nas que o uso destes fármacos é necesario para asegurar a saúde do animal, e os seus usos inclúen a vixilancia ou consulta veterinaria. A FDA cre que usar os fármacos antimicrobianos medicamente importantes para incrementar a produción de animais produtores de alimentos non é un uso xuicioso.
- ↑ Tavernise, Sabrina. "F.D.A. to Phase Out Use of Some Antibiotics in Animals Raised for Meat". The New York Times. Consultado o 11 de decembro de 2013.
- ↑ Stephanie Strom (31 de xullo de 2015). "Perdue Sharply Cuts Antibiotic Use in Chickens and Jabs at Its Rivals". The New York Times. Consultado o 12 de agosto de 2015.
- ↑ 120,0 120,1 [Criswell, Daniel. "The "Evolution" of Antibiotic Resistance." Institute for Creation Research. N.p., 2004. Web. 28 Oct. 2014.]
- ↑ Li XZ, Nikaido H (2009). "Efflux-Mediated Drug Resistance in Bacteria: an Update". Drugs 69 (12): 1555–623. PMC 2847397. PMID 19678712. doi:10.2165/11317030-000000000-00000.
- ↑ [RI Aminov, RI Mackie. Evolution and ecology of antibiotic resistance genes. Microbiology Letters. 8 de maio de 2007. doi [1] 10.1111/j.1574-6968.2007.00757.x]]
- ↑ Ochiai, K.; Yamanaka, T; Kimura, K; Sawada, O (1959). "Inheritance of drug resistance (and its transfer) between Shigella strains and Between Shigella and E.coli strains". Hihon Iji Shimpor (en Japanese) 34: 1861.
- ↑ Cirz RT, Chin JK, Andes DR, de Crécy-Lagard V, Craig WA, Romesberg FE (2005). "Inhibition of Mutation and Combating the Evolution of Antibiotic Resistance". PLoS Biol. 3 (6): e176. PMC 1088971. PMID 15869329. doi:10.1371/journal.pbio.0030176.
- ↑ BR Levin, V Perrot, Nina Walker. Compensatory Mutations, Antibiotic Resistance and the Population Genetics of Adaptive Evolution in Bacteria. Genetics 1 de marzo de 2000 vol. 154 no. 3 985–997.
- ↑ Morita Y, Kodama K, Shiota S, Mine T, Kataoka A, Mizushima T, Tsuchiya T (xullo de 1998). "NorM, a Putative Multidrug Efflux Protein, of Vibrio parahaemolyticus and Its Homolog in Escherichia coli". Antimicrob. Agents Chemother. 42 (7): 1778–82. PMC 105682. PMID 9661020.
- ↑ Robicsek A, Jacoby GA, Hooper DC (outubro de 2006). "The worldwide emergence of plasmid-mediated quinolone resistance". Lancet Infect Dis 6 (10): 629–40. PMID 17008172. doi:10.1016/S1473-3099(06)70599-0.
- ↑ Chan CX, Beiko RG, Ragan MA (agosto de 2011). "Lateral Transfer of Genes and Gene Fragments in Staphylococcus Extends beyond Mobile Elements". J Bacteriol 193 (15): 3964–3977. PMC 3147504. PMID 21622749. doi:10.1128/JB.01524-10.
- ↑ Bozdogan B, Esel D, Whitener C, Browne FA, Appelbaum PC (2003). "Antibacterial susceptibility of a vancomycin-resistant Staphylococcus aureus strain isolated at the Hershey Medical Center". Journal of Antimicrobial Chemotherapy 52 (5): 864–868. PMID 14563898. doi:10.1093/jac/dkg457.
- ↑ Xie J, Pierce JG, James RC, Okano A, Boger DL (2011). "A Redesigned Vancomycin Engineered for Dual d-Ala-d-Ala and d-Ala-d-Lac Binding Exhibits Potent Antimicrobial Activity Against Vancomycin-Resistant Bacteria". J. Am. Chem. Soc. 133 (35): 13946–9. PMC 3164945. PMID 21823662. doi:10.1021/ja207142h.
- ↑ Tsiodras S, Gold HS, Sakoulas G, Eliopoulos GM, Wennersten C, Venkataraman L, Moellering RC, Ferraro MJ (xullo de 2001). "Linezolid resistance in a clinical isolate of Staphylococcus aureus". The Lancet 358 (9277): 207–208. PMID 11476839. doi:10.1016/S0140-6736(01)05410-1.
- ↑ Boyle-Vavra S, Daum RS (2007). "Community-acquired methicillin-resistant Staphylococcus aureus: the role of Panton-Valentine leukocidin". Lab. Invest. 87 (1): 3–9. PMID 17146447. doi:10.1038/labinvest.3700501.
- ↑ Maree CL, Daum RS, Boyle-Vavra S, Matayoshi K, Miller LG (2007). "Community-associated Methicillin-resistant Staphylococcus aureus Isolates and Healthcare-Associated Infections". Emerging Infect. Dis. 13 (2): 236–42. PMC 2725868. PMID 17479885. doi:10.3201/eid1302.060781.
- ↑ CDCP (2005-10-11). "Group A Streptococcal (GAS) Disease (strep throat, necrotizing fasciitis, impetigo) – Frequently Asked Questions". Centers for Disease Control and Prevention. Arquivado dende o orixinal o 19 de decembro de 2007. Consultado o 2007-12-11.
- ↑ 135,0 135,1 Albrich WC, Monnet DL, Harbarth S (2004). "Antibiotic selection pressure and resistance in Streptococcus pneumoniae and Streptococcus pyogenes". Emerging Infect. Dis. 10 (3): 514–7. PMC 3322805. PMID 15109426. doi:10.3201/eid1003.030252.
- ↑ Hidron AI, Edwards JR, Patel J, Horan TC, Sievert DM, Pollock DA, Fridkin SK (novembro de 2008). National Healthcare Safety Network Team; Participating National Healthcare Safety Network Facilities. "NHSN annual update: antimicrobial-resistant pathogens associated with healthcare-associated infections: annual summary of data reported to the National Healthcare Safety Network at the Centers for Disease Control and Prevention, 2006–2007". Infect Control Hosp Epidemiol 29 (11): 996–1011. PMID 18947320. doi:10.1086/591861.
- ↑ Kristich, Christopher J.; Rice, Louis B.; Arias, Cesar A. (2014-01-01). Gilmore, Michael S.; Clewell, Don B.; Ike, Yasuyoshi; Shankar, Nathan, eds. Enterococcal Infection—Treatment and Antibiotic Resistance. Boston: Massachusetts Eye and Ear Infirmary. PMID 24649502.
- ↑ Poole K (2004). "Efflux-mediated multiresistance in Gram-negative bacteria". Clinical Microbiology and Infection 10 (1): 12–26. PMID 14706082. doi:10.1111/j.1469-0691.2004.00763.x.
- ↑ Nguyen D, Joshi-Datar A, Lepine F, Bauerle E, Olakanmi O, Beer K, McKay G, Siehnel R, Schafhauser J, Wang Y, Britigan BE, Singh PK (2011). "Active Starvation Responses Mediate Antibiotic Tolerance in Biofilms and Nutrient-Limited Bacteria". Science 334 (6058): 982–6. Bibcode:2011Sci...334..982N. PMID 22096200. doi:10.1126/science.1211037.
- ↑ Gerding DN, Johnson S, Peterson LR, Mulligan ME, Silva J (1995). "Clostridium difficile-associated diarrhea and colitis". Infect. Control. Hosp. Epidemiol. 16 (8): 459–477. PMID 7594392. doi:10.1086/648363.
- ↑ McDonald LC (2005). "Clostridium difficile: responding to a new threat from an old enemy". Infect. Control. Hosp. Epidemiol. 26 (8): 672–5. PMID 16156321. doi:10.1086/502600.
- ↑ "CDC Press Releases". CDC. Consultado o 2016-05-05.
- ↑ Baxter R, Ray GT, Fireman BH (January 2008). "Case-control study of antibiotic use and subsequent Clostridium difficile-associated diarrhea in hospitalized patients". Infection Control and Hospital Epidemiology 29 (1): 44–50. PMID 18171186. doi:10.1086/524320.
- ↑ Gifford AH, Kirkland KB (decembro de 2006). "Risk factors for Clostridium difficile-associated diarrhea on an adult hematology-oncology ward". European Journal of Clinical Microbiology & Infectious Diseases 25 (12): 751–5. PMID 17072575. doi:10.1007/s10096-006-0220-1.
- ↑ Palmore TN, Sohn S, Malak SF, Eagan J, Sepkowitz KA (agosto de 2005). "Risk factors for acquisition of Clostridium difficile-associated diarrhea among outpatients at a cancer hospital". Infection Control and Hospital Epidemiology 26 (8): 680–4. PMID 16156323. doi:10.1086/502602.
- ↑ Johnson S, Samore MH, Farrow KA, Killgore GE, Tenover FC, Lyras D, Rood JI, DeGirolami P, Baltch AL, Rafferty ME, Pear SM, Gerding DN (1999). "Epidemics of diarrhea caused by a clindamycin-resistant strain of Clostridium difficile in four hospitals". New England Journal of Medicine 341 (23): 1645–1651. PMID 10572152. doi:10.1056/NEJM199911253412203.
- ↑ Loo VG, Poirier L, Miller MA, Oughton M, Libman MD, Michaud S, Bourgault AM, Nguyen T, Frenette C, Kelly M, Vibien A, Brassard P, Fenn S, Dewar K, Hudson TJ, Horn R, René P, Monczak Y, Dascal A (2005). "A predominantly clonal multi-institutional outbreak of Clostridium difficile-associated diarrhea with high morbidity and mortality". N Engl J Med 353 (23): 2442–9. PMID 16322602. doi:10.1056/NEJMoa051639.
- ↑ Davies J, Davies D (2010). "Origins and Evolution of Antibiotic Resistance". Microbiol Mol Biol Rev 74 (3): 417–433. PMID 20805405. doi:10.1128/MMBR.00016-10.
- ↑ Webber M, Piddock LJ. Quinolone resistance in Escherichia coli. Vet Res. maio-agosto de 2001;32(3-4):275-84. PMID 11432418
- ↑ Kuntaman Kuntaman, Endang Sri Lestari, Juliëtte A. Severin, Irma M. Kershof, Ni Made Mertaniasih, Marijam Purwanta, Usman Hadi, James R. Johnson, Alex van Belkum, e Henri A. Verbrugh. Fluoroquinolone-resistant Escherichia coli, Indonesia. [2] Arquivado 16 de maio de 2016 en Wayback Machine.
- ↑ 151,0 151,1 151,2 Adam M, Murali B, Glenn N, Potter S (2008). "Epigenetic inheritance based evolution of antibiotic resistance in bacteria". BMC Evol 8: 1–12. doi:10.1186/1471-2148-8-52.
- ↑ 152,0 152,1 Reardon, Sara (21 de decembro de 2015). "Spread of antibiotic-resistance gene does not spell bacterial apocalypse — yet". Nature. doi:10.1038/nature.2015.19037.
- ↑ "Acinetobacter baumannii infections among patients at military medical facilities treating injured U.S. service members, 2002–2004". MMWR Morb. Mortal. Wkly. Rep. (Centers for Disease Control and Prevention (CDC)) 53 (45): 1063–6. 2004. PMID 15549020.
- ↑ "Medscape abstract on Acinetobacter baumannii: Acinetobacter baumannii: An Emerging Multidrug-resistant Threat".
membership only website
- ↑ Hudson, Corey; Bent, Zachary; Meagher, Robert; Williams, Kelly (7 de xuño de 2014). "Resistance Determinants and Mobile Genetic Elements of an NDM-1-Encoding Klebsiella pneumoniae Strain". PLoS ONE 9: e99209. PMID 24905728. doi:10.1371/journal.pone.0099209.
- ↑ Arnold RS, Thom KA, Sharma S, Phillips M, Kristie Johnson J, Morgan DJ (2011). "Emergence of Klebsiella pneumoniae Carbapenemase-Producing Bacteria". Southern Medical Journal 104 (1): 40–5. PMC 3075864. PMID 21119555. doi:10.1097/SMJ.0b013e3181fd7d5a.
- ↑ "Antimicrobial Resistance Still Poses a Public Health Threat: A Conversation With Edward J. Septimus, MD, FIDSA, FACP, FSHEA, Clinical Professor of Internal Medicine at Texas A&M Health Science Center". Agency for Healthcare Research and Quality. 2013-04-17. Consultado o 2013-09-26.
- ↑ 158,0 158,1 LoBue P (2009). "Extensively drug-resistant tuberculosis". Current Opinion in Infectious Diseases 22 (2): 167–73. PMID 19283912. doi:10.1097/QCO.0b013e3283229fab.
- ↑ Herzog H (1998). "History of Tuberculosis". Respiration 65 (1): 5–15. PMID 9523361. doi:10.1159/000029220.
- ↑ Gao, Qian; Li, Xia (2010). "Transmission of MDR tuberculosis". Drug Discovery Today: Disease Mechanisms 7: e61. doi:10.1016/j.ddmec.2010.09.006.
- ↑ 161,0 161,1 Zainuddin ZF, Dale JW (1990). "Does Mycobacterium tuberculosis have plasmids?". Tubercle 71 (1): 43–9. PMID 2115217. doi:10.1016/0041-3879(90)90060-l.
- ↑ Louw GE, Warren RM, Gey van Pittius NC, McEvoy CR, Van Helden PD, Victor TC (2009). "A Balancing Act: Efflux/Influx in Mycobacterial Drug Resistance". Antimicrobial Agents and Chemotherapy 53 (8): 3181–9. PMC 2715638. PMID 19451293. doi:10.1128/AAC.01577-08.
- ↑ 163,0 163,1 Tapsall (2001) Antimicrobial resistance in Niesseria gonorrhoeae. World Health Organization.
- ↑ Deguchi T, Nakane K, Yasuda M, Maeda S (setembro de 2010). "Emergence and spread of drug resistant Neisseria gonorrhoeae". J. Urol. 184 (3): 851–8; quiz 1235. PMID 20643433. doi:10.1016/j.juro.2010.04.078.
- ↑ "Update to CDC's Sexually Transmitted Diseases Treatment Guidelines, 2010: Oral Cephalosporins No Longer a Recommended Treatment for Gonococcal Infections.". MMWR. Morbidity and mortality weekly report 61 (31): 590–4. Aug 10, 2012. PMID 22874837.
- ↑ Lou, Z; Sun, Y; Rao, Z (febreiro de 2014). "Current progress in antiviral strategies.". Trends in pharmacological sciences 35 (2): 86–102. PMID 24439476. doi:10.1016/j.tips.2013.11.006.
- ↑ Pennings, P. S. (2013). "HIV Drug Resistance: Problems and Perspectives". Infectious Disease Reports 5 (Suppl 1): e5. PMC 3892620. PMID 24470969. doi:10.4081/idr.2013.s1.e5.
- ↑ Ton, Q; Frenkel, L (2013). "HIV drug resistance in mothers and infants following use of antiretrovirals to prevent mother-to-child transmission". Current HIV research 11 (2): 126–36. PMID 23432488. doi:10.2174/1570162x11311020005.
- ↑ Ebrahim, O; Mazanderani, AH (6 de xuño de 2013). "Recent developments in hiv treatment and their dissemination in poor countries.". Infectious disease reports 5 (Suppl 1): e2. PMC 3892621. PMID 24470966. doi:10.4081/idr.2013.s1.e2.
- ↑ Xie, J. L.; Polvi, E. J.; Shekhar-Guturja, T; Cowen, L. E. (2014). "Elucidating drug resistance in human fungal pathogens". Future Microbiology 9 (4): 523–42. PMID 24810351. doi:10.2217/fmb.14.18.
- ↑ Srinivasan, A; Lopez-Ribot, J. L.; Ramasubramanian, A. K. (2014). "Overcoming antifungal resistance". Drug Discovery Today: Technologies 11: 65–71. PMC 4031462. PMID 24847655. doi:10.1016/j.ddtec.2014.02.005.
- ↑ Costa, C; Dias, PJ; Sá-Correia, I; Teixeira, MC (2014). "MFS multidrug transporters in pathogenic fungi: do they have real clinical impact?". Frontiers in physiology 5: 197. PMC 4035561. PMID 24904431. doi:10.3389/fphys.2014.00197.
- ↑ 173,0 173,1 Andrews, K. T.; Fisher, G; Skinner-Adams, T. S. (2014). "Drug repurposing and human parasitic protozoan diseases". International Journal for Parasitology: Drugs and Drug Resistance 4 (2): 95–111. PMC 4095053. PMID 25057459. doi:10.1016/j.ijpddr.2014.02.002.
- ↑ Visser, B. J.; Van Vugt, M; Grobusch, M. P. (2014). "Malaria: An update on current chemotherapy". Expert Opinion on Pharmacotherapy 15 (15): 2219–54. PMID 25110058. doi:10.1517/14656566.2014.944499.
- ↑ Chia, W. N.; Goh, Y. S.; Rénia, L (2014). "Novel approaches to identify protective malaria vaccine candidates". Frontiers in Microbiology 5: 586. PMC 4233905. PMID 25452745. doi:10.3389/fmicb.2014.00586.
- ↑ Franco, J. R.; Simarro, P. P.; Diarra, A; Jannin, J. G. (2014). "Epidemiology of human African trypanosomiasis". Clinical Epidemiology 6: 257–75. PMC 4130665. PMID 25125985. doi:10.2147/CLEP.S39728.
- ↑ Herrera, L (2014). "Trypanosoma cruzi, the Causal Agent of Chagas Disease: Boundaries between Wild and Domestic Cycles in Venezuela.". Frontiers in public health 2: 259. PMC 4246568. PMID 25506587. doi:10.3389/fpubh.2014.00259.
- ↑ Mansueto, P; Seidita, A; Vitale, G; Cascio, A (2014). "Leishmaniasis in travelers: A literature review". Travel Medicine and Infectious Disease 12 (6PA): 563–581. PMID 25287721. doi:10.1016/j.tmaid.2014.09.007.
Véxase tamén
[editar | editar a fonte]Outros artigos
[editar | editar a fonte]- Resistencia a pesticidas
- Xabón antibacteriano
- Antibiótico de amplo espectro
- Fármaco de último recurso
- Tolerancia a multifármacos
Bibliografía
[editar | editar a fonte]- Libros
- Caldwell, Roy; Lindberg, David, eds. (2011). "Understanding Evolution" [Mutations are random]. University of California Museum of Paleontology. Consultado o Aug 14, 2011.
- Nelson, Richard William (2009). Darwin, Then and Now: The Most Amazing Story in the History of Science (Self Published). iUniverse. p. 294.
- Revistas
- Arias CA, Murray BE (2009). "Antibiotic-Resistant Bugs in the 21st Century — A Clinical Super-Challenge". New England Journal of Medicine 360 (5): 439–443. PMID 19179312. doi:10.1056/NEJMp0804651.
- Goossens H, Ferech M, Vander Stichele R, Elseviers M (2005). Esac Project. "Outpatient antibiotic use in Europe and association with resistance: a cross-national database study". Lancet. Group Esac Project 365 (9459): 579–87. PMID 15708101. doi:10.1016/S0140-6736(05)17907-0.
- Hawkey, PM; Jones, AM (setembro de 2009). "The changing epidemiology of resistance". The Journal of antimicrobial chemotherapy. 64 Suppl 1: i3–10. PMID 19675017. doi:10.1093/jac/dkp256.
- Soulsby EJ (2005). "Resistance to antimicrobials in humans and animals: Overusing antibiotics is not the only cause and reducing use is not the only solution". British Medical Journal 331 (7527): 1219–20. PMC 1289307. PMID 16308360. doi:10.1136/bmj.331.7527.1219.
- "Alternatives to Antibiotics Reduce Animal Disease". Commonwealth Scientific and Industrial Research Organization. 9 Jan 2006. Arquivado dende o orixinal o 05 de xuño de 2011. Consultado o 21 de xullo de 2016.
Ligazóns externas
[editar | editar a fonte]| Commons ten máis contidos multimedia sobre: Resistencia a antibióticos |
- Animación sobre a resistencia a antibióticos Arquivado 29 de decembro de 2017 en Wayback Machine.
- Artigo dos CDC sobre o SARM adquirido en hospitais
- Artigo do CDC sobre o SARM adquirido na comunidade
- CDC Guideline "Management of Multidrug-Resistant Organisms in Healthcare Settings, 2006"
- ReAct Action on Antibiotic Resistance
- Alliance for the Prudent Use of Antibiotics
- BURDEN of Resistance and Disease in European Nations – Proxecto da UE para estimar a carga financeira que supón para os hopitais a resistencia a antibióticos en hospitais europeos
- Extending the Cure: Policy Research to Extend Antibiotic Effectiveness Arquivado 04 de xullo de 2011 en Wayback Machine.
- 2003 New Guidance for Industry on Antimicrobial Drugs for Food Animals Questions and Answers, U.S. FDA
- SciDev.net Antibiotic Resistance spotlight A Science and Development Network é unha rede de ciencia en liña e desenvolvemento centrada en dar novas e información importante para o mundo en desenvolvemento
- Do Bugs Need Drugs?
- Combating Drug Resistance – Como frear a resistencia aos fármacos en bacterias e outros patóxenos.
- Nanoparticle Disguised as a Blood Cell Fights Bacterial Infection Arquivado 15 de setembro de 2019 en Wayback Machine., MIT Technology Review
- Report to the President on Combating Antibiotic Resistance President’s Council of Advisors on Science and Technology
- Resistance Map Center for Disease Dynamics, Economics & Policy
