Cólera
| Cólera | |
|---|---|
| Clasificación e recursos externos | |
 Bacteria Vibrio cholerae | |
| ICD-10 | A00 |
| ICD-9 | 001 |
| OMIM | 166600 |
| DiseasesDB | 29089 |
| MedlinePlus | 000303 |
| eMedicine | 351/med |
| MeSH | D002771 |
| MeSH | C01.252.400.959.347 |
Se cre que pode requirir tratamento, por favor, consúltello ao médico. | |
O cólera é unha enfermidade infecciosa intestinal aguda, que a miúdo se presenta como unha epidemia, causada pola inxestión de alimentos ou auga contaminados polos serotipos O1 e O139 da bacteria Vibrio cholerae, ten un período de incubación curto, entre menos dun día e cinco días, e a bacteria produce unha enterotoxina que causa unha diarrea copiosa, indolora e acuosa que pode conducir con rapidez a unha grave deshidratación e á morte se non se trata con rapidez.[1] A maior parte dos pacientes tamén sofren vómitos.
A enfermidade, orixinaria de Asia, concretamente do delta do río Ganxes, estendeuse dende finais do século XIX por todo o mundo para, posteriormente, retroceder e volver a concentrarse no sur de Asia. Os portos marítimos foron a vía de entrada habitual da enfermidade. Rexistráronse seis pandemias que mataron millóns de persoas en toda Europa, África e as Américas. A sétima pandemia, que aínda está en curso, comezou en 1961 no sur de Asia, chegou a África en 1971 e a América en 1991. A enfermidade considérase endémica en moitos países e o axente patóxeno que causa o cólera hoxe en día non pode ser eliminado do medio ambiente.
O cólera produciu varias epidemias, algunhas delas de alcance practicamente mundial, como a que, partindo da India (zona de Bengala), chegou a Europa e América a principios do século XIX. En xaneiro de 1991 xurdiu unha epidemia de cólera en varios países do norte de América do Sur que se difundiu rapidamente. O gromo máis recente de cólera está rexistrado en Haití, por mor dos estragos do terremoto producido en xaneiro de 2010.
O cólera foi pouco frecuente nos países industrializados durante os últimos 100 anos; no entanto, esta enfermidade aínda é común noutras partes do mundo, incluíndo o subcontinente Indio, Sueste asiático, Latinoamérica e a África subsahariana.
Robert Koch identificou a bacteria Vibrio cholerae como causa do cólera no ano 1883. Trátase dunha proteobacteria en forma de coma. Hai formas clínicas distintas, algunhas de alta mortalidade e outras máis benignas.
Etimoloxía[editar | editar a fonte]
A enfermidade recibiu varios nomes durante a historia tales como "enfermidade azul", "enfermidade negra", "febre álxida grave", "paixón colérica", "diarrea colérica", "cholera morbus", "cholera gravis" e, simplemente, cólera.[2]
A orixe do termo é debatida. Pode provir do grego χΟλη (bile ou fel) e ρεω (corrente), é dicir, corrente ou fluxo da bile; ou do grego χΟληερα derivado de χηολε, que significa bile.[2]
Segundo Heinrich Häser e Aulo Cornelio Celso, o cólera derivaba da bile (por isto se lle chamou cholera morbus, «enfermidade da bile»). Alexandre de Tralles consideraba que proviña dos intestinos, mentres que Rudolf Kraus e Alexis Littré crían que se transmitía por medio da auga dos regatos.[3]
Formas de contaxio[editar | editar a fonte]

Unha persoa pode contraer o cólera bebendo líquido ou comendo alimentos contaminados coa bacteria do cólera. Durante unha epidemia, a fonte de contaminación son xeralmente as feces dunha persoa infectada. A enfermidade pode diseminarse rapidamente en áreas con tratamentos inadecuados de auga potable e augas residuais. A bacteria do cólera tamén pode vivir en ríos salubres e augas costeiras.
É pouco común a transmisión do cólera directamente dunha persoa a outra; polo tanto, o contacto casual cunha persoa infectada non constitúe un risco para contraer a enfermidade.
Preséntase como epidemia onde existen condicións sanitarias deficientes, aglomeración, guerra e inanición. Áreas endémicas son: Asia, África, o Mediterráneo e máis recentemente, América Central e do Sur. Un tipo de Vibrio estivo asociado cos mariscos, especialmente ostras crúas. Tamén son factores de risco residir en áreas endémicas ou viaxar por elas, así como beber auga contaminada ou non tratada.
Síntomas[editar | editar a fonte]


A multiplicación das bacterias provoca alteracións da permeabilidade do intestino delgado que acaba dando lugar a: diarrea brusca e vómitos, que levan á deshidratación coa posibilidade dun choque circulatorio mortal en poucas horas.
As manifestacións do cólera son variables, dun estado asintomático a unha profusa diarrea en ausencia de dor, que aparece 24-48 horas logo da incubación. Neste caso, pódese chegar á perda dun litro de deposicións nunha hora como consecuencia da deshidratación producida polas alteracións da permeabilidade do intestino delgado. Nos casos severos, pode culminar nun estado de choque hipovolémico (cando a perda de masa sanguínea é superior ao 30%).
A persoa presenta sede, debilidade, atordoamento do estado sensorial, hipotensión arterial e taquipnea, e náuseas. A pel e as mucosas están secas. A perda de potasio pode determinar o desenvolvemento de convulsións musculares. A perda dos líquidos por encima do 10% do peso pode conducir a un estado de oliguria que pode desembocar nunha insuficiencia renal, con afundimento ocular, pel engurrada e somnolencia que pode conducir ata o coma.
A perda de bicarbonato cos excrementos crea un estado de acidose metabólica cun desequilibrio dos electrólitos e o aumento das anomalías do hematocrito.
Os síntomas son de aparición brusca e sen período de incubación, a diferenza da salmonelose, e inclúen:
- Dor abdominal por irritación da mucosa.
- Diarrea acuosa cun número elevado de deposicións (ata 30 ou 40 en 24 h). Este dato orienta bastante no diagnóstico deste cadro.
- As deposicións teñen un ton esbrancuxado con pequenos gránulos. Chámaselles «auga de arroz». Isto é a consecuencia da liberación de produtos de descamación, fragmentos de fibrina e células destruídas. Ademais, debido aos ións secretados son isotónicas, é dicir, cunha osmolaridade similar á do plasma (isto ocorre nas formas máis graves). Cabe destacar que esta diarrea ten un lixeiro cheiro a peixe, ou un cheiro fétido.
- A diarrea acompáñase con vómitos, o que provoca unha rápida perda de auga e electrólitos (potasio, sodio, magnesio, cloruro, hidróxeno fosfato, bicarbonato), ocasionando unha rápida deshidratación.
- Non causa febre (ou esta é moderada) debido a que o cadro se produce pola enterotoxina e non polo xerme.
Por todo o anterior, un paciente podería presentar un ou varios dos seguintes síntomas:
- Apatía, decaemento.
- Disfunción sexual.
- Perda de memoria.
- Diarreas, defectos na flora intestinal.
- Frialdade e cianose.
- Cambras musculares.
- Hipotensión manifesta (pola gran perda de líquidos), pulso débil (o rego está dificultado en tecidos periféricos), taquicardia.
- Mans engurradas, pola deshidratación subcutánea.
- Aumento da viscosidade sanguínea por perda de líquidos. Isto, en suxeitos predispostos, pode derivar en complicacións como ictus, infartos, claudicación intermitente, isquemia, entre outras.
- Deshidratación tormentosa.
Excepto nas súas formas máis avanzadas mantense o estado de consciencia indemne. Cando a perda de electrólitos é intensa poden sobrevir vómitos como consecuencia da acidose e intensas cambras musculares froito da hipopotasemia. Nestes casos graves aparecen signos intensos de deshidratación, hipotensión e oliguria.
Tratamento e prevención[editar | editar a fonte]
A Organización Mundial da Saúde recomenda centrarse na prevención, preparación e resposta para combater a propagación do cólera.[4] Así mesmo, fai fincapé na importancia dun sistema de vixilancia eficaz.[4] Os gobernos poden desempeñar un papel en todas estas áreas, así como na prevención do cólera ou indirectamente facilitando estas medidas.
A maioría dos pacientes -ata o 80%- poden ser tratados adecuadamente mediante a administración de compostos salinos de rehidratación oral forzada. Aos pacientes cunha deshidratación moi severa trátaselles mediante a administración de soro intravenoso.
Pódese acompañar o tratamento con antibióticos apropiados para diminuír a duración da diarrea, reducir o volume dos líquidos de rehidratación necesarios e acurtar a duración da excreción de Vibrio.
O tratamento con antibióticos de comunidades infectadas, ou "a quimioprofilaxe en masa", non ten ningún efecto sobre a prevención e propagación do cólera. Mesmo pode producir efectos adversos para o aumento da resistencia a antimicrobianos. Para garantir o acceso oportuno ao tratamento, nestes casos débense crear centros de tratamento do cólera entre a poboación afectada para asegurar a adecuada profilaxe.
A subministración de auga potable e o saneamento é unha solución desexable e segue sendo o factor crítico na redución da incidencia de gromo de cólera.
Prevención[editar | editar a fonte]
Aínda que o cólera pode ser unha ameaza para a vida, a prevención da enfermidade normalmente é sinxela se se seguen as prácticas sanitarias adecuadas.
A prevención principal baséase no uso de auga non contaminada ou desinfectada. A cloración da auga de beber fai que o cólera non se considere unha preocupación sanitaria en Europa e Norte América. O último gran gromo de cólera nos Estados Unidos produciuse en 1910-11.[5][6]
As medidas para a prevención do cólera non cambiaron moito nos últimos decenios, e na súa maioría consisten en proporcionar auga limpa e saneamento adecuado ás poboacións potencialmente afectadas. Ferver a auga e ademais filtrala é unha medida preventiva básica, pero moi eficaz. Hai varios puntos ao longo da ruta de transmisión do cólera nos que a súa propagación se pode (e debería) deter:

- Esterilización: É esencial a correcta eliminación e o tratamento das augas fecais residuais infectadas de cólera producidas polas vítimas e todos os materiais contaminados (por exemplo, pezas de vestir, roupa de cama etc). Todos os materiais que entran en contacto cos pacientes de cólera deben ser esterilizados lavándoos en auga quente usando lixivia para clorala, se é posible. As mans que entren en contacto cos pacientes de cólera ou as súas pezas de vestir, roupa de cama etc, deben ser coidadosamente limpadas e esterilizadas con auga clorada ou doutro tipo eficaz na loita contra os axentes microbianos.
- Rede de sumidoiros: hai que facer un tratamento antibacteriano da rede de sumidoiros con cloro, ozono, luz ultravioleta ou outros tipos de tratamentos eficaces antes de que entre nos cursos de auga subterráneos, axudando a previr o abastecemento de auga inadvertidamente a pacientes non diagnosticados propagando a enfermidade.
- Fontes: Advertencias sobre a posible contaminación por cólera deberían colocarse ao redor das fontes de auga contaminada con instrucións sobre a forma de descontaminar a auga (punto de ebulición, cloración etc) para o seu posible uso.
- Depuración da auga: Toda a auga utilizada para beber, lavar ou cociñar debe ser esterilizada por algún dos seguintes métodos: ebulición, cloración, tratamento con ozono da auga, luz ultravioleta de esterilización, ou filtración antimicrobiana nas áreas onde o cólera pode estar presente. A cloración e ebulición son a miúdo os sistemas menos custosos e máis eficaces de deter a transmisión. Os filtros de tea, aínda que moi básicos, reduciron significativamente a incidencia do cólera cando se utilizan nas aldeas pobres de Bangladesh que dependen das augas superficiais non tratadas. Son mellores os filtros antimicrobianos como os presentes nos equipos de tratamento de augas avanzados que hai nos equipamentos para expedicións. A educación en saúde pública e a incorporación de prácticas de saneamento son de importancia fundamental para axudar a previr e controlar a transmisión do cólera e outras enfermidades.
Unha vez que se detecta un gromo, a estratexia de intervención máis habitual e efectiva para reducir a mortalidade é garantindo o rápido acceso ao tratamento e o control da propagación da enfermidade.
A prevención e o control do cólera non é unha cuestión a tratar exclusivamente polo sector de saúde. Auga, saneamento, educación e comunicación son algúns dos outros sectores que participan habitualmente. Adoptarase un enfoque multidisciplinario para facer fronte a un posible gromo de cólera.
Os viaxeiros deben ter en conta o perigo de infección en determinados países.
Vacinación[editar | editar a fonte]
A finais de século XIX o médico catalán Jaume Ferran i Clua desenvolveu unha vacina que non deixou de estar rodeada de polémica. En todo caso, a inmunidade conferida pola vacinación ou pola acción da mesma enfermidade é pouco duradeira.
O uso da vacina parenteral nunca foi recomendado pola OMS debido á súa baixa eficacia protectora e a alta incidencia de reaccións adversas graves. Existe unha vacina oral (OCV) actualmente dispoñible no mercado e é conveniente para os viaxeiros. Esta vacina demostrouse segura e efectiva (85-90% logo de seis meses en todos os grupos de idade, diminuíndo ata o 62% nun ano entre os adultos) e está dispoñible para os individuos a partir dos dous anos de idade. Adminístrase en dúas dose cun intervalo 10 a 15 días de diferenza e en 150 ml de auga potable. O seu uso en saúde pública con campañas de vacinación masiva é relativamente recente. Nos últimos anos varias campañas de vacinación leváronse a cabo co apoio da OMS. En 2006, a OMS publicou unhas recomendacións oficiais para o uso da OCV nas urxencias complexas.
Historia[editar | editar a fonte]
As primeiras descricións da enfermidade pódense ver nos escritos de Hipócrates (460-377 a.C.), Galeno (129-216) e Wang Shuhe (180-270). O cólera é probable que teña a súa orixe no subcontinente indio do cal é endémico. Na historia da India antiga, existen escritos que describen a enfermidade nas poboacións asentadas na ribeira do río Ganxes.[2][7] Con todo, non é demostrábel que ditas descricións sexan producidas especificamente polo V. cholera, nin tampouco é claro que se presentase na forma epidémica coa que hoxe en día se coñece a enfermidade.[8]
A primeira referencia na historia documentada occidental da existencia do cólera na India, atópase pouco logo da chegada de Vasco da Gama a Calicut o ano 1498. Foi no ano 1503 cando se describe unha epidemia de cólera asiática na armada do soberano de Calicut; e posteriormente no ano 1543 na poboación da cidade.[8]
A propagación da enfermidade vai ser polas rutas comerciais (por terra e mar) cara a Rusia, despois cara a Europa Occidental, e desde Europa aos Estados Unidos. A primeira referencia documentada dun gromo de cólera fóra da India é do ano 1629, e ocorreu en Iacarta, na illa de Xava.[8]
Desde esa época ata 1817, hai sesenta e catro informes de gromos relativamente illados de cólera, primeiramente na rexión de Goa, o primeiro territorio coñecido polos europeos na India; e posteriormente noutras localidades da costa oeste de devandito país, avanzando progresivamente cara ao leste e o norte. Na costa de Coromandel descríbense epidemias da enfermidade entre os anos 1772 e 1782. En Ganjam o cólera era prevalente no ano 1781. En Uttar Pradesh desatouse unha epidemia en abril de 1783. Entre 1781 e 1782 a enfermidade estendeuse a Sri Lanka e Birmania. Outros gromos epidémicos na India ocorreron durante 1787 e 1794 en Arcot e Vellore; no ano 1790 novamente en Ganjam; no ano 1814 en Bengala. Fóra da India, destacan gromos en Mauricio e Reunión en 1775, e en Sri Lanka o ano 1804. Tras un período de receso dos gromos, iníciase a primeira pandemia de cólera no ano 1817.[8]
Primeira pandemia (1817-1823)[8][editar | editar a fonte]
En agosto de 1817 a enfermidade presentouse en Calcuta cunha virulencia maior que a habitualmente descrita. Desde aí estendeuse rapidamente por toda Bengala, logo cara a toda a India, polo noroeste, pasando por Vindhya Pradesh, Uttar Pradesh, Delhi, Punjab, alcanzando Surat e Bombai; polo sur, pasando por Hyderabad, Bangalore, Srirangapatna; e por Ganjam e Chennai. Desde aí, alcanzou a illa de Madura. En decembro de 1818, a pandemia chegou a Sri Lanka, comezando en Trincomalee, e logo sumándose os portos de Jaffna e Colombo en 1819, desde onde a enfermidade se estendeu por toda a illa.
A pandemia chegou a Myanmar (antes Birmania) e ao antigo reino de Siam en 1819. Bangkok foi alcanzado pola ruta mariña en 1820 e desde aí a enfermidade, devastadora, estendeuse por toda a rexión. Ese mesmo ano chegou a Malaca, Penang e Singapur. As illas de Indonesia, Borneo e Filipinas tamén foron alcanzadas este ano. O ano 1822, desde Xava a enfermidade chegou o Xapón.
China viuse afectada de xeito temperán (1817) por vía terrestre, pero a enfermidade estendeuse con grande intensidade logo de 1820, cando entrou polos portos de Cantón, Wenzhou e Ningbo. O norte da China foi afectado en 1821, destacando Pequín, e entre 1822 e 1824 a enfermidade alcanzou os territorios do centro da China.
O Oriente Medio e os países do Golfo Pérsico foron afectados desde 1819, aparecendo na cidade de Alepo, en Siria; logo, en 1821, entrou en Omán por Mascate, e logo a Iraq por Basora, afectando tamén a illa de Bahrein. En Bagdad produciu unha gran mortalidade entre o exército sirio, que estaba atacando a cidade neses momentos. O posterior avance de devandito exército cara ao norte levou a enfermidade a Tiflis (na actual Xeorxia) e Astrakán en Rusia entre os anos 1822 e 1823. Chegou a Turquía pola cidade de Alexandreta en 1823.
Finalmente, os lugares máis afastados afectados por esta pandemia, foron Mauricio a través do seu porto Port Louis, proveniente de Sri Lanka; e a illa de Zanzíbar en Tanzania.
Segunda pandemia (1829-1851)[8][editar | editar a fonte]
A segunda pandemia comezou no ano 1829 en Persia, Afganistán, Bucará (Uzbekistán) e Oremburgo (Rusia). Alcanzou logo Rasht (Irán) e Bakú (Acerbaixán). Desde alí despregouse por toda a área que se coñece como Oriente Próximo. As autoridades rusas realizaron grandes esforzos, con cordóns sanitarios e corentenas, para deter o avance da epidemia cara ao norte; con todo, no outono de 1830, o cólera chega a Moscova. No ano 1831, a enfermidade seguiu avanzando cara ao norte e o oeste, alcanzando San Petersburgo e Arcánxel, e desde aí a Finlandia; chegou a Polonia polos soldados polacos que se atopaban nese momento nun levantamento contra o imperio ruso, que seguiu cunha guerra ata o ano 1831. A emigración de soldados polacos cara ao oeste expandiu a enfermidade cara ao resto de Europa. Pola chegada de soldados doentes, entrou a Galicia (actual sector de Ucraína) e de aí a Austria, chegando a Viena en agosto de 1831. En xuño dese ano tamén chegara a Hungría. Pese aos esforzos das autoridades por evitar a súa chegada a Prusia, a enfermidade ingresou a devandito país desde Riga (da actual Letonia) ao porto de Gdansk desde onde se estendeu rapidamente, afectando Berlín e Hamburgo para o 1832.
A Inglaterra, dado o importante contacto comercial entre os portos europeos e da illa, o cólera chegou en xuño de 1831, en Medway, ao suroeste de Londres, a partir de doentes que estaban en barcos en corentena provenientes de Riga. En outubro chegou a Sunderland e logo foron aparecendo casos en Newcastle, Gateshead, Edimburgo, e, en febreiro de 1832, en Londres. Logo seguiu estendéndose por varias cidades da illa. Ese ano contabilizáronse 14 796 casos de cólera con 5 432 mortos.
Outros países europeos fóronse sumando á pandemia: A Irlanda chegou en marzo de 1832 por Dublín; a Francia en marzo de 1832, por Calais e seguidamente en París; a Bélxica na primavera, a través das vilas lindeiras a Francia; aos Países Baixos en xuño, por Scheveningen; a Noruega no outono, por Drammen, Moss e Oslo; a Portugal, en decembro, por Douro e logo, en abril do ano seguinte, chega a Lisboa; a España chega en agosto de 1833. Desde o porto de Ceuta, en España, a enfermidade cruzou cara ao norte de África. En 1834 a enfermidade chega a Suecia.
En América, afectou primeiramente ao Canadá, polo porto de Quebec en xuño de 1832, desde onde se estendeu rapidamente polo río San Lourenzo e os seus afluentes; nos Estados Unidos presentouse o 23 de xuño en Nova York, e o 5 de xullo en Filadelfia. Desde aí, percorreu o país pasando polas Montañas Rochosas ata chegar á costa Oeste do continente do norte. Crese que chegou a Chile e o Perú en 1832; a México e Cuba chegou en 1833; a Güiana, Nicaragua e Guatemala en 1837.
A segunda pandemia presentou un decrecemento no ano 1834 en Europa. Con todo, no ano 1835, houbo focos de recrudescencia en Francia (Marsella, Toulón e outras cidades do sur do país), desde o sur de Francia chegou a Italia, onde se diseminou, chegando no ano 1837 a Malta. En 1836, desde o norte de Italia, a enfermidade pasou a Suíza polo Cantón do Tesino e estendeuse polo Tirol. Desde aí pasou a Baviera (e logo a Múnic en outubro de 1836). No verán de 1837, a enfermidade volveu a recruarse en Prusia, Hamburgo e Polonia, sendo os últimos embates da primeira vaga desta pandemia en Europa.
As tropas francesas en Alxeria diseminaron a enfermidade por ese país. Entre 1835 e 1837, estendeuse por Exipto, logo cara ao oeste a Libia (por Tripolitania) e Tunisia; e polo sur a Sudán e Etiopía. Entre 1836 e 1837 reapareceu en Somalia e Zanzíbar.
Ao leste da India, (país onde a enfermidade se mantivo relativamente inactiva), coñecéronse gromos en Indonesia e Filipinas ata o 1830; no Xapón reapareceu en 1831; en Australia presentouse en 1832; na China, houbo un gromo en Cantón en 1835; en Bengala, reapareceu en 1837, desde onde se expandiu cara ao leste, ata chegar a Afganistán en 1839. En 1840, desde Bengala, trasladáronse tropas cara á China e as Colonias do Estreito, estendendo a enfermidade aos devanditos territorios. Desde Cantón, a enfermidade trasladouse polo río Irawadi a Birmania, chegando a Rangún en 1842; desde China a enfermidade volveu aos seus comezos da pandemia, estendéndose polas súas rutas comerciais desde Kasgar e Iarcand, a Kokand e Bukhara en 1844. Doutra banda, desde Afganistán, onde a enfermidade alcanzou a Cabul en 1844, estendeuse a Paquistán, por Punjab e logo Karachi en 1845. Cara á India, por esta ruta, chegou a Delhi ese mesmo ano. A Rusia, a enfermidade retornou por Irán, a través da ruta Mashhad - Teherán - Tabriz - Derbent.
En Bengala, o cólera recruouse entre os anos 1845 e 1846, avanzando pola ruta marítima cara á India, Chennai polo leste e logo Bombai polo oeste, pasando por Sri Lanka. En maio de 1846, chegou desde a India a Adén e Moca (no Iemen), e Jeddah en Arabia Saudita. Logo estendeuse cara a Omán. Desde Arabia, estendeuse por toda Persia, e avanzou cara ao norte converténdose nunha nova vaga da enfermidade cara a Rusia, sumándose ao foco que aínda se mantiña latente en Derbent, en abril de 1847. A vaga estendeuse polas costas do Mar Caspio, afectando Astrakán, subindo logo polo río Volga. Cara ao oeste chegou a Tiflis (Xeorxia), e seguiu estendéndose nesa dirección polas costas do Mar Negro; cara ao noroeste, avanzou polo Cáucaso ao interior de Rusia. Pola conca do río Ural, a enfermidade chegou a Oremburgo, e de aí estendeuse por Siberia ata chegar a Tobolsk en xullo de 1847. No verán, a enfermidade abarcou practicamente toda Rusia, alcanzando Moscova en setembro. Esta última vaga da pandemia en Europa culminou coa chegada polo norte a Riga o ano 1848, desde onde alcanzou Noruega.
Desta forma, no ano 1848, a enfermidade estaba presente en Europa desde Noruega no norte ata a península balcánica polo sur; abarcaba Inglaterra, Escocia e Irlanda polo noroeste; e ata España polo oeste. Ese mesmo ano, a enfermidade chegou os Estados Unidos. Doutra banda, recruouse en Anatolia, Siria, Palestina e Persia. Afectaba tamén ao norte de África.
Terceira pandemia (1852-1860)[editar | editar a fonte]
A terceira pandemia, a diferenza das dúas primeiras, non seguiu un curso lineal, senón que respondeu á suma de recrudecementos locais en diversas áreas, sumado a migracións e importacións sucesivas.
A partir de focos na India en 1852, o cólera difundiuse no leste de Indonesia e máis tarde invadiu a China e o Xapón en 1854, recruouse en Persia e Mesopotamia; paralelamente, unha extensa ondada afectaba todo o norte de Europa (afectou principalmente a Rusia, con máis dun millón de mortes), América do Norte, México e as Indias orientais.
No ano 1854, mantíñase nestas zonas, e avanzaba por Europa, por intermedio das tropas francesas que participaban na guerra de Crimea, a Grecia e Turquía; en América, a enfermidade alcanzaba América do Sur por Colombia.
En 1855, sen deixar as zonas afectadas previamente, avanzou desde a India a Siria e Asia Menor pola ruta de Arabia. En África, apareceu en Exipto e desde aí avanzou ao Sudán, Marrocos, e, por primeira vez, afectou Cabo Verde. En Europa, avanzou a Italia, Austria e Suíza. En América, cesou nos Estados Unidos, pero apareceu en Venezuela e o Brasil.
Entre os anos 1856 e 1858, a enfermidade retrocedeu en Europa, con excepción de focos en España e Portugal (inclusive Madeira).
Entre os anos 1857 e 1859, a enfermidade, que xa chegara de xeito temperán (1852) por Indonesia, recruou na China e o Xapón. En 1858 reapareceu en Filipinas e en 1859 apareceu en Corea.
Cuarta pandemia (1863-1875)[editar | editar a fonte]
A cuarta pandemia estendeuse principalmente en Europa e África. Polo menos 30.000 dos 90.000 peregrinos á Meca caeron vítimas da enfermidade. O cólera cobrouse 90.000 vidas en Rusia en 1866.[9] Na epidemia de cólera que se estendeu coa guerra austro-prusiana (1866) estímase que se cobrou 165.000 vidas no Imperio austríaco.[10] Hungría e Bélxica perderon 30.000 persoas e nos Países Baixos morreron 20.000. En 1867, Italia perdeu 113.000 vidas.[11]
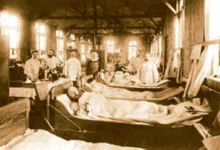
- 1866 - Estala en América do Norte. Matou a uns 50.000 estadounidenses.[12] En Londres, unha epidemia localizada na East End termina con 5.596 vidas, xusto cando Londres completara as súas obras de augas residuais e o sistema de tratamento de auga, aínda que no East End non estaba completada. William Farr, utilizando o traballo de John Snow, dáse conta de que a auga potable contaminada é a fonte probable da enfermidade, sendo capaz de identificar con relativa rapidez o East London Water Company como a fonte da auga contaminada. A acción rápida impediu máis mortes.[13] Do mesmo modo un pequeno gromo na vila industrial de Ystalyfera, no sur de Gales, causado pola auga local que corría por unha canle contaminada foi a causa da morte de 119 persoas, tratábase sobre todo dos seus traballadores e as súas familias as que o sufriron. No mesmo ano máis de 21.000 persoas morreron en Ámsterdan, Países Baixos.
Quinta pandemia de cólera (1881-1896)[editar | editar a fonte]
Segundo o Dr. AJ Wall, a epidemia de 1883-1887 custou 250.000 vidas en Europa e polo menos 50.000 nas Américas. O cólera cobrouse 267.890 vidas en Rusia (1892); 120.000 en España;[14] 90.000 no Xapón e 60.000 en Persia. En Exipto o cólera cobrouse máis de 58.000 vidas. O gromo de 1892 en Hamburgo matou 8.600 persoas, aínda que en xeral o responsable da virulencia da epidemia foi o goberno da cidade ao non facer cambios nas medidas a tomar. Este foi o último brote grave de cólera europeo. Entre 1873 e 1895 a epidemia de cólera cobrouse 200.000 vidas na Arxentina.[15]

Sexta pandemia de cólera (1899-1923)[editar | editar a fonte]
A sexta pandemia de cólera tivo pouco efecto en Europa debido aos avances en saúde pública, pero as principais cidades de Rusia (máis de 500.000 persoas morren de cólera durante o primeiro cuarto do século XX) [16] e o Imperio Otomán víronse particularmente afectadas por mortes por cólera. 27 epidemias rexistráronse durante as peregrinacións á Meca, desde o século XIX e ata 1930; máis de 20.000 peregrinos morreron de cólera durante o Hajj de 1907-08.[17] A sexta pandemia matou a máis de 800.000 persoas na India. O último gromo nos Estados Unidos foi no 1910-1911, cando no barco de vapor Moltke viaxaron persoas infectadas cara a Nova York. As autoridades de saúde mantiveron illados os infectados na Illa Swinburne. Once persoas morreron, incluíndo un traballador da saúde da Illa Swinburne.[5][6][18]
Sétima pandemia de cólera (1961-1970)[editar | editar a fonte]
A sétima pandemia de cólera iniciouse en Indonesia, a partir da cepa denominada El Tor, e chegou a Bangladesh en 1963, India en 1964, e a URSS en 1966. A finais de 1970, houbo gromos pequenos no Xapón e o Pacífico Sur. Tamén houbo informes dun gromo de cólera preto de Bakú en 1972, pero a información sobre este feito foi suprimida na Unión Soviética. Desde o Norte de África estendeuse a Italia en 1973.
- Xaneiro 1991-setembro 1994 - Estala en América do Sur, ao parecer cando un barco descargou auga de lastre. Empezou no Perú onde houbo 1,04 millóns de casos identificados e case 10.000 mortes. O axente causal foi o O1, a cepa El Tor, con pequenas diferenzas da cepa pandémica sétima. En 1992 apareceu unha nova cepa en Asia, un non-O1, Vibrio nonagglutinable (NAG) chamado O139 Bengala. Foi identificado por primeira vez en Tamil Nadu, India e por un tempo despraza El Tor ao sur de Asia antes da diminución a prevalencia en 1995 é ao redor do 10% dos casos. É considerado como un intermediario entre El Tor e a cepa clásica que se produce nun novo serogrupo. Hai probas da aparición da resistencia de amplo espectro aos medicamentos como o trimetoprim, sulfametoxazol e a estreptomicina.
Gromos recentes e en curso[editar | editar a fonte]
- No ano 2000, ao redor de 140.000 casos de cólera foron notificados oficialmente á OMS. África representou o 87% destes casos.[19]
- Xullo-decembro 2007 - A falta de auga potable en Iraq levou a un gromo epidémico de cólera.[20] O 2 de decembro de 2007, a ONU notificou 22 mortos e 4.569 casos confirmados por laboratorio.[21]
- Agosto de 2007 - A epidemia de cólera iniciouse en Orissa, India. O gromo afectou Rayagada, Koraput e distritos de Kalahandi onde máis de 2.000 persoas estiveron ingresadas nos hospitais.[22]
- Agosto-outubro 2008 - Ata o 29 de outubro de 2008, un total de 644 casos de cólera confirmados por laboratorio, entre eles oito mortos, verificouse en Iraq.[23]
- Marzo-abril 2008 - 2490 persoas de 20 provincias de Vietnam foron hospitalizadas con diarrea aguda. Dos hospitalizados, 377 pacientes deron positivo de cólera.[24]

- Novembro de 2008 - Médicos Sen Fronteiras informaron dun gromo nun campo de refuxiados na República Democrática do Congo na capital da provincia oriental de Goma. Uns 45 casos foron tratados entre o 7 e o 9 de novembro.
- Agosto 2008-abril 2009: No 2008 prodúcese un gromo de cólera en Cimbabue que aínda continúa, calcúlase que 96.591 persoas no país se infectaron co cólera e a 16 de abril de 2009 foron compatibilizadas 4.201 mortes.[25][26] De acordo coa organización Mundial da Saúde, durante a semana do 22 a 28 de marzo de 2009, a "Ratio de mortalidade bruta (CFR)," diminuíra do 4,2% ao 3,7%.[25] As actualizacións diarias para o período 29 de marzo - 7 de abril de 2009, dan unha lista de 1.748 casos e 64 mortes, dando un MCR semanal do 3,66% (ver táboa abaixo);[27] Con todo, no período do 8 ao 16 de abril danse 1.375 novos casos e 62 mortes (e un MCR resultante do 4,5%).[28] A taxa de mortalidade mantívose por encima do 4,7% para a maior parte de xaneiro e principios de febreiro do 2009.[29]
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Caracterización da enfermidade[editar | editar a fonte]
A enfermidade foi descuberta por Filippo Pacini no ano 1854, e posteriormente Jaume Ferran i Clua elaborou a primeira vacina. A infección xeralmente é benigna ou asintomática, pero, ás veces, pode ser grave. Aproximadamente unha de cada 20 persoas infectadas pode ter a enfermidade en estado grave, caracterizada por diarrea acuosa profusa, vómitos e entumecemento das pernas. Nestas persoas, a perda rápida de líquidos corporais leva á deshidratación e á prostración. Sen tratamento adecuado, pode ocorrer a morte en cuestión dalgunhas horas.
O cólera xa non é considerado unha ameaza de saúde preocupante en Europa e América do Norte grazas á filtración e a cloración da subministración de auga, pero aínda en gran medida afecta ás poboacións dos países en vías de desenvolvemento.
Pandemia da diversidade xenética[editar | editar a fonte]
As análises da evolución dos polimorfismos de fragmento de lonxitude ampliada (AFLP) das cepas da pandemia de Vibrio cholerae puxo de manifesto a variación na estrutura xenética. Dous grupos foron identificados: Grupo I e Grupo II. Maioritariamente, o Grupo I consta das cepas dos anos 1960 e 1970, mentres que en gran parte o grupo II contén as cepas dos anos 1980 e 1990, baseado no cambio na estrutura do clon. Esta agrupación das cepas vese mellor nas cepas procedentes do continente africano.[30]
Epidemioloxía[editar | editar a fonte]

Preséntase como epidemia onde existen condicións sanitarias deficientes, aglomeración, guerra e inanición. Áreas endémicas son: Asia, África, o Mediterráneo e máis recentemente, América Central e do Sur. Un tipo de Vibrio estivo asociado cos mariscos, especialmente ostras crúas. Tamén son factores de risco residir en áreas endémicas ou viaxar por elas, así como beber auga contaminada ou non tratada.
Aínda que o cólera é endémico en máis de 50 países e produciu varias epidemias de alcance mundial, moitos aspectos da epidemioloxía desta enfermidade seguen sendo descoñecidos. Malia os numerosos estudos da Vibrio cholerae, o método de difusión, as características da estacionalidade e a dinámica da transición entre as etapas endémicas, episodios epidémicos e pandemia, aínda non son de todo claras.
As áreas onde se produzan casos clínicos de cólera con aparición estacional sen unha "importación", defínense como zonas endémicas. Aínda que a propagación do cólera podería alcanzar a maioría das zonas temperadas, non se observa en todas a presenza de Vibrio cholerae durante os períodos interepidémicos. Hai dous tipos de gromos endémicos: nas zonas onde se producen casos de cólera, independentemente da presenza da pandemia (principalmente na India e Bangladesh) e nas zonas onde se rexistran casos clínicos só durante unha pandemia (África, Europa e América). As características ambientais de ambos os tipos de gromos proporcionan a clave para entender o xeito en que o Vibrio cholerae permanece nestas zonas durante os períodos interepidémicos.
Dunha primeira análise epidemiolóxica, obsérvase que as zonas próximas aos ríos ou á costa, están estreitamente asociados coa epidemia das zonas, e que con frecuencia os primeiros casos do gromo de cólera prodúcense nas comunidades pesqueiras. En Bangladesh as epidemias de cólera prodúcense dúas veces ao ano, cun patrón estacional. Estudos recentes confirmaron a hipótese de que o axente patóxeno é transportado por invertebrados mariños. A migración destes animais ao redor da costa de Asia está relacionada coas epidemias. A bacteria esperta do letargo por razóns aínda non coñecidas (ao aumentar a temperatura?) e convértese en patóxeno para os seres humanos en canto dispón dos invertebrados que o transmiten. En cambio, no Perú os casos de cólera anuais teñen un patrón que segue o aumento da temperatura na primavera.
Desde 1817, sete pandemias de cólera estendéronse desde Asia ao resto do mundo. A última delas ocorreu o ano 1961 e afectou entre 3 e 5 millóns de persoas por ano, morrendo ao redor de 120.000 persoas.[31] En xaneiro de 1991 xurdiu unha epidemia de cólera en varios países do norte de América do Sur que se difundiu rapidamente. En 2006 a OMS notificou 131.943 casos de cólera con 2.272 mortes. África ten o 94,8% dos casos con 125.082 notificaciones. Na Asia notificáronse 6.824 casos, en América 24, e Europa 10 casos.[32] O gromo de cólera en Haití de 2010 seguiu ao terremoto producido en xaneiro de 2010.
O cólera foi pouco frecuente nos países industrializados durante os últimos 100 anos; no entanto, esta enfermidade aínda é común noutras partes do mundo, incluíndo o subcontinente Indio, Sueste Asiático, Latinoamérica e a África subsahariana.
Notas[editar | editar a fonte]
- ↑ "Cholera - Vibrio cholerae infection Information for Public Health & Medical Professionals". cdc.gov (en inglés). 6 de xaneiro de 2015. Consultado o 10 de maio de 2015.
- ↑ 2,0 2,1 2,2 Mata, Leonardo J. (1992). EUNED-EUCR, ed. El cólera: historia, prevención y control (en castelán) (1 ed.). San José de Costa Rica. ISBN 9977646724.
- ↑ Tovar Guzmán, Víctor; Bustamante Montes, Patricia (xullo 2000). Universidade Autónoma do Estado de México, ed. "Historia del cólera en el mundo y México". Ciencia Ergo Sum (en castelán) (México) 7 (2): 178–184. ISSN 1405-0269. Arquivado dende o orixinal o 14 de xuño de 2014. Consultado o 14 de agosto de 2013.
- ↑ 4,0 4,1 "Cholera Fact Sheet", World Health Organization. who.int. acceso o 26/10/2014.
- ↑ 5,0 5,1 "Cholera Kills Boy. All Other Suspected Cases Now in Quarantine and Show No Alarming Symptoms.". New York Times. July 18, 1911.
The sixth death from cholera since the arrival in this port from Naples of the steamship Moltke, thirteen days ago, occurred yesterday at Swineburne Island. The victim was Francesco Farando, 14 years old.
- ↑ 6,0 6,1 Washington Post, ed. (10 outubro de 1910). "More Cholera in Port". Arquivado dende o orixinal o 21/02/2013. Consultado o 10/01/2015.
A case of cholera developed today in the steerage of the Hamburg-American liner Moltke, which has been detained at quarantine as a possible cholera carrier since Monday last. Dr. A.H. Doty, health officer of the port, reported the case tonight with the additional information that another cholera patient from the Moltke is under treatment at Swinburne Island.
- ↑ OMS (2013). "Epidemias mundiales e impacto del cólera" (en castelán). Arquivado dende o orixinal o 16 de xullo de 2013. Consultado o 14 de agosto 2013.
- ↑ 8,0 8,1 8,2 8,3 8,4 8,5 Pollitzer, R (1959). Organización Mundial de la Salud, ed. "Cholera" (PDF). World Health Organization Monograph Series (en inglés) (Xenebra, Suíza) (43). Consultado o 20 de agosto de 2013.
- ↑ KehilaLinks. "Pragas e epidemias de Europa oriental 1300-1918". Arquivado dende o orixinal o 05/06/2011. Consultado o 27/01/2014.
- ↑ Impacto das enfermidades infecciosas na guerra. Dr.Matthew R. Smallman-Raynor e Dr. Andrew D. Cliff (ligazón).
- ↑ Vibrio cholerae e o còlera - A historia e o impacto global Arquivado 16 de decembro de 2008 en Wayback Machine..
- ↑ A epidemia de còlera en 1832 no estado de Nova York- p. 2 Arquivado 18 de maio de 2015 en Wayback Machine., por G. William Beardslee.
- ↑ Rosenberg, Charles E. (1987). University of Chicago Press, ed. Os anos do còlera:Estados Unidos en 1832, 1849 e 1866. Chicago. ISBN 0-226-72677-0.
- ↑ New York Times, ed. (1890-06-20). "The cholera in Spain". Consultado o 26/02/2014.
- ↑ Adrián Carbonetti. slideshare, ed. "los caminos del colera en Argentina en la segunda mitad del siglo XIX". Consultado o 23/03/2014.
- ↑ The first six pandemics.
- ↑ The first six pandemics
- ↑ Massachusetts Medical Society, ed. (1911). Diari del Boston Medical and Surgical. Consultado o 10/01/2015.
En Nova York, ata o 22 de xullo, houbo once mortos por cólera, unha das vítimas foi un empregado do hospital da illa de Swinburne, que fora dado de alta. O décimo era un mozo de dezasete anos, que fora pasaxeiro de proa no barco de vapor, Moltke. O plan aprobado de tomar cultivos dos tratos intestinais de todas as persoas detidas baixo observación en corentena, e deste xeito descubriuse que cinco dos 500 pasaxeiros do Moltke e Perugia, aínda que en excelente estado de saúde nese momento, estaban refuxiando os microbios do cólera.
- ↑ Full de seguiment de la malaltia del Còlera Arquivado 16 de xullo de 2011 en Wayback Machine.. IRC International Water and Sanitation Centre.
- ↑ CNN (ed.). "UN reportes cholera Outbreak in northern Iraq". Consultado o 8/06/2014.
- ↑ The guardian (ed.). "Cholera crisis hits Baghdad" (en inglés). Consultado o 18 de xullo 2015.
- ↑ BBC News (ed.). "Cholera death toll in India rises" (en inglés). Consultado o 6 de setembro do 2015.
- ↑ Informe da situación sobre a diarrea e o còlera en Iraq, 29 Oct 2008 Arquivado 11 de novembro de 2008 en Wayback Machine., ReliefWeb.
- ↑ Perfil do còlera por païses: Vietnam. OMS.
- ↑ 25,0 25,1 Organización Mundial da Saúde (ed.). "Cholera in Zimbabwe: Epidemiological Bulletin Number 16 Week 13 (22-28 March 2009)" [Cólera en Cimbabue: Boletín Epidemiolóxico número 16 Semana 13 (22-28 de marzo de 2009)] (PDF) (en inglés). Consultado o 1 de agosto de 2014.
- ↑ OMS (ed.). "DAILY CHOLERA UPDATE AND ALERTS" [Cimbabue: actualización diaria do còlera, 16 de abril de 2009] (PDF) (en inglés). Consultado o 1 de agosto de 2014.
- ↑ 27,0 27,1 Organización Mundial da Salude: Zimbabwe Daily Còlera Updates.
- ↑ 28,0 28,1 zimbabwe_cholera_update_16apr2009.pdf OMS Zimbabwe Daily Cólera actualización, 16 de abril de 2009.
- ↑ Mintz & Guerrant 2009
- ↑ Lan R, Reeves PR (feb-2002). "Pandemic Spread of Cholera: Genetic Diversity and Relationships within the Seventh Pandemic Clone of Vibrio cholerae Determined by Amplified Fragment Length Polymorphism". Journal of Clinical Microbiology (en inglés) 40: 172–181. ISSN 0095-1137. PMID 11773113. doi:10.1128/JCM.40.1.172-181.2002. Arquivado dende o orixinal (Free full text) o 03 de marzo de 2020. Consultado o 29 de xullo de 2014.
- ↑ Harris, JB; LaRocque, RC; Qadri, F; Ryan, ET; Calderwood, SB (2012). "Cholera". Lancet (en inglés) 379 (9835): 2466–76. doi:10.1016/S0140-6736(12)60436-X. Consultado o 5/11/2013.
- ↑ Estadístiques OMS 2006
Véxase tamén[editar | editar a fonte]
| Wikimedia Commons ten máis contidos multimedia na categoría: Cólera |
Bibliografía[editar | editar a fonte]
- Centers for Disease Control and Prevention (en inglés): Material publicado baixo dominio público.
- Medline Colera (en castelán)
- Crump J, Bopp C, Greene KD, Kubota KA, Middendorf RL, Wells JG, Mintz ED (2003). The Journal of Infectious Diseases, ed. "Emergence of toxigenic Vibrio cholerae O141 causing cholera-like diarrhea and bloodstream infection in the United States" (en inglés) 187: 866–8. PMID 12599062. doi:10.1086/368330.
- Steinberg EB, Green KD, Bopp CA, Cameron DN, Wells JG, Mintz ED (2001). The Journal of Infectious Diseases, ed. "Cholera in the United States, 1995–2000: trends at the end of the millennium" (PDF) (en inglés) 184: 799–802. PMID 11517445. doi:10.1086/322989.
- Permanyer, Lluís (2008). Viena Edicions e Concello de Barcelona., ed. "L'Eixample, 150 anys d'Història" (en catalán). Barcelona. ISBN 978-84-9850-131-5.
Outros artigos[editar | editar a fonte]
Ligazóns externas[editar | editar a fonte]
- R. López-Vélez, E. Martín Echavarría, J.A. Pérez Molina (2008). Ministerio de Sanidad y Consumo, ed. "Guía de enfermedades infecciosas importadas" (PDF). pp. 69–72.
- O còlera Arquivado 13 de agosto de 2020 en Wayback Machine. na web da Organización Mundial da Saúde
- O mapa de John Snow (José Ramón Alonso) (en castelán)

